ВВЕДЕНИЕ
Вследствие пандемии COVID-19 и налагаемых ею ограничений, в первую очередь, сокращение профилактических осмотров и затруднение в обращении к врачу, во всем мире отмечено снижение регистрируемой заболеваемости туберкулезом одновременно с утяжелением его клинической структуры и ростом смертности [1-3].
В начале ХХ века около половины (40-56%) случаев в структуре внелегочных форм туберкулеза приходилось на урогенитальный туберкулез (УГТ) [4]. В 2008 г. впервые на первое место вышел костно-суставной туберкулез и с тех пор эта локализация сохраняет лидирующую позицию, в то время как УГТ стабильно располагается на втором месте [5-7]. На Украине в 2014 г. УГТ занимал также второе место в структуре внелегочного (после костно-суставного) и составлял 29,5% [8].
Доля туберкулеза половых органов у мужчин в структуре УГТ существенно различается между регионами, но в целом его диагностируют относительно редко [9]. В двух центрах Шри-Ланки с 2000 по 2019 г. было диагностировано 83 пациента с УГТ; среди них мужчин было 54,9%, причем у каждого четвертого (26,7%) был диагностирован туберкулез яичка и его придатка [10]. В.Т. Хомяков указывал, что в Сибири поражение половых органов мужчин среди всех локализаций мочеполового туберкулеза в 1984 г. было диагностировано у 6,4%, а в 1993 г. – у 9,4% пациентов [11]. Отмечают рост одновременного развития туберкулеза в разных органах и системах; частота сочетанного туберкулеза колеблется от 32 до 85% [12-13]. Сочетанные формы туберкулеза легких и органов мочеполовой системы регистрируются официальной статистикой только как «туберкулез органов дыхания», что приводит к потере учета большого числа пациентов и ошибочному мнению о незначимости проблемы УГТ [14-16]. Велико и влияние ко-инфекции вирусом иммунодефицита человека (ВИЧ) [17].
Туберкулезным орхоэпидидимитом заболевают преимущественно в возрасте 20-40 лет [18]. По данным S. Li и соавт., средний возраст пациентов был 43,5 года. Авторы диагностировали орхоэпидидимит у 44,9% пациентов, туберкулез придатка яичка – у 37,7% больных. При этом правосторонние скротальные органы вовлекались чаще, чем левосторонние (44,9% и 34,8% соответственно); двусторонний орхоэпидидимит был диагностирован у 20,3% пациентов. У 17,4% больных обнаружили изолированный туберкулез яичка, что ортодоксальная фтизиоурология отрицает в принципе. Во всех случаях M. tuberculosis была идентифицирована в операционном материале [19]. R. Madeb и соавт. считают, что наиболее часто при туберкулезе мужских половых органов поражается придаток яичка, по данным других авторов в 62-64% случаев одновременно диагностируют и туберкулез почек [20-22].
Ошибки в диагностике туберкулеза скротальных органов, нередко ведущие к потере органа репродуктивной системы у молодого мужчины, обусловили актуальность настоящего исследования. Мы изучили литературные данные и собственное клиническое наблюдения с целью анализа наиболее распространенных ошибок диагностики туберкулезного эпидидимита / орхоэпидидимита.
МАТЕРИАЛЫ И МЕТОДЫ
Были проанализированы результаты поиска по научным базам данных PubMed, Medline, Web of Science, Embase, Cochrane Library and PEDro, Web of Science, Wang-fang и Cnki, Edline по следующим запросам ключевым словам: «урогенитальный туберкулез» («urogenital tuberculosis»), «туберкулез мужских половых органов» («male genital tuberculosis»), «туберкулез яичек» («testicular tuberculosis»), «туберкулез придатка» («tuberculosis of the epididymis»), «туберкулезный эпидидимит» («tuberculous epididymitis»), «туберкулезный орхоэпидидимит» («tuberculous orchoepididymitis»,), «диагностика» («diagnostic»).
Приведено клиническое наблюдение несвоевременного выявления туберкулеза половых органов мужчины.
РЕЗУЛЬТАТЫ
По данным литературы придаток яичка поражается туберкулезом в результате гематогенного распространения инфекции, или ретроградного заброса из семенных пузырьков и предстательной железы [9, 23-28]. В пользу теории гематогенного и лимфогенного распространения свидетельствуют немногочисленные описанные случаи туберкулезного орхита без вовлечения придатка яичка [23, 29-30]. Наш опыт показывает, что при пересмотре стекол опытным патоморфологом оказывается, что придаток все же был поражен. Так, F.G. Pereira и соавт. описывают случай «изолированного туберкулеза яичка» у пациента без туберкулезного анамнеза и без факторов риска. При физикальном исследовании пальпировалось безболезненное образование в мошонке справа.
Ультразвуковое исследование (УЗИ) скротальных органов выявило плотное гиперваскуляризированное образование, примыкающее к придатку правого яичка [31]. Остается загадкой, почему автор интерпретирует полученную картину туберкулезного эпидидимита как изолированный туберкулез яичка.
C.A. Agbo и соавт., пальпируя у пациента яичко с придатком в едином плотном болезненном конгломерате, тем не менее диагностировал изолированный туберкулез яичка. Ультразвуковая картина правого яичка представлена на рисунке 1 [32].
Рис. 1. УЗИ правого яичка: многокамерное образование с множественными гипоэхогенными локусами у нижнего полюса правого яичка размером 2,4х1,7 см. и реактивное гидроцеле [32]
Fig. 1. Scrotal ultrasound scan showed a complex mass with multiple hypoechoic lesions at the inferior pole of right testis with dimension 2.4x1.7 cm with reactive hydrocele [32]
K.A. Al-Hashimi и соавт. проводили дифференциальный диагноз между туберкулезом и раком яичка, картина УЗИ не позволила убедительно склониться в сторону того или иного заболевания (рис. 2). Путем тонкоигольной аспирации визуализиуремого при УЗИ многокамерного образования получили 11 мл гноя; методом ПЦР-диагностики идентифицирована M. tuberculosis. При этом заключительный диагноз, установленный пациенту – изолированный туберкулез яичка [25]. Возможно, это связано с тем, что некоторые авторы не выделяют придаток яичка в отдельный орган, и рассматривают и яичко, и его придаток как единую структуру.
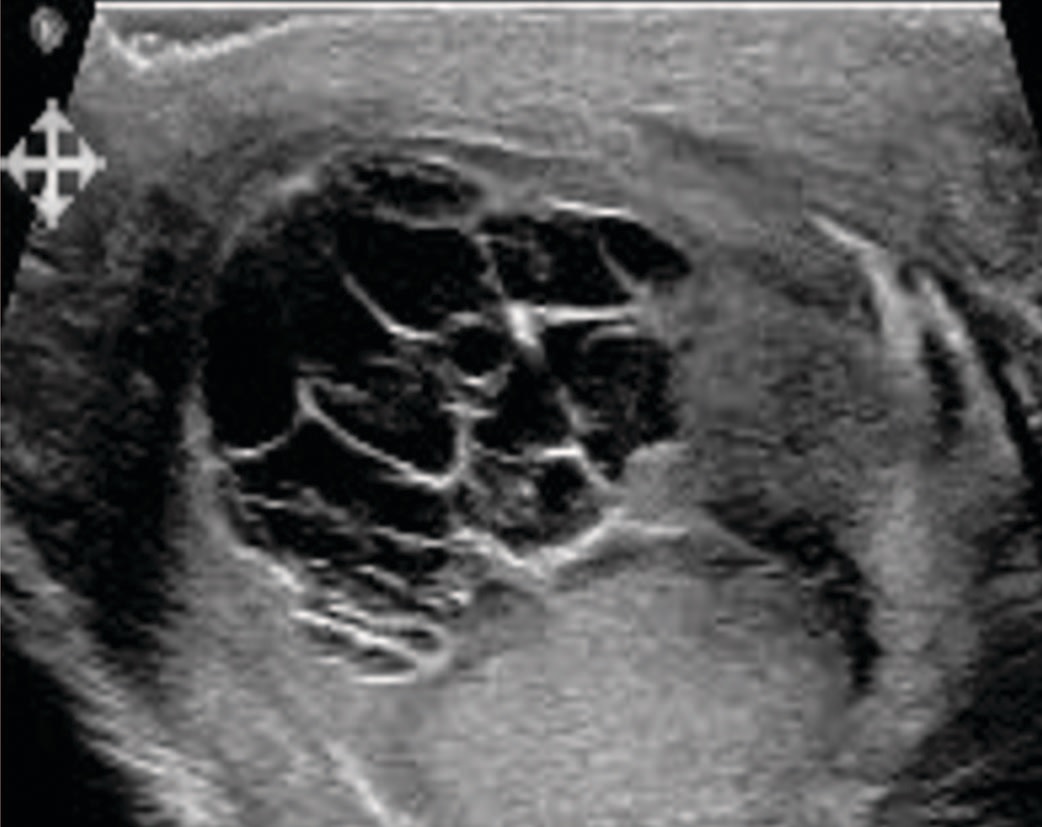
Рис. 2. УЗИ мошонки: многоочаговое гетерогенное экстратестикулярное образование диаметром 2,1 см [25]
Fig. 2. Ultrasound scanning showed a multi-loculated heterogenous extra-testicular collection along the surface of the ipsilateral teste measuring approximately 2.1 cm in diameter [25]
Компьютерная томография может дать дополнительную информацию. A. Sharma и соавт. выполнили УЗИ мошонки пациенту с подозрением на туберкулез; обнаружили неравномерную гетерогенную эхотекстуру правого яичка с множественными гипоэхогенными образованиями с перегородками, микрокальцификацией и повышенной гиперваскуляризацией. Компьютерная томография (КТ) органов брюшной полости и таза с контрастированием показала неоднородное увеличение правого яичка, придатка яичка, семенного пузырька, а также забрюшинную и мезентериальную лимфаденопатию (рис. 3) [33].
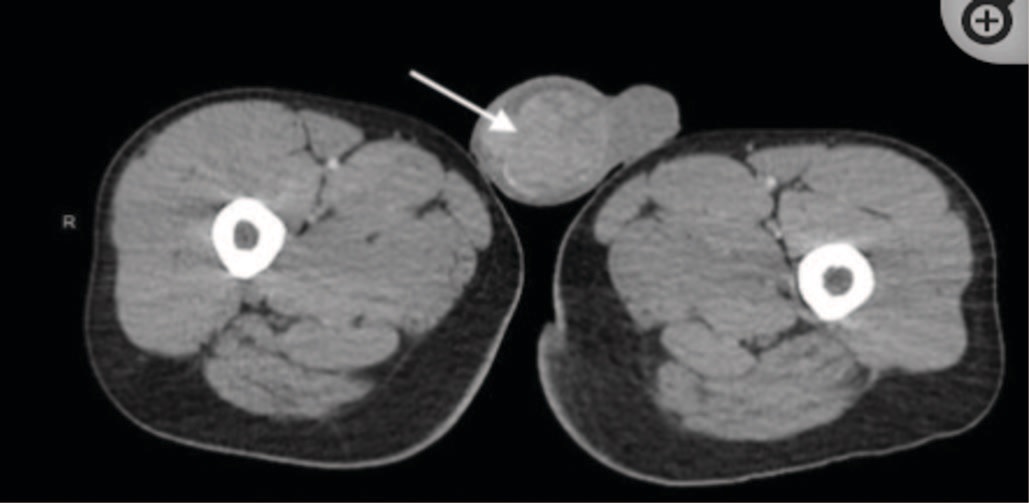
Рис. 3 КТ брюшной полости и таза с контрастированием: неоднородное увеличение правого яичка, его придатка, семенного пузырька, увеличение мезентериальных лимфоузлов [33]
Fig. 3. CT scan of the abdomen and pelvis with contrast showed a heterogeneously enhancing, enlarged right testicle, epididymis, seminal vesicle, as well as retroperitoneal and mesenteric lymphadenopathy [33]
Туберкулезный эпидидимоорхит может проявляться болезненным или безболезненным увеличением мошонки [33-34]. Лихорадка и другие общие симптомы туберкулеза (потеря веса, кашель и ночная потливость) могут присутствовать или отсутствовать. Яички и придатки, пораженные туберкулезом, пальпируются как увеличенные крупнобугристые плотные образования, на мошонке может быть язва или свищ, при вовлечении предстательной железы она также становится увеличенной плотной бугристой. Вероятно, развитие пахового лимфаденита. Эпидемиологические факторы риска включают в себя наличие в анамнезе туберкулеза или контакта с ним, поездки или проживание в эндемичных по туберкулезу районах [34].
Изолированное поражение органов мошонки наблюдается при новообразованиях яичка, бактериальном эпидидимите / эпидидимоорхите, мочеполовом саркоидозе, пахово-мошоночной грыже и гидроцеле. Поскольку наибольшую настороженность вызывают онкологические заболевания, неверная интерпретация клинико-лабораторных данных и пренебрежение эпидемическим анамнезом могут привести к ошибочному диагнозу и выполнению ненужной орхэктомии. В лучшем случае у пациента первоначально диагностируют бактериальный эпидидимоорхит и назначают антибактериальную терапию [35-36]. В тоже время неправильный выбор антибиотика может в последующем сделать невозможным идентификацию возбудителя и исказить патоморфологическую картину [37].
При подозрении на рак биопсию яичка стараются избегать из-за потенциального обсеменения опухолевыми клетками; при туберкулезе биопсия нелеченого пациента также может спровоцировать распространение инфекции и генерализацию заболевания. Тем не менее тонкоигольная биопсия под ультразвуковым контролем – очень перспективный метод, поскольку позволяет получать материал для патоморфологического и микробиологического (включая молекулярно-генетические тесты) исследований. По данным гистологического исследования типичным проявлением туберкулезного орхоэпидидимита является наличие множественных гранулем с казеозным некрозом в центре, окруженных фиброзной соединительной тканью и клетками хронического воспаления [38]. Типичная патоморфологическая картина приведена на рисунке 4.
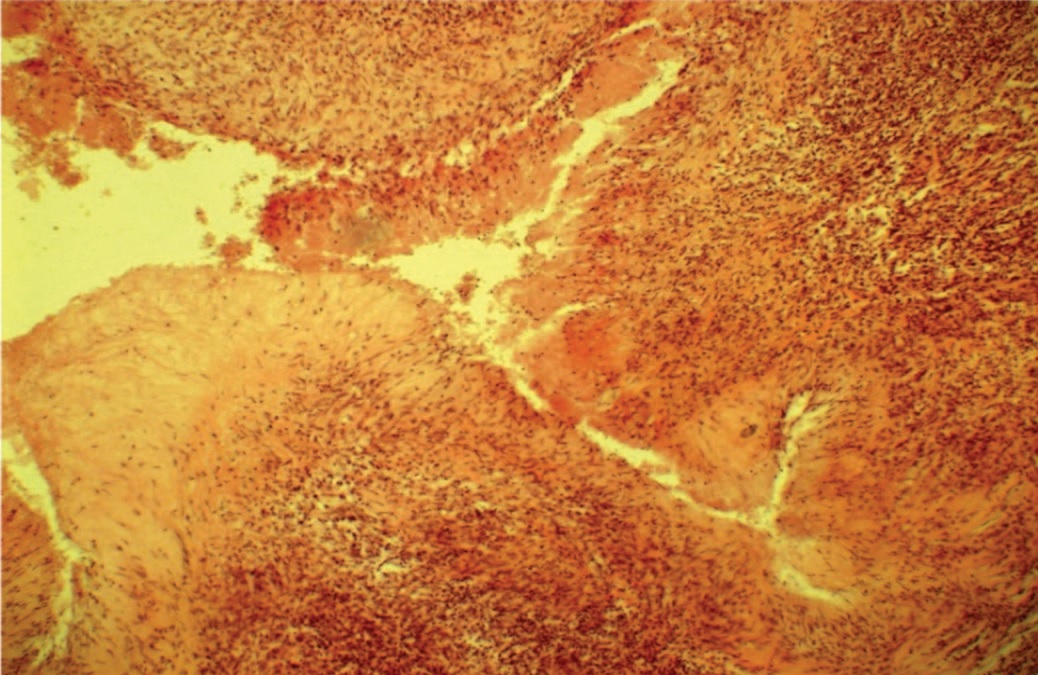
Рис. 4. В ткани придатка яичка – участки казеозного некроза, окруженные эпителиоидными клетками, вокруг – фиброз различной степени зрелости. Ув. х100. Окраска по ван Гизону
Fig. 4. Epididymis contains of focuses of caseous necrosis, surrounded by epithelioid cells and fibrosis of different maturity. X100. van Gieson
В ретроспективном анализе более чем 250 пациентов была показана эффективность биопсии для диагностики туберкулезного орхита в 90% случаев [39-40]. B.S. Viswaroop и соавт. наблюдали 40 пациентов с туберкулезом органов мошонки, у 26 из которых диагноз был верифицирован путем изучения биоптата яичка и придатка [27].
Другие авторы также нашли полезным и безопасным выполнение биопсии при подозрении на туберкулез яичка и его придатка, в том числе у ВИЧ-инфицированных [41, 42]. Опасения по поводу диссеминации опухолевых клеток многие находят преувеличенными [33]. Биопсия органов мошонки у пациентов с подозрением на рак в 95% случаев помогла установить доброкачественное заболевание [43].
Сочетанное поражение яичка и его придатка более характерно для инфекции, чем для опухоли, при этом воспаление придатка постепенно переходит на яичко [44-46]. Первичные опухоли придатка встречаются в десять раз реже, чем опухоли яичка, которые имеют тенденцию вовлекать придаток яичка в запущенных стадиях заболеваний [47].
Туберкулез мужских наружных половых органов не имеет характерных, патогномоничных симптомов, дифференциальная диагностика проводится между туберкулезным эпидидимоорхитом, опухолью яичка, перекрутом яичка, бактериальным эпидидимоорхитом. В мировой литературе не описаны случаи туберкулезного орхоэпидидимита, диагностированного при первичном обращении пациента к врачу. В результате поздней диагностики 70% пациентов выполняют ненужные органоуносящие операции [48].
Диагностическим критерием туберкулеза как инфекционного заболевания является выявление патогена – M. tuberculosis, что невозможно при изолированном туберкулезе придатка в силу его анатомических особенностей. Один из самых высоких показателей микробиологической верификации туберкулезного орхоэпидидимита – 51,4%; при этом у всех пациентов наряду с поражением придатка был обнаружен также туберкулез предстательной железы и/или почек [49]. Частота бактериологических находок значительно различается в зависимости от используемых методов. Применение всего арсенала современных методик, в первую очередь молекулярно-генетических, позволяют существенно повысить вероятность обнаружения M. tuberculosis в патологическом материале [48-52].
Изменения, визуализируемые при ультразвуковом исследовании, неспецифичны, и включают диффузное увеличение, гетерогенную эхоплотность, очаги уплотнения в виде узлов [44, 53-57]. Типичная (но не специфичная!) УЗ-картина туберкулеза придатка яичка представлена на рисунке 5.
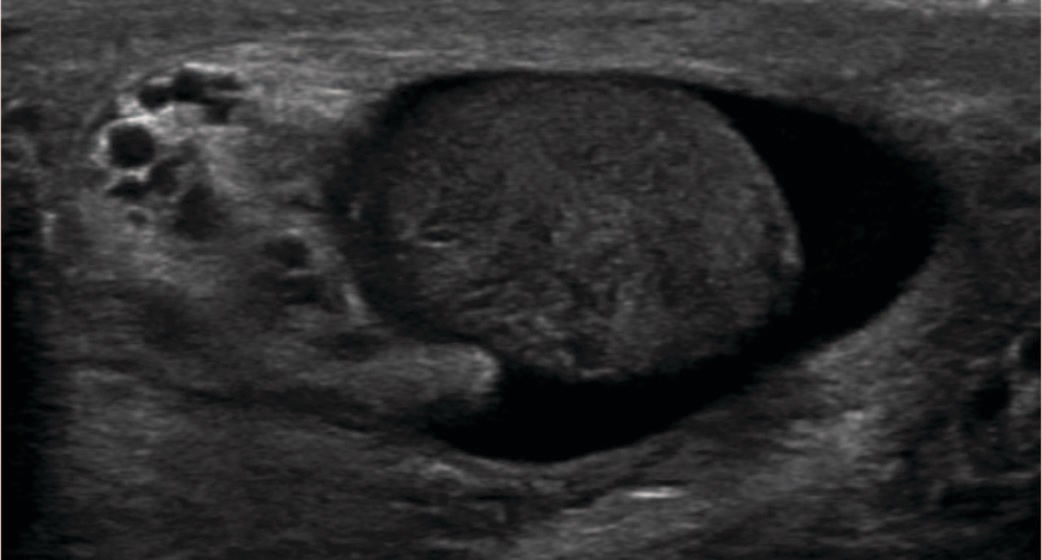
Рис. 5. УЗИ яичек – увеличенный неоднородный гиперемированный правый придаток с участком гипоэхогенности в хвосте – признак формирующегося абсцесса [58]
Fig. 5. Testicular ultrasound showed an enlarged heterogeneous hyperemic right epididymis with hypoechogenicity in the tail of the epididymis, concerning
S. Li и соавт. обнаружили различия в ультразвуковой картине при туберкулезе яичка и туберкулезе придатка яичка: при эпидидимите эхогенная неоднородность носила очаговый характер, а для орхита были характерны диффузные изменения милиарного типа. Компьютерная томография почти в 90,5% выявила мультилокулярные очаги в органах мошонки [19]. УЗИ мошонки при туберкулезе скротальных органов может выявить утолщение кожи мошонки, нечеткое разделение между яичком и его придатком, гидроцеле и имбибирование солями кальция тканей придатка яичка и вагинальной оболочки [44-46]. Кальцинаты в целом типичны для туберкулезного воспаления, но могут присутствовать и в опухоли [59].
Таким образом, литературные данные свидельствуют о трудностях диагностики туберкулезного эпидимоорхита, отсутствии четкой клинической, ультразвуковой и томографической картины. для подтверждения диагноза нужна идентификация возбудителя или наличие специфических патоморфологических признаков.
Приводим клиническое наблюдение, которое подтверждает трудности дифференциальной диагностики и лечения туберкулезного эпидидимоорхита.
Клиническое наблюдение. Пациент К.В. 28 лет, житель Новосибирской области. В январе 2017 г. женился, а в марте того же года случайно обнаружил образование в области правого придатка яичка. Размеры образования оставались стабильными в течение 4-х месяцев. В сентябре 2017 г. образование стало быстро увеличиваться в размере, что побудило пациента обратиться в поликлинику по месту жительства. После первичной консультации терапевта пациент был направлен к хирургу, который, в свою очередь, направил пациента к онкоурологу областной клинической больницы (ОКБ). Онкоурологом выполнена пункционная биопсия образования, данных за злокачественное новообразование не получено. С заключением «киста придатка» пациенту было предложено плановое оперативное лечение через два месяца. Пациент обратился в частный медицинский центр, в котором был прооперирован.
Предоперационное ультразвуковое исследование мошонки выявило очаговое образование придатка, напоминающее гематому. На операции (11.08.2017): яичко и придаток не изменены, в области хвоста придатка – интимно спаянное образование диаметром 1,5 см. Проведено его иссечение. В послеоперационном периоде назначен левофлоксацин на 10 дней и на 3-й день пациент был выписан из клиники.
По данным гистологического заключения выявлено туберкулезное воспаление. О результатах гистологического исследования пациент был проинформирован.
Через некоторое время пациент вновь обратился к врачу по поводу бесплодия. При обследовании выявлена астенотератозооспермия, пациенту рекомендован андродоз.
Через год после оперативного лечения пациент обратился с жалобами на опухолевидное образование слева. По данным УЗИ обнаружена картина, идентичная УЗИ, проведенному при первичном обращении пациента. Учитывая данные гистологического заключения от 2017 года и идентичность УЗ-картины вновь выявленного образования пациенту проведено исследование мочи на M. tuberculosis (МБТ) методом полимеразной цепной реакции (ПЦР). Получен отрицательный результат.
Вместе с тем, 06.09.2018 пациенту выполнено оперативное вмешательство, в ходе которого в области хвоста придатка обнаружено плотное интимно спаянное с яичком образование 2 см в диаметре. Последнее иссечено с резекцией хвоста придатка яичка. В послеоперационном периоде пациенту назначен левофлоксацин на 10 дней. Однако у пациента развился орхоэпидидимит. В связи с чем больному рекомендовали консультацию фтизиоуролога и направили в ННИИТ, где был установлен диагноз: двусторонний туберкулезный эпидидимит, туберкулезный орхит слева. Туберкулез предстательной железы. МБТ+. Состояние после эпидидимэктомии справа, резекции придатка слева.
При изучении анамнеза выяснили, что в 2002 г. у пациента умер от туберкулеза дядя, с которым он контактировал, будучи ребенком. В начальной школе пациент наблюдался и лечился в противотуберкулезном диспансере по поводу тубинфицирования.
ЗАКЛЮЧЕНИЕ
Диагноз туберкулезного орхоэпидидимита сложен. При помощи лучевых методов диагностики туберкулез яичка и придатка можно заподозрить; для подтверждения диагноза нужна идентификация возбудителя или наличие специфических патоморфологических признаков. Необходима высокая настороженность в отношении туберкулеза при обследовании пациента с жалобами на увеличение и болезненность органов мошонки.
ЛИТЕРАТУРА
1. Васильева И.А., Тестов В.В., Стерликов С.А. Эпидемическая ситуация по туберкулезу в годы пандемии COVID-19 2020-2021 гг. Туберкулез и болезни легких 2022;3(100):6-12. [Vasilyeva I.A., Testov V. V., Sterlikov S. A. Epidemiological situation in tuberculosis during the COVID-19 pandemic 2020-2021. Tuberkuloz i bolezni logkikh = Tuberculosis and lung diseases 2022;3(100):6-12. (In Russian)]. http://doi.org/10.21292/2075-1230-2022-100-3-6-12.
2. Кульчавеня Е.В. Внелегочный туберкулез во время пандемии COVID-19: особенности выявления и течения. Consilium Medicum 2021;23(7):585–589. [Kulchavenya E.V. Extrapulmonary tuberculosis during the COVID-19 pandemic: features of detection and course. Consilium Medicum 2021;23(7):585–9. (In Russian)]. http://doi.org/10.26442/20751753.2021.7.201134.
3. Global tuberculosis report 2021. [Электронный ресурс]. URL: https://www.who.int/publications/i/item/9789240037021
4. Muneer A, Macrae B, Krishnamoorthy S, Zumla A. Urogenital tuberculosis – epidemiology, pathogenesis and clinical features. Nat Rev Urol 2019;16(10):573-98. http://doi.org/10.1038/s41585-019-0228-9.
5. Кульчавеня Е.В., Брижатюк Е.В., Ковешникова Е.Ю., Свешникова Н.Н. Новые тенденции в эпидемической ситуации по туберкулезу экстраторакальных локализаций в Сибири и на Дальнем Востоке. Туберкулез и болезни легких 2009;10(86):27-31. [Kulchavenya E.V., Brizhatyuk E.V., Koveshnikova E.Yu., Sveshnikova N.N. New trends in the epidemic situation of extrathoracic tuberculosis in Siberia and the Far East. Tuberkuloz i bolezni logkikh = Tuberculosis and lung diseases 2009;10(86):27-31. (In Russian)].
6. Ткачук В.Н., Ягафарова Р.К., Аль-Шукри С.Х. Туберкулез мочеполовой cистемы. Руководство для врачей. СПб: «СпецЛит» 2004;318 с. [Tkachuk V.N., Yagafarova R.K., Al-Shukri S.Kh. Tuberculosis of the genitourinary system: а guide for doctors. St. Petersburg: "SpetsLit" 2004;318 p. (In Russian)].
7. Кульчавеня Е.В., Брижатюк Е.В., Хомяков В.Т. Туберкулез экстраторакальных локализаций в Сибири и на Дальнем Востоке. Туберкулез и болезни легких 2005:6(82):23-6. [Kulchavenya E.V., Brizhatyuk E.V., Khomyakov V.T. Tuberculosis of extrathoracic localizations in Siberia and the Far East. Tuberkuloz i bolezni logkikh = Tuberculosis and lung diseases 2005;6(82):23-26. (In Russian)].
8. Степанов П.И. Актуальные вопросы патогенеза туберкулеза половых органов у мужчин. Урология 2014(2):36-39. [Stepanov P.I. Topical issues of the pathogenesis of genital tuberculosis in men. Urologiya = Urologiia 2014(2):36-9. (In Russian)].
9. Viveiros F, Tente D, Espiridião P, Carvalho A, Duarte R. Testicular tuberculosis: Case report. Rev Port Pneumol 2009;15(6):1193-7. http://doi.org/10.1016/s0873-2159(15)30201-4.
10. Jayarajah U, Gunawardene M, Willaraarachchi M, Chandrasiri S, Udayakumaran P, Sosai C, Abeygunasekera A. Clinical characteristics and outcome of genitourinary tuberculosis in Sri Lanka: an observational study. BMC Infect Dis 2021;21(1):1279. http://doi.org/10.1186/s12879-021-06990-z.
11. Хомяков В.Т. Низкоинтенсивное лазерное излучение в комплексном лечении полового туберкулеза у мужчин: автореф. дис. к.м.н. Новосибирск 1995;21 c. [Khomyakov V.T. Low-intensity laser radiation in the complex treatment of sexual tuberculosis in men. Cand. Med. Sci [thesis]. Novosibirsk 1995;21 p. (In Russian)]. URL: https://search.rsl.ru/ru/record/01000767071
12. Suankwan U, Larbcharoensub N, Viseshsindh W, Wiratkapun C, Chalermsanyakorn P. A clinicopathologic study of tuberculous epididymo-orchitis in Thailand. Southeast Asian J Trop Med Public Health 2012(43):951-8.
13. Chirindel A, Martinez F, Gagliardi JA, Armm MF. Testicular tuberculosis without epididymitis simulating neoplasm. Radiol Case Rep 2015;3(3):133. http://doi.org/10.2484/rcr.v3i3.133.
14. Кульчавеня Е.В. Филимонов П.Н., Швецова О.П. Атлас туберкулеза мочеполовой системы и других внелегочных локализаций. Новосибирск: «Тираж-Сибирь» 2007;78 с. [Kulchavenya E.V. Filimonov P.N., Shvetsova O.P. Atlas of tuberculosis of the genitourinary system and other extrapulmonary localizations. Novosibirsk: "Circulation-Siberia" 2007;78 p. (In Russian)].
15. K Mehta P, Kamra E. Recent trends in diagnosis of urogenital tuberculosis. Future Microbiol 2020(15):159-62. http://doi.org/10.2217/fmb-2019-0323.
16. Altez-Fernandez C, Ortiz V, Mirzazadeh M, Zegarra L, Seas C, Ugarte-Gil C. Diagnostic accuracy of nucleic acid amplification tests (NAATs) in urine for genitourinary tuberculosis: a systematic review and meta-analysis. BMC Infect Dis 2017;17(1):390. http://doi.org/10.1186/s12879-017-2476-8.
17. Naing C, Mak JW, Maung M, Wong SF, Kassim AI. Meta-analysis: the association between HIV infection and extrapulmonary tuberculosis. Lung 2013;191(1):27-34. http://doi.org/10.1007/s00408-012-9440-6.
18. Rajabi MH, Ahmadi Gharaei H, ArabAhmadi A, Yarmohammadi M. Isolated tuberculosis of testis: а case report. Caspian J Intern Med 2021Winter;12(1):111-14. http://doi.org/10.22088/cjim.12.1.111.
19. Li S, Chen B, Fang X, Wan M, Cao D, Xu H, et al. A better understanding of testicular and/or epididymal tuberculosis based on clinical, ultrasonic, computed tomography, and magnetic resonance imaging features at a high-volume institute in the modern era. Quant Imaging Med Surg 2021;11(6):2465-2476. http://doi.org/10.21037/qims-20-1005.
20. Madeb R, Marshall J, Nativ O, Erturk E. Epididymal tuberculosis: case report and review of the literature. Urology 2005;65(4):798. http://doi.org/10.1016/j.urology.2004.10.029.
21. Garcia IG, Mampaso EG, Revilla JB, Molina MR, Crespo AS, Buitrago LA, et al. Tuberculous orchiepididymitis during 1978- 2003 period: review of 34 cases and role of 16SrRNA amplification. Urology 2010;76(4):776-81. http://doi.org/10.1016/j.urology.2010.01.033.
22. Hosamirudsari H, Mohammadizia F. Unilateral tuberculous epididymo-orchitis with scrotal fistula: a case report. Iran J Pathol 2015Spring;10(2):165-8.
23. Das A, Batabyal S, Bhattacharjee S, Sengupta A. A rare case of isolated testicular tuberculosis and review of literature. J Family Med Prim Care 2016;5(2):468-470. http://doi.org/10.4103/2249-4863.192334.
24. Yadav S, Singh P, Hemal A, Kumar R. Genital tuberculosis: current status of diagnosis and management. Transl Androl Urol 2017(6):222-33. http://doi.org/10.21037/tau.2016.12.04.
25. Al-Hashimi KA, Said UN. Unilateral Testicular tuberculosis: an extra-pulmonary manifestation. Cureus 2021;13(10):e18896. http://doi.org/10.7759/cureus.18896.
26. Wise GJ, Shteynshlyuger A. An update on lower urinary tract tuberculosis. Curr Urol Rep 2008;9(4):305 13. http://doi.org/10.1007/s11934-008-0053-9.
27. Viswaroop BS, Kekre N, Gopalakrishnan G. Isolated tuberculous epididymitis: A review of forty cases. J Postgrad Med 2005(51):109 11.
28. Jaffar A, Mehta JB, Godfrey JH. Tuberculous epididymo-orchitis and granulomatous prostatitis mimicking neoplasia. J Tenn Med Assoc 1990;83(12):605-6
29. Sah SP, Bhadani PP, Regmi R, Tewari A, Raj GA. Fine needle aspiration cytology of tubercular epididymitis and epididymo-orchitis. Acta Cytol 2006;50(3):243-9. http://doi.org/10.1159/000325949.
30. Tessler FN, Tublin ME, Rifkin MD. US case of the day. Tuberculous epididymoorchitis. Radio Graphics 1998;18(1):251-253. http://doi.org/10.1148/radiographics.18.1.9460131.
31. Pereira FG, Leal MDS, Cavadas S, Ladeira I. Isolated testicular tuberculosis with ethambutol cutaneous toxicity: A combination of two rare entities. Int J Mycobacteriol 2020;9(3):322-4. http://doi.org/10.4103/ijmy.ijmy_114_20.
32. Agbo CA, Lawal M, Jibrin D, Enjugu JE. An isolated testicular tuberculosis mimicking testicular cancer in north-central Nigeria. Infez Med 2020;28(1):78-81.
33. Sharma A, Nagalli S, Varughese AT, Ayvazian AM. A Review of the diagnostic use of fine-needle aspiration cytology for tuberculosis epididymo-orchitis: to do or not to do. Cureus 2020;12(1):e6532. http://doi.org/10.7759/cureus.6532.
34. Kulchavenya E., Kholtobin D., Shevchenko S. Challenges in urogenital tuberculosis. World J Urol 2020;38(1):89–94. http://doi.org/10.1007/s00345-019-02767-x.
35. Kinnear N, Hoh I, Campillo P, Bolt J. Tuberculous epididymo-orchitis masquerading as acute scrotum. BMJ Case Rep 2016;2016:bcr2015214060. http://doi.org/10.1136/bcr-2015-214060.
36. Thompson RW, Yu H, Dahl DM, Hurtado RM, Sajed DP. Case 10-2018: An 84-year-old man with painless unilateral testicular swelling. N Engl J Med 2018;378(13):1233-40. http://doi.org/10.1056/ NEJMcpc1712224.
37. Kulchavenya E. The best rules for antimicrobial stewardship in urogenital tract infections. Cur Opin Urol 2020;30(6):838-844. http://doi.org/10.1097/MOU.0000000000000817.
38. Tsili AC, Tsampoulas C, Giannakopoulos X, Stefanou D, Alamanos Y, Sofikitis N, Efremidis SC. MRI in the histologic characterization of testicular neoplasms. AJR Am J Roentgenol 2007;189(6):W331-7. http://doi.org/10.2214/AJR.07.2267.
39. Handa U, Kundu R, Raghubanshi G, Bhalla V. Granulomatous epididymo-orchitis: diagnosis by fineneedle aspiration. Trop Doct 2018;48(1):17-20. http://doi.org/10.1177/0049475517711017.
40. Gupta N, Rajwanshi A, Srinivasan R, Nijhawan R: Fine needle aspiration of epididymal nodules in Chandigarh, north India: an audit of 228 cases. Cytopatho-logy 2006;17(4):195-8. http://doi.org/10.1111/j.1365-2303.2006.00290.x.
41. Garbyal RS, Sunil K. Diagnosis of isolated tuberculous orchitis by fine-needle aspiration cytology. Diagn Cytopathol 2006;34(10):698-700. http://doi.org/10.1002/dc.20538.
42. Bannur HB, Malur PR, Dhorigol VM. Tubercular orchitis in a patient with AIDS: report of a case with fine needle aspiration diagnosis. Acta Cytol 2007;51(3):459-60. http://doi.org/10.1159/000325767.
43. Shah VB, Shet TM, Lad SK. Fine needle aspiration cytology of epididymal nodules. J Cytol 2011;28(3):103-7. http://doi.org/10.4103/0970-9371.83463.
44. Muttarak M, Peh WC, Lojanapiwat B, Chaiwun B. Tuberculous epididymitis and epididymo-orchitis: sonographic appearances. AJR Am J Roentgenol 2001;176(6):1459-66. http://doi.org/10.2214/ajr.176.6.1761459.
45. Turkvatan A, Kelahmet E, Yazgan C, Olcer T. Sonographic findings in tuberculous epididymo-orchitis. J Clin Ultrasound 2004;32(6):302-5. http://doi.org/10.1002/jcu.20035.
46. Jung YY, Kim JK, Cho KS. Genitourinary tuberculosis: comprehensive cross-sectional imaging. Am J Roentgenol 2005;184(1):143-50. http://doi.org/10.2214/ajr.184.1.01840143.
47. Chung JJ, Kim MJ, Lee T, Yoo HS, Lee JT. Sonographic findings in tuberculous epididymitis and epididymoorchitis. J Clin Ultrasound 1997;25(7):390-4. http://doi.org/10.1002/(sici)1097-0096(199709)25:73.0.co;2-5.
48. Lee IK, Yang WC, Liu JW. Scrotal tuberculosis in adult patients: a 10-year clinical experience. Am J Trop Med Hyg 2007;77(4):714-8.
49. Chandran S, Rahman A, Norris JM, Tiberi S, Kunst H. Diagnostic pitfalls of urogenital tuberculosis. Trop Med Int Health 2021;26(7):753-9. http://doi.org/10.1111/tmi.13583.
50. Figueiredo AA, Lucon AM, Srougi M. Urogenital Tuberculosis. Microbiol Spectr 2017;5(1). http://doi.org/10.1128/microbiolspec.TNMI7-0015-2016.
51. Sethi S, Dhaliwal L, Dey P, Kaur H, Yadav R. Loop-mediated isothermal amplification assay for detection of Mycobacterium tuberculosis complex in infertile women. Indian J Med Microbiol 2016;34(3):322-7. http://doi.org/10.4103/0255-0857.188323.
52. Lan Y, Chen L, Zhang H. Pulmonary and testicular tuberculosis in one patient caused by Mycobacterium tuberculosis with different genotypes. J Infect Dev Ctries 2019;13(3):261-4. http://doi.org/10.3855/jidc.11063.
53. Nepal P, Ojili V, Songmen S, Kaur N, Olsavsky T, Nagar A. "The Great Masquerader": Sonographic pictorial review of testicular tuberculosis and its mimics. J Clin Imaging Sci 2019(9):27. http://doi.org/10.25259/JCIS-14-2019.
54. Drudi FM, Laghi A, Iannicelli E. Nardo R, Occhiato R, Poggi R, et al. Tubercular epididymitis and orchitis: US patterns. Eur Radiol 1997;7(7):1076-8. http://doi.org/10.1007/s003300050257.
55. Man J, Cao L, Dong Z, Tian J, Wang Z, Yang L. Diagnosis and treatment of epididymal tuberculosis: a review of 47 cases. Peer J 2020(8):e8291. http://doi.org/10.7717/peerj.8291.
56. Kim SH, Pollack HM, Cho KS, Pollack MS, Han MC. Tuberculous epididymitis and epididymo-orchitis: sonographic findings. J Urol 1993;150(1):81-4. http://doi.org/10.1016/s0022-5347(17)35404-6.
57. Salmeron I, Ramirez-Escobar MA, Puertas F, Marcos R, Garcia-Marcos F, Sanchez R. Granulomatous epididymo-orchitis: sonographic features and clinical outcome in brucellosis, tuberculosis and idiopathic granulomatous epididymo-orchitis. J Urol 1998;159(6):1954-7. http://doi.org/10.1016/ s0022-5347(01)63206-3.
58. Hane J, Duffey B, Kaiser R, Walker PF, Alpern JD. Case Report: Epididymo-Orchitis due to Mycobacterium tuberculosis. Am J Trop Med Hyg 2019;101(5):1070-2. http://doi.org/10.4269/ajtmh.19-0162.
59. Cheng L, Albers P, Berney DM, Feldman DR, Daugaard G, Gilligan T, Looijenga L. Testicular cancer. Nat Rev Dis Primers 2018 Oct 5;4(1):29. http://doi.org/10.1038/s41572-018-0029-0.







