Молниеносная гангрена мошонки или гангрена Фурнье (ГФ) является острым инфекционным некротизирующим фасциитом с преимущественным поражением наружных половых органов и промежности [1, 2]. Заболевание впервые описано французским дерматовенерологом Жаном Альфредом Фурнье в 1883 году [3, 4]. В патогенезе ГФ придается особое значение различнымпредшествующимгнойновоспалительным заболеваниям и травмам наружных половых органов, промежности и органов малого таза, синергичному действию высоковирулентной аэробной и анаэробной инфекции, острому нарушению кровообращения в мягких тканях аногенитальной области, снижению иммунной реактивности организма [1, 5].
ГФ является редким заболеванием. Она чаще всего встречается у мужчин среднего и пожилого возраста с неблагоприятным коморбидным фоном, страдающих сахарным диабетом, хроническим алкоголизмом, ожирением [2, 6-8]. За последнее десятилетие заболеваемость ГФ выросла, по разным оценкам, в 2,2 – 6,4 раза, что связано с увеличением количества иммунокомпромиссных пациентов в популяции [8, 9].
Течение ГФ сопровождается высокой летальностью, которая варьирует от 24% до 88% [10, 11]. Благоприятный прогноз при ГФ зависит от своевременной диагностики и неотложного хирургического вмешательства [5].
Клинико-лабораторная картина ГФ в целом хорошо изучена. Тем не менее, ввиду редкости заболевания и недостаточной информированности врачей, основные клиниколабораторные проявления ГФ малознакомы широкому кругу врачей, особенно нехирургического профиля [5, 12, 13]. Обращает на себя внимание тот факт, во многих крупных отечественных и зарубежных руководствах по хирургии и урологии, современных периодических изданиях клинико-лабораторная картина ГФ нередко представлена либо слишком кратко, либо не отражена совсем; не всегда присутствует систематизированный подход в изложении клинической семиотики заболевания.
Цель работы – систематизация литературных сведений о клиниколабораторной картине ГФ, освещение особенностей течения и стадии заболевания.
КЛИНИЧЕСКАЯ КАРТИНА ГАНГРЕНЫ ФУРНЬЕ В КЛАССИЧЕСКОМ ПРЕДСТАВЛЕНИИ
Обобщая данные литературы, в течение ГФ можно условно выделить четыре последовательных стадии заболевания: продромальную, раннюю, позднюю и репаративную (рис. 1, 2).
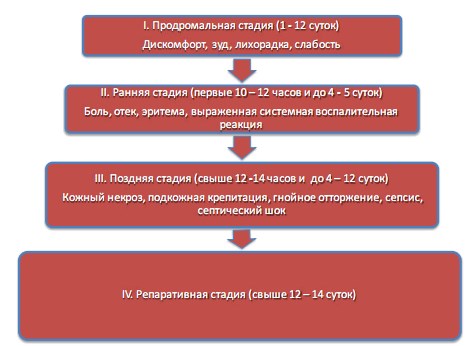
Рис. 1. Клинические стадии ГФ
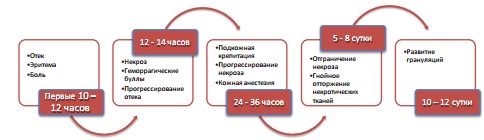
Рис. 2. Динамика местных клинических симптомов ГФ [цитировано по 12, 22, 34, 23]
Диагностика ГФ в продромальной стадии, как правило, невозможна [2, 10, 13]. В этот период пациенты свои жалобы обычно связывают с наличием аденомы предстательной железы, геморроя, фурункула или гематомы мошонки и, как правило, за медицинской помощью не обращаются [13]. Продолжительность продромальной стадии составляет, как правило, 12 суток, редко – до 12 суток [3-4, 1317].
Ранняя стадия заболевания (или прегангренозная по [10]), продолжительностью от 10 – 12 часов до 4 суток, развивается стремительно. Она начинается остро с отека и эритемы мошонки и полового члена, чуть позже присоединяются интенсивные боли в зоне входных ворот инфекции (перианальной области, промежности, мошонки) [18, 19]. Боль при ГФ имеет свои особенности, которые отличают ее от болей при других острых заболеваниях аногенитальной зоны [20]. Болевой синдром является очень выраженным, по интенсивности несоизмеримый с площадью поражения; боль распространяется за пределы аногенитальной зоны и, как правило, она не купируется обычными анальгетиками и нестероидными противовоспалительными средствами [21, 22]. Отек наружных половых органов и промежности имеет разлитой характер, быстро нарастает, при этом мошонка и половой член значительно увеличиваются в размерах. Максимальные размеры мошонка и половой член достигают на 2-3-и сутки заболевания. Кожа наружных половых органов в течение первых 12 – 14 часов приобретает бронзовую окраску, становится влажной и резко болезненной при пальпации. В 50% случаев обнаруживается индурация кожи мошонки в виде «деревянистой» плотности [5, 21, 22]. В 41-78,6% случаев при ГФ в ранней стадии на коже мошонки и полового члена образуются пузыри (буллы), которые быстро некротизируются и лопаются с выделением серозно-геморрагического секрета с крайне неприятным запахом [23 – 25].
К особенностям развития ГФ в ранней стадии относятся следующие. Во-первых, заболевания начинается с преимущественного поражения поверхностной фасции мошонки и промежности в виде диффузного некротизирующего фасциита; во-вторых, ГФ стремительно, со скоростью 2-3 см в час, распространяется вдоль фасциальных футляров на близлежащие анатомические регионы – переднюю брюшную стенку, бедра, ягодицы [9, 10, 14]. Эти особенности ГФ проявляются разлитым, не имеющим четких границ, отеком, эритемой и выраженными болями вначале заболевания. Некроз распространяется из глубины тканей наружу и в дальнейшем приводит к развитию некротизирующего целлюлита и дерматита, характерных уже для поздней стадии заболевания [15, 19].
Диагностика ГФ в ранней стадии обычно затруднена из-за неспецифического характера клиниколабораторных симптомов, которые симулируют различные кожные, венерологические, хирургические, урологические и инфекционные заболевания аногенитальной зоны; при этом с первыми проявлениями ГФ могут встретиться врачи различных специальностей. Среди клинических признаков ранней стадии ГФ, имеющих дифференциальнодиагностическое значение, можно выделить два надежных критерия: выраженный болевой синдром, несопоставимый по интенсивности с площадью поражения и не купирующийся обычными анальгетиками; септическое быстропрогрессирующее течение, переходящее в инфекционно-токсический шок, несмотря на проводимую активную антибактериальную и противовоспалительную терапию [2, 5, 7, 10, 1517].
Через 12-14 часов от начала заболевания на коже мошонки или полового члена появляются пятна темносинего или черного цвета, указывающие на развитие некроза [23, 25] (рис. 3). ГФ переходит в развернутую или позднюю (гангренозную по Hubert J. и соавт. [10]) стадию заболевания продолжительностью 4-12 суток [10, 18, 19]. Состояние больного при этом прогрессивно ухудшается, появляются симптомы сепсиса. Больные жалуются на головную боль, высокую температуру тела, часто повторяющиеся ознобы, одышку и сердцебиение [26-28]. Симптомы интоксикации, как правило, выраженные. Возникает адинамия, нарушается ориентация, возможно помутнение сознания [28]. Септические проявления ГФ, несмотря на активную антибактериальную терапию, развиваются стремительно. Эта особенность, как уже указывалось, является одним из отличительных признаков ГФ и имеет дифференциально-диагностическое значение [14, 15]. Быстро развивается инфекционнотоксический шок [26]. Клинические проявления поздней стадии ГФ наиболее выражены на 4-е – 5-е сутки заболевания [18, 19]. Они характеризуются развернутой картиной прогрессирующего некроза кожи, подкожной жировой клетчатки и фасциальных структур наружных половых органов (рис. 4, 5). Некротический процесс при ГФ характеризуется тем, что участок некроза подкожной жировой клетчатки и фасций значительно больше, чем зона некроза кожи (феномен «верхушки айсберга») [1, 5, 13, 16]. Развитию некроза предшествует подкожная крепитация, которая появляется к концу первых суток заболевания и свидетельствует о наличии эмфиземы мягких тканей [1, 2, 4, 11]. К этому времени в воспалительный процесс могут вовлекаться промежность, медиальные поверхности бедер и органы малого таза (рис. 6). Зона поражения резко увеличивается в размерах за счет прогрессирования заболевания и вторичной инфекции [23]. Бурное течение ГФ, сопровождающееся резким отеком полового члена и мошонки, может вызвать затрудненное мочеиспускание и даже у 5% больных привести к острой задержке мочи [29]. В некоторых случаях возможно образование наружного мочевого свища на промежности, полное или частичное обнажение яичек после гнойного отторжения некротически измененных тканей мошонки [17, 23].
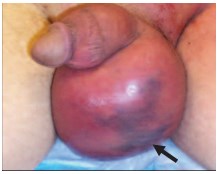
Рис. 3. Внешний вид наружных половых органов при ГФ в ранней стадии (переходная фаза). Отек и эритема мошонки, намечается зона некроза в левой половине мошонки (стрелка) [цитировано по 40]
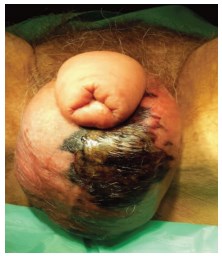
Рис. 4. Внешний вид наружных половых органов при гангрене Фурнье в развернутой стадии. Отек полового члена и мошонки, некроз мошонки [цитировано по 23]
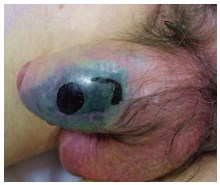
Рис. 5. Внешний вид наружных половых органов при гангрене Фурнье в развернутой стадии. Отек и некроз кожи полового члена [цитировано по 23]
К особенностям развития ГФ в поздней стадии относится доминирующая роль анаэробной флоры (в отличие от ранней стадии ГФ, для которой характерно преобладание аэробной микрофлоры) [6, 7, 19]. Присутствие анаэробной микрофлоры вызывает некроз мягких тканей наружных половых органов и промежности, сопровождающийся интенсивным газообразованием [2, 17, 20]. Газообразование и отек мягких тканей в замкнутом тканевом пространстве еще больше ухудшают местное кровообращение и тем самым способствуют прогрессированию гнойно-некротических изменений, образуя порочный круг [1, 3, 5].
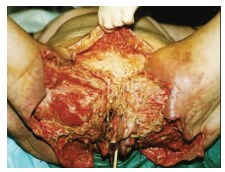
Рис. 6. Внешний вид наружных половых органов при обширной гангрене Фурнье (после некрэктомии) у женщины (летальный случай). Некроз мягких тканей наружных половых органов, промежности, ягодиц и передней брюшной стенки [цитировано по 53]
С развитием кожного некроза появляются зоны кожной анестезии, интенсивность болевого синдрома, вследствие деструкции болевых кожных нервных окончаний, уменьшается [14, 15]. Диагностика ГФ в стадии развернутой клинической картины становится нетрудной [7, 12, 13]. Некроз и подкожная эмфизема являются абсолютными показаниями к операции – ревизии пораженных мягких тканей, санационной некрэктомии [13].
К концу 7 – 8 суток заболевания вокруг зон некроза появляется демаркационная линия [10, 17, 22]. Начинается процесс отторжения омертвевших участков мошонки, который сопровождается образованием большого количества гнойного отделяемого с пузырьками газа. Гной имеет грязновато-серый цвет и зловонный запах [21, 22]. Процесс расплавления и полного отторжения чаще всего заканчивается к 10 – 12 суткам заболевания [22, 30]. Яички полностью лишаются кожи, имеют ярко-красный цвет и как-бы «подвешены» на семенных канатиках [22, 31] (рис. 7). По причине отдельного от мошонки кровоснабжения структура яичек и семенных канатиков остается интактной у большинства (70 – 90%) пациентов [11, 12].
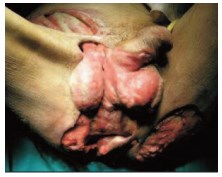
Рис. 7. Внешний вид наружных половых органов при обширной гангрене Фурнье (после некрэктомии). Некроз мягких тканей мошонки (с обнажением яичек), полового члена, промежности, ягодиц и передней брюшной стенки [цитировано по 7]
При благоприятном течении к 12 – 14 суткам заболевания самочувствие больного ГФ за счет уменьшения интоксикации значительно улучшается. Начинается репаративная стадия заболевания [10, 17, 22]. Боли и ознобы исчезают, температура, клеточный состав крови нормализуются. На фоне общего удовлетворительного состояния происходят регенерация и развитие грануляционной ткани. При поверхностном некрозе кожа мошонки восстанавливается и приобретает нормальный вид. При глубоком некрозе на месте отторгнувшихся тканей остаются рубцы, происходит деформация наружных половых органов [16, 22, 26]. Продолжительность репаративной стадии варьирует от 2-3 недель до нескольких месяцев и определяется многими факторами, главными из которых, являются объем и характер поражения мягких тканей. После выписки из стационара около 30% пациентов нуждаются в постоянном постороннем уходе, примерно 50% больным, перенесшим во время лечения неоднократные санационные некрэктомии, требуется реконструктивная пластическая операция [13, 16].
В целом, такое классическое благоприятное для жизни развитие заболевания является, скорее, исключением из правил [16, 27, 28]. Значительно чаще, в случае поздней диагностики или отсутствия адекватного лечения, общее состояние больного с самого начала стремительно ухудшается: появляется озноб с лихорадкой гектического типа, нарастает токсическая энцефалопатия, возникает помутнение сознания [26-28]. Прогрессирует тахикардия (в запущенных случаях ЧСС достигает 130 – 150 в минуту), систолическое АД снижается до 60 – 90 мм. рт. ст., частота дыхательных движений достигает 28 – 40 в минуту. Развивается олигурия. Распространенные некрозы кожи и подкожной клетчатки обуславливают развитие сепсиса, без адекватной терапии часто приводящего к летальному исходу [27, 28].
СЕМИОТИКА ГАНГРЕНЫ ФУРНЬЕ
Клинические проявления ГФ можно условно разделить на местные и общие. В свою очередь местные признаки заболевания классифицируются на ранние (неспецифические) и поздние (специфические) симптомы (рис. 8). Семиотика ГФ изучена на основе анализа 553 случаев ГФ, представленных в семи крупных сериях наблюдений за последние десять лет, и отражена в таблице 1 [29, 32 – 37]. Как следует из таблицы 1, местная семиотика ГФ включает две диагностические триады основных клинических признаков. Триада ранних (неспецифических) признаков ГФ (в порядке убывания частоты) состоит из отека наружных половых органов, который наблюдается у 92,6% (83,8 – 100%) больных, боли в наружных половых органах, промежности и прямой кишке – у 86,8% (52,5 – 88,2%) и эритемы наружных половых органов и промежности – у 75,4% (26,3 – 100%). Триада поздних (специфических) симптомов ГФ объединяет (в порядке первоочередности возникновения) некроз мягких тканей мошонки, полового члена и промежности, который встречается в 45,7% (18,6 – 92%) случаев, подкожную крепитацию – в 44% (35 – 52,9%) и гнойное отторжение некротических участков кожи со специфичным зловонным запахом – в 44,1% (20 – 85%).
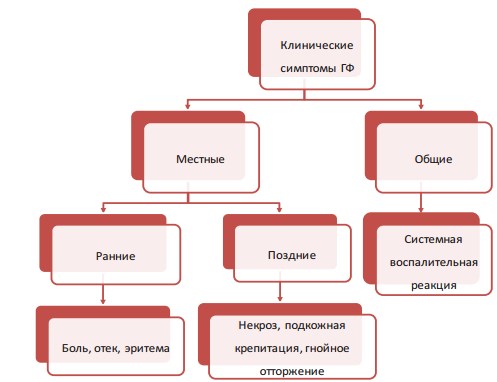
Рис. 8. Классификация клинических симптомов ГФ
Таблица 1. Частота местных клинических признаков ГФ (n = 553)
| Клинические признаки ГФ | Ngugi P. et al (2014) [32] n=146 | Eskitascioglu T. et al (2014) [29] n=80 | Benjelloun E.B. et al (2013) [35] n=50 | Verma S. et al (2012) [33] n=95 | Sallami S. et al (2013) [36] n=40 | Ghnnam W.M. et al (2008) [34] n=74 | Unalp H. R. et al (2008) [37] n=68 | M (min-max) |
|---|---|---|---|---|---|---|---|---|
| Ранние признаки ГФ | ||||||||
| Отек | 95% | 92,5% | - | 84% | 100% | 100% | 83,8% | 92,6% (83,8-100%) |
| Эритема | - | 26,3% | - | - | 100% | 100% | - | 75,4% (26,3-100%) |
| Боль | 79,5% | 52,5% | 76% | 71% | 77,5 | - | 88.2% | 74,1% (52,5-88,2%) |
| Поздние признаки ГФ | ||||||||
| Кожный некроз | 52,2% | 18,6% | 92% | - | 20% | + | - | 45,7% (18,6-92%) |
| Подкожная крепитация | - | - | - | - | 35% | + | 52,9% | 44% (35-52,9%) |
| Гнойное отторжение мягких тканей | 52,2% | 22,5% | - | - | 90% | + | 75% | 60%(22,5-90%) |
Общие клинико-лабораторные признаки ГФ являются неспецифическими и имеют значительную вариабельность: от легкого недомогания до септического шока [16]. В большинстве случаев, они характеризуются выраженной системной воспалительной реакцией, сепсисом, переходящим в инфекционно-токсический шок, интоксикацией [13, 16, 32]. Для характеристики системной воспали-тельной реакции, сепсиса и септического шока при ГФ широко используются критерии, предложенные согласительной конференцией Американской коллегии пульмонологов и общества медицины критических состояний в 1992 году (табл. 2) [8, 26, 38]. Результаты анализа системного воспалительного ответа при ГФ отражены в таблице 3. Многие авторы отмечают, что сепсис и септический шок встречаются при ГФ почти в 70% случаев. В остальных – 30% случаях ГФ протекает с нормальной или пониженной температурной реакцией, что характерно для пациентов с резко угнетенным иммунным статусом (ВИЧ инфицированных, наркоманов и др.) [33, 35, 37]. Схожие результаты были получены T. Goh и соавт. в результате систематического анализа 1463 пациентов с некротизирующим фасциитом разной локализации [39]. По данным авторов, отсутствие лихорадки наблюдалось почти у 40% пациентов. При этом авторы допускают наличие маскирующего (антипиретического) эффекта нестероидных противовоспалительных средств, стероидов и наркотических аналгетиков и обращают внимание на тот факт, что отсутствие лихорадки при выраженных местных признаках ГФ не исключают это заболевание [39].
Таблица 2. Критерии системной воспалительной реакции, сепсиса и септического шока [8, 26, 38]
| Системная воспалительная реакция (СВР) |
|---|
| температура тела > 38 С или < 36 C |
| ЧСС > 100 уд. в 1 мин. |
| ЧДД > 20 дыханий в 1 мин или РаСО2 < 32 мм рт ст |
| количество лейкоцитов крови > 12 x 10*9/л или 4x 10*9/л |
| наличие юных форм > 10% |
| Примечания: сочетание 2-х признаков СВР легкой степени тяжести, 3-х признаков СВР средней степени тяжести, 4-х и более признаков сепсис |
| Сепсис (СВР + следующие критерии) |
| наличие входных ворот для инфекции (гнойного очага) |
| наличие инфекционно-индуцированной полиорганной дисфункции |
| наличие вторичных гнойных очагов в органах |
| положительные посев крови на микрофлору* и прокальцитониновый тест (прокальцитонин > 2 нгмл) |
| неуправляемая артериальная гипотензия (АД< 90 мм.рт.ст. или снижение АД на 20 мм.рт.ст от базового уровня)** |
| Примечания: * необязательный критерий, ** переход сепсиса в инфекционно-токсический шок. |
Таблица 3. Частота общих клинических признаков ГФ (n = 553)
| Клинические признаки ГФ | Ngugi P. et al (2014) [32] n=146 | Eskitascioglu T. et al (2014) [29] n=80 | Benjelloun E.B. et al (2013) [35] n=50 | Verma S. et al (2012) [33] n=95 | Sallami S. et al (2013) [36] n=40 | Ghnnam W.M. et al (2008) [34] n=74 | Unalp H. R. et al (2008) [37] n=68 | M (min-max) |
|---|---|---|---|---|---|---|---|---|
| Сепсис с лихорадкой свыше 38С | 75,9% | 20% | 60% | 85% | 45% | 43,2% | 55,8% | 44,1% (20-85%) |
| Септический шок | - | - | 22% | - | 32% | - | 22,1% | 25,4% (22-32%) |
| Примечания: "-" нет информации, М среднее арифметическое, min минимум, max максимум | ||||||||
Сепсис и септический шок могут развиваться как в ранней стадии, так и в поздней стадии заболевания [32, 37, 39]. Эти два состояния имеют прогностическое значение: их наличие связано с высокой вероятностью летального исхода [33, 39].
ВАРИАНТЫ ТЕЧЕНИЯ ГАНГРЕНЫ ФУРНЬЕ
В литературе рассматриваются три различных варианта течения заболевания [2, 4, 11, 14, 15, 17, 21, 22]. Первый вариант, наиболее характерный для ГФ, включает острое бурное начало заболевания с выраженными местными и общими проявлениями, со стремительно прогрессирующим септическим течением, переходящим в инфекционнотоксический шок [2, 17, 21, 22]. Для второго варианта характерно подострое начало заболевания с невыраженным болевым синдромом, отсутствием системной воспалительной реакцией в ранней стадии заболевания и медленно прогрессирующим течением; при достижении развернутой стадии течение ГФ приобретает молниеносный септический характер [39 – 41]. По данным Европейской ассоциации урологов (2015), второй вариант наблюдается почти в 40% случаев ГФ, преимущественно, у лиц с ожирением и сахарным диабетом [41]. При третьем варианте течения, встречающемся крайне редко, начало заболевания характеризуется симптомами сепсиса без выраженных местных проявлений; течение ГФ в этом случае с самого начала молниеносное и, как правило, заканчивается летальным исходом [9, 40, 42]. Второй и третий варианты течения ГФ представляют серьезные диагностические трудности [14-17].
КРИТИЧЕСКИЙ ОБЗОР РАЗЛИЧНЫХ КЛИНИЧЕСКИХ КЛАССИФИКАЦИЙ И СТАДИЙ ТЕЧЕНИЯ ГАНГРЕНЫ ФУРНЬЕ
В настоящее время единой официально признанной клинической классификации ГФ не существует. Существуют различные клинические классификации и стадии течения ГФ, несколько отличающиеся от стадий заболевания, приведенных выше. Как уже было отмечено, ГФ в своем развитии проходит несколько последовательных фаз или стадий [13, 16, 19, 43 – 45]. Н.А. Ефименко и В.В. Привольнев выделяют следующие фазы заболевания: 1) продромальный период длительностью 2-7 дней, включающий наличие лихорадки и слабости без видимых местных симптомов; 2) боль и отек в области гениталий; 3) интенсивная боль в области гениталий, прогрессирующая эритема кожи гениталий, возможно крепитация; 4) гангрена части мягких тканей гениталий, гнойное отделяемое и 5) быстропрогрессирующая гангрена, тяжелая интоксикация [16]. В данной классификации авторы попытались систематизировать клинические проявления ГФ и отразить их в динамике. Однако, эта классификация недостаточно конкретна, она не отражает четких временных параметров стадий заболевания и, несомненно, нуждается в дальнейшем усовершенствовании. В более поздней публикации В.В. Привольнев ссылается уже на более упрощенную классификацию ГФ, в которой выделяется всего лишь 2 стадии: продромальную, длительностью 1-5 суток (в среднем, 1-2 суток) и развернутую; при этом в развернутую стадию автор включил ранние проявления заболевания [13].
Т.Д. Датуашвили и А.Я. Пилипенко в клиническом течении ГФ выделяют 3 стадии: 1) стадию локального некроза мошонки (процесс ограничен поражением участка мошонки); 2) стадию распространенного некроза (в процесс вовлечены половой член, промежность, область лобка); 3) флегмонозную стадию (развитие флегмоны клетчатки таза и забрюшинного пространства) [44]. В основу данной классификации положен не клинический, а анатомический принцип, отражающий стадию распространения ГФ. Данная классификация является недостаточно полной, в ней не представлены клинические проявления заболевания. Она могла бы стать составной частью клинико-анатомической классификации, указывая анатомическую локализацию ГФ в каждом конкретном случае.
Заслуживает внимания классификация некротизирующего фасциита, предложенная Y.S. Wang и соавт. [19]. В данной классификации, основанной на сопоставлении клинических и патоморфологических признаков некротизирующего фасциита, авторы выделяют 3 стадии заболевания: начальную (первые 0-2 суток заболевания), промежуточную (буллезную) (2-4 суток) и развернутую (свыше 4-х суток заболевания). Такие симптомы, как отек, боль и эритема наружных половых органов отнесены к ранней стадии заболевания; некроз и анестезия кожи, эмфизема мягких тканей – к развернутой стадии. Несомненными достоинствами данной классификации является обоснованный клиникопатоморфологический подход, наличие четких временных критериев стадий заболевания, прогностическое значение. Промежуточная (буллезная) стадия, по данным авторов, является непостоянной, поэтому временные параметры точно ее не определены и составляют примерно – 24 суток. На основе данной классификации некротизирующего фасциита была разработана классификация ГФ, представленная на рисунке 1.
Следует отметить, что приведенные классификации ГФ по стадиям и формам по большей мере представляют лишь научный интерес и крайне редко используются в практической клинической работе.
Такой подход был актуальным в исторически ранний период изучения ГФ, когда в литературе еще обсуждалась возможность консервативного лечения ГФ и даже была оправдана выжидательная тактика лечения заболевания в ранних стадиях [1, 5]. В настоящее время является общепризнанным и неоспоримым хирургический подход в лечении ГФ, независимо от стадии и формы заболевания. В этой связи А.И. Черепанин и соавт., учитывая высокую летальность при ГФ, даже считают неуместным обсуждение различных стадий течения ГФ, когда прогноз заболевания всецело зависит от сроков хирургического вмешательства, а счет времени идет на часы [46]. Авторы признают единственным правильным вариантом течения ГФ – фулминантный, так как он указывает на необходимость проведения неотложных лечебных мероприятий сразу же при постановке диагноза заболевания. С этим утверждением сложно поспорить, однако, как уже было показано выше, это не исключает необходимость знания и учета различных возможных вариантов течения ГФ, описанных в многочисленных публикациях.
ЛОКАЛИЗАЦИЯ ГАНГРЕНЫ ФУРНЬЕ
Гнойно-некротический процесс при ГФ, возникнув чаще всего в перианальной области, стремительно распространяется вдоль поверхностной фасции на промежность, мошонку, половой член, переднюю брюшную стенку, поднимаясь вверх до ключиц и подмышечных впадин, а также на ягодицы и бедра [5, 9, 20]. Для оценки распространенности ГФ принято использовать анатомический принцип, предложенный E. Laor и соавт. [47]. В основе метода лежит визуальная оценка локализации ГФ по анатомическим зонам. Согласно этой классификации, выделяется 4 анатомических зоны (А, В, С, D) распространения ГФ: зона А – гангрена мошонки, зона В – гангрена мошонки и полового члена, зона С – гангрена мошонки и промежности, зона D – гангрена мошонки с переходом на переднюю брюшную стенку [47, 48]. Несомненным достоинством этой классификации является унифицированный подход к оценке степени распространения ГФ. Классификация приемлема также и для пациентов женского пола, при этом вместо мошонки и полового члена учитывается распространение ГФ на большие и малые половые губы, соответственно. Другим, не менее популярным среди клиницистов, подходом к оценке распространенности ГФ является расчет отношения площади поражения к общей площади поверхности тела в процентах, подобно расчетам площади поражения кожи при ожогах [16, 49]. При этом допускается, что на мошонку, промежность и половой член в отдельности приходится по 1% поражения от общей площади поверхности тела; на каждую ишиоректальную ямку – по 2,5% [49]. Достоинством этой классификации является простота подсчета площади распространения ГФ, поражающей сразу несколько анатомических регионов; метод позволяет быстро оценить площадь поражения,определить соответствующую тактику лечения и оценить прогноз заболевания.
Распределение ГФ по анатомическим зонам приведено в таблице 4, отражающей локализацию ГФ у 428 пациентов по данным 6 крупных исследований последних 5 лет [29, 32, 35, 48, 50, 51]. Как следует из таблицы 4, поражение мошонки, промежности и полового члена (зоны А, В, С) составляет почти 90% всех случаев ГФ. Лидирующее место по локализации принадлежит мошонке и промежности (зона С) и мошонке (зона А): 37,3% и 33%, соответственно. Вовлечение передней брюшной стенки (стадия D) при ГФ наблюдается редко – около 13% случаев и, по данным T. Eskitaşcıoğlu и соавт., более характерно для женщин, чем для мужчин [29].
Таблица 4. Распределение ГФ по анатомическим зонам (n = 428)
| Распределение ГФ по анатомическим зонам (А, В, С, D) | Ngugi P. et al (2014) [32] n=146 | Eskitascioglu T. et al (2014) [29] n=80 | Benjelloun E.B. et al (2013) [35] n=50 | Verma S. et al (2012) [33] n=95 | Sallami S. et al (2013) [36] n=40 | Ghnnam W.M. et al (2008) [34] n=74 | Unalp H. R. et al (2008) [37] n=68 |
|---|---|---|---|---|---|---|---|
| Мошонка {А) | 26,7% | 0 | 36% | 70% | 0 | 65,6% | 33,0% (0-70%) |
| Мошонка + половой член (В) | 26,7% | 22,5% | 38% | 0 | 0 | 14,9% | 17,0% (0-38%) |
| Мошонка + промежность (С) | 56,2% | 43,8% | 26% | 10% | 70% | 17,9% | 37,3% (10-70%) |
| Мошонка + передняя брюшная стенка (D) | 23,9% | 15,1% | 0 | 18% | 18% | 1,4% | 12,7% (0-23,9%) |
| Прочие (бедра, ягодицы, крестец, промежность, грудная клетка) | 8,9% | 18,6% | 0 | 2% | 12% | 0 | 6,9% (0 -18,6%) |
| Примечания: М -среднее арифметическое, min- минимум, max-максимум | |||||||
Площадь поражениямягких тканей при ГФ тесно коррелирует со степенью выраженности системной воспалительной реакции, а по данным ряда авторов, также определяет исход заболевания [13, 16, 35]. Как один из параметров, она внесена в шкалу расчета индекса тяжести ГФ (Fournier Gangrene Severity Index – FGSI), используемый для прогноза заболевания [47]. Летальность при поражении мошонки и промежности (зона С) значительно выше, чем при поражении других анатомических зон вместе взятых [33].
ЛАБОРАТОРНАЯ КАРТИНА КРОВИ ПРИ ГАНГРЕНЕ ФУРНЬЕ
Как уже упоминалось, лабораторная картина при ГФ является неспецифической и отражает системную воспалительную реакцию и проявления интоксикации. Результаты лабораторных исследований трудно поддаются систематизации: в литературных источниках они часто представлены разрозненными и противоречивыми данными (табл. 5). Как следует из таблицы 5, обычные лабораторные тесты на момент поступления пациента в стационар обнаруживают гиперлейкоцитоз (количество лейкоцитов свыше 14 х 10 9 /л) или гиполейкоцитоз (количество лейкоцитов менее 4 х 10 9 /л) со сдвигом формулы влево, увеличение СОЭ (свыше 45 мм/час) и концентрации С-реактивного белка (более 13 мг/дл), гипонатриемию (менее 135 нмоль/л), гиперазотемию (повышение мочевины более 15 мг/дл и креатинина – более 2 мг/дл), тромбоцитопению (меньше 100 000/мкл), гипокальциемию (меньше 8,5 мг/дл), гипоальбуминемию (меньше 35 – 50 г/дл), анемию (уменьшение гемоглобина менее 10 г/дл и гематокрита – менее 40 – 45%),гипохолестеролемию (менее 2,25 ммоль/л), гиперлактатемию (свыше 2 ммоль/л); увеличение уровня печеночных ферментов (АЛС, АСТ и щелочной фосфатазы), но не более чем в 2 раза от верхней границы нормы [1, 2, 4, 9, 13, 25, 39, 49, 52, 54]. Среди них постоянными лабораторными признаками ГФ являются гиперлейкоцитоз, гипонатриемия и гиперкреатининемия [27, 28]. К прогностически неблагоприятным лабораторным признакам ГФ относятся гиперкреатининемия, гиперлактатемия, гипокальциемия, повышение уровня щелочной фосфатазы, гипомагниемия (менее 0,75 ммоль/л) и метаболический ацидоз [5, 11, 14, 49, 52, 54].
Таблица 5. Значения и прогностическая ценность некоторых лабораторных показателей крови у пациентов с ГФ (n = 110)
| Лабораторные показатели крови (ед. измерения, [норма]) | Sarvestani A. S. et. al. (2013 [54] n=28 (M±sd) | Altarac S et. al. (2013 [49] n=41 (M95%ДИ) | Barreda J.T. et.al. (2010) [52] n=41 (M±sd) [M(min-max)] | ||
|---|---|---|---|---|---|
| Выжившие (п = 18) | Умершие (п= 10) | Выжившие (П = 26) |
Умершие (n=15) |
||
| Лейкоциты (*10*3/мл) [4-9 x 10*3/мл] | 7,0 ±4,6 | 13,35 ± 3,8* | 15,5(10,8; 18,0) | 18,0 (9,9; 20,0) | 18,353 ± 8,352 |
| Гематокрит (%) [40-45%] | 36,5 ± 5,33 | 39,5 ± 3.02 | 37 (25; 40) | 37 (31; 39) | 37,7 (13,3-45,9) |
| Натрий (ммоль/л) [136 145 ммоль/л] | 131,44 ± 29,8 | 133,9 ± 4,17 * | 135(132; 138) | 130(124; 139) | 134 ± 5.4 |
| Калий (ммоль/л) [3,5-5,5 ммоль/л] | 4,17 ± 0,30 | 4,41 ± 0,46 | 4.0 (3,4; 5,0) | 4.2 (3,8; 5,5)* | 3,9 ±0,7 |
| Креатинин (ммоль/л) [44 -106 ммоль/л] | 143 ± 43 | 269± 88** | 138(88;173) | 280(130; 430)* | 114(57-631) |
| Мочевина (ммоль/л) [2,5-8,3 ммоль/л] | 5,6 ± 1,9 | 10,6 ± 6,2 | - | - | 9,4 (2,1-27,7) |
| Бикарбонаты (ммоль/л) [48 ± 2 ммоль/л] | - | - | 22.3 (18.4, 25.0) | 18.0 (13.5, 19.5)* | 5,7 ±4,.5 |
| Альбумин (г/дл) [35-50 г/дл] | 42,5 ± 4,4 | 18,1 ± 3,4** | - | - | - |
| Кальций (мг/дл) [8,5 -10,5 мг/дл] | 9,5 ± 1,42 | 5,95 ±0,67** | - | - | - |
| Примечания: «» нет указаний, М -среднее арифметическое, minминимум, max-максимум, 95% ДИ доверительный интервал, sd стандартное отклонение, * р < 0,05, ** р < 0,001 | |||||
При тяжелом течении ГФ в анализах крови наблюдаются выраженный лейкоцитоз (количество лейкоцитов – 20 – 40 х 10 9/л) с нейтрофилезом более 90% (реже – лейкопения с общим числом лейкоцитов менее 4 х 10 9/л); тяжелая степень анемии (уменьшение гемоглобина менее 7 г/дл и гематокрита – менее 30%), повышение уровня трансаминаз, билирубина, мочевины, креатинина и креатинфосфокиназы (свыше 700 Ед/л) в сыворотке крови [27, 28, 39]. Прокальцитониновый тест при развитии сепсиса является резко положительным и превышает 10 нг/мл [8, 11, 14].
МИКРОБИОЛОГИЧЕСКАЯ КАРТИНА ГАНГРЕНЫ ФУРНЬЕ
Идентификация каузативной микрофлоры при ГФ является обязательной процедурой и позволяет осуществлять целенаправленную терапию в послеоперационном периоде. С этой целью проводят посевы гнойного отделяемого из очагов кожного некроза, крови, тканей, полученных при биопсии или операции, мочи (при необходимости). Наиболее подходящими среди них являются биоптаты тканей и кровь, они позволяют получить наиболее информативные результаты [4]. Первые результаты микробиологического анализа обычно готовы не ранее 3-4 суток, до получения результатов микробиологического исследования проводится эмпирическая антибактериальная терапия ГФ [2, 4, 11].
Согласно современной микробиологической классификации некротизирующего фасциита ГФ относится к первому (полимикробному) типу заболевания (табл. 6) [4, 15]. Микробные ассоциации, обнаруживаемые при ГФ, обычно состоят из 4-5 типов (максимально – до 9 типов) аэробных и анаэробных микроорганизмов, некоторые из которых являются комменсалами (образуют сообщества) и в норме обитают на коже наружных гениталий и промежности. Наиболее распространенной каузативной микрофлорой среди аэробных микроорганизмов являются колибациллярная флора, клебсиелла и золотистый стафилококк, в том числе его метициллин-резистентные штаммы; среди анаэробных микроорганизмов преобладают бактероиды, относящиеся к нормальной микрофлоре кишечника [49, 51]. В ранней стадии ГФ, как уже отмечалось, в микробных ассоциациях аэробная микрофлора является доминирующей, в поздней стадии ГФ преобладают анаэробные микроорганизмы [7, 9, 11].
Таблица 6. Современная микробиологическая классификация некротизирующего фасциита (НФ) [4])
| Микробиологический тип НФ | Каузативная микрофлора | Анатомическая локализация НФ | Предрасполагающие факторы |
|---|---|---|---|
| Тип I (полимикробный) (80% всех типов НФ) | Ассоциации облигатных и факультативных аэробов и анаэробов | Туловище, промежность (гангрена Фурнье, Людвига и АР) | Сахарный диабет, хроническая почечная недостаточность |
| Тип II (моиомикровный) (10 -15% всех типов НФ) | Бета-гемолитический стрептококк А типа, метициллин-резистентный стафилококк | Конечности | отсутствуют |
| Тип III (менее 5% всех типов НФ) | Клостридиальная и грамнегативная флора, вирусы | Конечности, туловище, промежность | Травма, наркомания |
| Тип IV (около 1% всех типов НФ) | Грибы | Конечности, туловище, промежность | Иммуносуп рессивные заболевания |
Для уточнения характера микрофлоры при ГФ проведен анализ каузативной микрофлоры в 284 случаях ГФ, представленных в 6 сравнительно крупных исследованиях за последние 5 лет (табл. 7) [29, 49 – 51, 53, 54]. Как следует из таблицы 7, результаты посевов были положительные в большинстве случаев: в 84% (66,7 – 92,5%). Более чем половине случаев микрофлора была представлена микробными ассоциациями. В составе микробных ассоциаций лидирующие позиции занимает кишечная палочка: 44,4% (18,9 – 62,5%) наблюдений. Второе и третье места принадлежат стафилококку и энтерококкам: 19,5% (0 – 33,3%) и 18,6% (0 – 28%) наблюдений, соответственно. Такое преобладание колибациллярной флоры при ГФ вероятно является отражением ведущей роли колопроктологических заболеваний в генезе заболевания. Как это ни странно, но на долю анаэробной флоры приходится менее 10% случаев ГФ, что вероятно связано с глубиной и характером забора материала для исследования, видом биоматериала, с одной стороны, и стадией заболевания, с другой стороны.
Таблица 7. Структура каузативной микрофлоры при ГФ (n = 284)
| Каузативная микрофлора при ГФ | Eskitascioglu T. et al. (2014) [29] n=80 | Khandelwall R. et al. (2013) [51] n=54 | Sarvestani A.S. et al. (2013) [54] n=28 | Goctas G. et al. (2012) [50] n=36 | Altarac S. et al. (2012) [49] n=41 | Koukouras D. et al. (2011) [53] n=45 | M (min-max) |
|---|---|---|---|---|---|---|---|
| Escherichia coli* | 53,8% | 51,8% | 35,7% | 62,5% | 18,9% | 43,5% | 44,4% (18,9-62,5%) |
| Staphylococcus* | 21,3% | 0 | 17,9% | 33,3% | 16,2% | 28,2% | 19,5% (0 33,3%) |
| Enterococcus* | 11,3% | 28% | 21,4% | 25% | 0 | 25,6% | 18,6% (0 30,7 |
| Streptococcus* | 5% | 0 | 28,6% | 8% | 11,3% | 30,7% | 13,9% (0 28,6 |
| Pseudomonas aeruginosa* | 6% | 20,4% | 14,3% | 8% | 5,4% | 25,6% | 13,2% (5,4%-32%) |
| Proteus* | 5% | 12,9% | 10,7% | 8% | 10,8% | 10,2% | 9,6% (5%-12,9%) |
Klebsiella pneumoniae* |
0 | 9,3% | 14,3% | 0 | 0 | 15,3% | 6,5% (0-15,3%) |
| Bacteroides** |
0 | 0 | 35,7% | 0 | 10,3% | 10,2% | 9,4% (0 35,7%) |
| Полимикробная флора | 17,5% | 44,4% | 75% | 33,3% | 83,8% | - | 50,8% (17,5-83,8%) |
| Положительные результаты посева | 92,5% | - | - | 66,7% | 90,2% | 86,6% | 84% (66,7-92,5%) |
| Примечания: *-аэробная флора, ** анаэробная флора, «•»• нет информации, М среднее арифметическое, т1п-минимум, тах-максимум | |||||||
Согласно данным R. Khandelwall и соавт. и G. Gogtas и соавт., результаты микробиологических посевов позволили скорректировать проводимую антибактериальную терапию у 42,5% и 54,2% больных, соответственно [50, 51]. Характер микрофлоры не относится к прогностическим факторам при ГФ [49, 50, 54].
ПАТОМОРФОЛОГИЧЕСКАЯ КАРТИНА ГАНГРЕНЫ ФУРНЬЕ
Результаты патоморфологических исследований при ГФ представлены в немногочисленных публикациях в виде данных биопсий и интраоперационных исследований [10, 13, 16, 18, 19, 55]. Выделяют ранние и поздние патоморфологические изменения при ГФ: в сроки 0 – 4 суток (в среднем, в течение первых 24 часов) и в сроки свыше 4 суток от начала заболевания, соответственно (рис. 9) [18, 19, 55]. Если ранние патоморфологические изменения при ГФ характеризуются отсутствием макроскопических признаков кожного некроза, то поздние патоморфологические изменения характеризуются признаками обширного некроза дермы и эпидермиса [10].
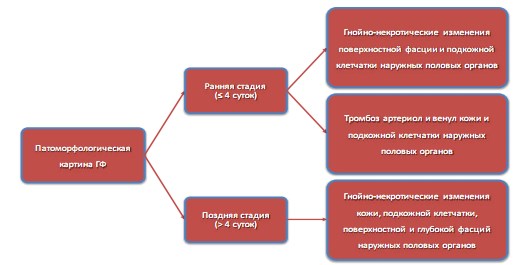
Рис. 9. Основные патоморфологические изменения мягких тканей наружных половых органов при ГФ [цитировано по 1, 18, 55])
В ранней патоморфологической стадии ГФ на разрезе мягких тканей визуально определяются выраженный отек и индурация кожи, подкожной клетчатки и поверхностной фасции. Вследствие некроза подкожная клетчатка и поверхностная фасция имеют серый налет, при компрессии выделяется мутный цвета «мясных помоев» экссудат [4, 19, 39]. Подкожная клетчатка с поверхностной фасцией сравнительно легко отслаиваются от мышц и покрывающей их собственной фасции, что является патогномоничным для ГФ. Микроскопически в ранней стадии определяются 6 основных признаков ГФ: 1) некроз поверхностной фасции в виде скоплений детрита; 2) лейкоцитарную полиморфноклеточную инфильтрацию глубоких слоев дермы; 3) фибриноидный тромбоз венул и артериол подкожной клетчатки; 4) фибриноидный некроз стенок сосудов подкожной клетчатки и поверхностной фасции; 5) скопление микробов в пораженных тканях; 6) интактность собственной (глубокой) фасции и мышц [55]. Среди этих признаков патогномоничным является кожный и подкожный сосудистый тромбоз кожи и подкожной клетчатки в системе наружных и внутренних срамных артерий и вен [13, 55]. В некоторых случаях в подкожной клетчатке микроскопически можно обнаружить очаги полиморфноклеточной и лимфоцитарной инфильтрации, геморрагического некроза [13, 16, 39].
В поздней стадии макроскопически обнаруживаетсямассивный некроз кожи, подкожной клетчатки, поверхностной фасции и, нередко, глубокой фасции с гнойными наложениями. Микроскопически выявляется массивный коагуляционный некроз дермы и эпидермиса, подкожной клетчатки, поверхностной и глубокой фасций, в некоторых случаях, распространяющийся на подлежащие мышцы [10].
Следует еще раз подчеркнуть, что нередко даже при значительных патогистологических изменениях глубоких тканей, кожа и эпидермис при ГФ длительное время остаются интактными [4, 10]. Эту особенность ранней стадии необходимо учитывать при дифференциальной диагностике ГФ и других острых гнойных заболеваний аногенитальной области.
В отношении факта облигатного поражения регионарных (паховых) лимфоузлов и лимфатических сосудов при ГФ среди исследователей нет единого мнения. Согласно данным одних авторов, признаки регионарного лимфаденита и лимфангиита при ГФ встречаются крайне редко, что отличает ГФ от банального гнойно-воспалительного поражения мягких тканей [4, 19, 39, 40]. Причинами этого являются ранний тромбоз подкожных лимфатических сосудов [4], преимущественное поражение поверхностной фасции и подкожной клетчатки (при относительной интактности кожи) в ранней стадии ГФ [39]. По данных других авторов, поражение регионарных лимфоузлов при ГФ является облигатным, при этом в лимфоузлах часто обнаруживаются очаги гнойного распада, требующие выполнения паховой лимфаденэктомии при ГФ в обязательном порядке [1, 5, 17].
РЕЗЮМЕ
В клиническом течении ГФ можно выделить 4 последовательных стадии заболевания: продромальная, продолжительностью 1 – 12 суток (в среднем, 1 – 2 суток), ранняя (первые 10 – 12 часов и до 4 суток), поздняя (свыше 12 – 14 часов и до 4 – 12 суток) и репаративная (свыше 12 – 14 суток). Клинические проявления ГФ классифицируются на местные и общие, в свою очередь местные признаки заболевания – на неспецифические и специфические. К ранним (неспецифическим) симптомам ГФ относятся боль, отек и эритема наружных половых органов; к поздним (специфическим) признакам– некроз, подкожная крепитация и гнойное отторжение мягких тканей. Общие клинико-лабораторные проявления ГФ являются неспецифическими, они характеризуются сепсисом, септическим шоком и интоксикацией. К постоянным лабораторным показателямГФ относятся гиперлейкоцитоз (свыше 14 х 103 /мл) и гиперкреатининемия (свыше 150 ммоль/л). Для ГФ характерно острое начало и стремительно прогрессирующее течение. Поражение мошонки, промежности и полового члена составляет почти 90% всех случаев ГФ. Более чем в половине случаев микрофлора при ГФ представлена микробными ассоциациями. В составемикробных ассоциаций лидирует кишечная палочка: 44,4% случаев (18,9 – 62,5%). В патомормофологической картине ранней стадии ГФ преобладают гнойно-некротические изменения поверхностной фасции и подкожной клетчатки промежности и наружных половых органов, тромбоз артериол и венул кожи и подкожной клетчатки; поздняя стадия заболевания характеризуется гнойно-некротическими изменениями всех слоев кожи, подкожной клетчатки, поверхностной и глубокой фасций.
ЛИТЕРАТУРА
1. Алиев С.А., Алиев Е.С, Зейналов В.М. Болезнь Фурнье в свете современных представлений. // Хирургия. 2014. N 4. С. 34 – 39.
2. Al Shukry S., Ommen J. Necrotizing fasciitis – report of 10 cases and review of recent literature. // J. Med. Life. 2013. Vol. 6, N 2. P. 189 – 194.
3. Гринев М.В., Сорока И.В., Гринев К.М. Гангрена Фурнье – клиническая разновидность некротизирующего фасциита. // Урология. 2007. N 6. С. 69 – 73.
4. Misiakos EP, Bagias G, Patapis P, Sotiropoulos D, Kanavidis P, Machairas A. Current concepts in the management of necrotizing fasciitis. // Front. Surg. 2014. Vol. 1, N 36. P. 1 – 10.
5. Алиев С.А., Рафиев С.Ф., Рафиев Ф.С., Алиев Е.С. Болезнь Фурнье в практике хирурга. // Хирургия. 2008. N 11. С. 58 – 63.
6. Егоркин М.А. Гангрена Фурнье и анаэробный парапроктит – разные клинические формы одного патологического процесса? // РЖГГК. 2012. Том. 22, N 4. С. 66 – 72.
7. Katusic J, Stimac G, Benko G, Grubisić I, Soipi S, Dimanovski J. Management of Fournier gangrene: case report and literature review. // Acta Clin Groat. 2010. Vol. 49. P. 453 457.
8. Martinschek A, Evers B, Lampl L, Gerngroß H, Schmidt R, Sparwasser C. Prognostic aspects, survival rate, and predisposing risk factors in patients with Fournier’s gangrene and necrotizing soft tissue infections: evaluation of clinical outcome of 55 patients. // Urol. Int. 2012. Vol. 89. P. 173 – 179.
9. Hakkarainen TW,Kopare NM, FellowB, Evans HL. Necrotizing soft tissue infections;reviewand current concepts in treatment, systems of care, and outcomes. // Curr Probl Surg. 2014. Vol. 51, N 8. P. 344 – 362.
10. Hubert J, Fournier G, Mangin Ph, Punga-Maole M. Gangrene des organs genitaux externes. // Progress en Urologie. 1995. Vol. 5. P. 911 924.
11. Mallikarjuna MN, Vijayakumar A, Patiel VS, Shivswamy BS. Fournier’s gangrene: current practices. // ISRN Surgery. 2012. Vol. 2012. Article ID 942437. 8 pages
12. Тимербулатов В.М., Хасанов А.Г., Тимербулатов М.В. Гангрена Фурнье. // Хирургия. 2009. N 3. С. 26 – 28.
13. Привольнев В.В. Гангрена Фурнье // Медицинский вестник МВД. 2013. Том 67, N 6. С. 26 – 32.
14. Roje Z, Roje Z, Matic D, Librenjak D, Dokuzović S, Varvodić J. Necrotizing fasciitis: literature reviewof contemporary strategies for diagnosing and management with three case reports: torso, abdominal wall, upper and lower limbs. // World J Emerg Surg. 2011. Vol. 6. N 1. P. 1 – 17.
15. TwainiA,KhanA, MalikA,Cherian J, Barua J, ShergillI, MammenK.Fournier’s gangrene and its emergency management. // Potgrad Med J. 2006. Vol. 82, N 970. P. 516 – 519.
16. Ефименко Н.А., Привольнев В.В. Гангрена Фурнье.//Клин.микробиол. антимикроб. химиотер. 2008. Том. 10, N 1. С. 34 – 42. 17. Пытель Ю.А., Золотарев И.И. Неотложная урология. М.: Медицина. 1985. 320с:
18. Wang L, Han X, Liu M, Li B, Pan F, Li W, Wang L, Yang X, Chen Z, Zeng F. Experience in management of Fournier’s gangrene: a report of 24 cases. // J. Huazhoung University of Science and Technology. 2012. Vol. 32, N 5. P. 719 – 723.
19. Wang YS, Wong CH, Yong-Kwang T. Staging of necrotizing based on evolving cutaneous features. // Intern J Dermatol. 2007. Vol. 46, N 10. P. 1036 – 1041.
20. Madera G,Holguin P, De ProvensCP. Genital necrotizing fasciitis.// Emergencias. 2011. Vol. 23, N 4. P. 339-340.
21. OguzA, Gumus M, TurkogluA, Bozdağ Z, Ülger BV,Agaçayak E, BöyükA. Fournier’s gangrene: a summary of 10 years of сlinical experience. // Int Surg. 2015.Vol. 100, N 5. P. 934-941.
22. Тиктинский О.Л., Михайличенко В.В. Андрология. СПб.: Медиа-Пресс. 1999. 464с.
23. Wroblewska M, Kuzaka B, Borkowski T, Kuzaka P, Kawecki D, Radziszewski P.Fournier’s gangrene – current concepts. // Polish J Microbiol. 2014. Vol. 63, N 3. P. 267 – 273.
24.Каштальян М.А., Герасименко О.С., Околец В.П., МасуновК.Л.Хирургическое лечение некротических инфекций мягких тканей. // Шпитальна Хiрургiя. 2013. N 3. С. 96 – 98.
25. Молчанов В.В. Клиническая диагностика некротизирующих инфекций мягких тканей в условиях общехирургического стационара: Дисс. … канд. мед. наук. Москва. 2010. 157с.
26. Гостищев В.К. Инфекции в хирургии: Руководство для врачей. М.: ГЭОТАР – Медиа. 2007. 761с.
27. Хирургические инфекции кожи и мягких тканей: Российские национальные рекомендации. [Под. ред. В.С. Савельева]. OOO «Компания БОРГЕС». 2009. 89с.
28. Клиническая хирургия: Национальное руководство. [Под ред. В.С. Савельева, А.И. Кириенко]. М.: ГЭОТАР – Медиа. 2008. Том. 1. 864с.
29. Eskitascioglu T, Ozyazgan I, Coruh A, Günay GK, Altıparmak M, Yontar Y, Doğan F. Experience of 80 cases with Fournier’s gangrene and “trauma” as a trigger factor in the etiopathogenesis. // Ulus Travma Acil Cerrahi Derg. 2014. Vol. 20, N 4. P. 265 – 274.
30. Shyam DC, Rapsang AG. Fournier’s gangrene. // Surgeon. 2013. Vol. 11, N 4. P. 222 – 232.
31.Урология:Национальное руководство.[Под ред.Н.А.Лопаткина].М.: ГЭОТАР–Медиа. 2009. 1024с.:ил.
32. Ngugi P, Magoha G, Nyaga P. Fournier’s gangrene in the HIV era. // Afr Health Sci. 2014. Vol. 14, N 4. P. 1063-1068.
33. Verma S, Sayana A, Kala S, Rai S. Evaluation of the utility of the Fournier’s gangrene in North India: A multicentre retrospective study. // J Cutan Esthet Surg. 2012. Vol. 5, N 4. P. 273 – 276.
34. Ghnnam WM. Fournier’s gangrene in Mansoura Egypt: a review of 74 cases. // J Postgrad Med. 2008. Vol. 54, N 2. P. 106 – 109.
35. Benjelloun El B, SouikiT,Yakla N, OusaddenA, MazazK, LouchiA,Kanjaa N,TalebKA. Fournier’s gangrene: our experience with 50 patients and analysis of factors affecting mortality. // WJES. 2013. Vol. 8, N 13. P. 1 – 5.
36. Sallami S, Maalla R, Gammoudi A, Ben Jdidia G, Tarhouni L, Horchani A. Fournier’s gangrene: what are the prognostic factors? Our experience with 40 patients. // La TunisieMedicale. 2012. Vol. 90, N 10. P. 708 – 714.
37. Unalp HR, Kamer E, Derici H, Atahan K, Balci U, Demirdoven C, Nazli O, Onal MA. Fournier’s gangrene: evaluation of 68 patients and analysis of prognostic variables. // J Postgrad. Med. 2008. Vol. 54, N 2. P. 102 – 105.
38. Мальцева Л.А., Усенко Л.В., Мосенцов Н.Ф. Сепсис: этиология, эпидемиология, патогенез, диагностика, интенсивная терапия. М.: МЕДпресс-информ. 2005. 176с.; ил.
39. Goh T, Goh LG, Ang CH, Wong H. Early diagnosis of necrotizing fasciitis. // BJS. 2014. Vol. 101, N 1. P. P. 119 – 125.
40. Wolf ChT, Wolf SJ. Fournier gangrene. // West J Emerg Med. 2010. Vol. 11, N 1. P. 101 – 102.
41. Guidelines on Urological infections. [Edit. by M. Grabe]. Eur. Assoc. Urol. 2015. P. 48.
42. Korkut M, Icoz G, Dayangac M, Akgün E, Yeniay L, Erdoğan O, Cal C. Outcome analysis in patients with Fournier’s gangrene: report of 45 cases. // Dis Colon Rectum. 2003. Vol. 46, N 5. P. 649 – 652
43. Строй А.А., Баныра О.Б., Мицик Ю.О., Лесняк О.М., Шеремета Р.З., ШатинськаМицик И.С., Шуляк А.В.Молниеносная гангрена мошонки: наш опыт лечения. // Экспериментальная и клиническая урология. 2010. № 3. С. 53 – 55.
44. Датуашвили Т.Д., Пилипенко А.Я. Терапия больных молниеносной гангреной мошонки и ее осложнениями. // Урология и нефрология. 1988. N 5. С. 21 – 26.
45. Измайлов Г.А., Измайлов С.Г. Болезнь Фурнье. // Вестник хирургии. 1997. N 6. С. 70 – 73.
46.ЧерепанинА.И.,СветловК.В.,ЧерновА.Ф., Бармин Е.В.Другой взгляд на болезнь Фурнье в практике хирурга». // Хирургия. 2009. N 10. С. 47 – 50.
47. Laor E, Palmer LS, Tolia BM, Reid RE, Winter HI.Outcome prediction in patients with Fournier’s gangrene. // J Urol. 1995. Vol. 154, N 1. P. 89 – 92.
48.Carvalho JP,HazanA,CavalcantiAG, Favorito LA.Relation between the area affected by Fournier’s gangrene and the type ofreconstructive surgery used.Astudywith 80 patients.//Intern Braz J Urol. 2007. Vol. 33, N 4. P. 510 – 514.
49. Altarac S, Katusin D, Crnica S, Papeš D, Rajković Z, Arslani N Fournier’s gangrene: etiology and outcome analysis of 41 patients. // Urol Int. 2012. Vol. 88, N 3. P. 289 – 293.
50. GöktaşC,Yıldırım M, HoruzR, Faydacı G,Akça O,CetinelCA. Factors affecting the number of debridements in Fournirs’s gangrene: our results in 36 cases. // Ulus Travma Acil Cerrahi Derg. 2012. Vol. 18, N 1. P. 43-48.
51. Khandelwal R, Chintamani,Tandon M, Saradna A, Gupta D, Bahl B. Fournier’s gangrene severity index as a predictor of outcome in patients with Fournier’s gangrene: a prospective clinicalstudy at a tertiary care center. // J Young Med Researchers. 2013. Vol. 1, N 1. P. 1 – 5.
52. Torremadé Barreda J, Millán Scheiding M, Suárez FernándezC,CuadradoCampaña JM, RodríguezAguilera J, Franco Miranda E, Biondo S. Fournier’s gangrene. A retrospective study of 41 cases. // Cir Esp. 2010. Vol. 87, N 4. P. 218 – 223.
53. Koukouras D, Kallidonis P, Panagopoulos C, Al-Aown A, Athanasopoulos A, Rigopoulos C, Fokaefs E, Stolzenburg JU, Perimenis P, Liatsikos E.Fournier’s gangrene, a urologic and surgical emergency: presentation of a multi-institutional experience with 45 cases. // Urol Int. 2011. Vol. 86. P. 167 – 172.
54. Sarvestani AM, Zamiri M, Sabouri M. Prognostic factors for Fournier’s gangrene; a 10-year experience in Southeastern Iran. // Bull Emerg Trauma. 2013. Vol. 1, N 3. P. 116 – 122.
55. Stamenkovic I, Lew D. Early recognition of potentially fatal necrotizing fasciitis – the use of frozen-section biopsy// N Engl J Med. 1984. Vol. 310. P. 1689 – 1693.







