В XIX веке Virchov сформулировал теорию о том, что лимфатические узлы (ЛУ) осуществляют фильтрацию частиц из лимфы [1]. Логичным продолжением этой теории явилась разработка W.S. Halsted методики радикальной мастэктомии, которая впервые включила в себя регионарную лимфаденэктомию [2]. Дальнейшее развитие представления о системной лимфогенной диссеминации опухолевых клеток получили в работах американского ученого B. Fisher [3]. Его исследования показали, что в опухолевый процесс могут вовлекаться как регионарные ЛУ (РЛУ), так и отдаленные, определяя системный характер заболевания, и что этот процесс чаще всего носит последовательный характер. Это послужило поводом к началу дискуссии об объемах лимфодиссекции как процедуры, часто выполняемой в необосновано больших границах и сопровождающейся достаточно высоким уровнем осложнений. Таким образом, возникли предпосылки к развитию концепции «сигнального лимфатического узла» (СЛУ), позволяющей при помощи минимально инвазивного вмешательства выявлять оккультные метастазы в ЛУ [4].
Целью исследования явился анализ современной научно-практической литературы, посвященной вопросам изучения лимфатического оттока предстательной железы (ОПЖ) при помощи радионуклидных методов диагностики для определения тактики лечения больных раком предстательной железы (РПЖ).
Первоначально термин «сторожевой» или «сигнальный» применительно к ЛУ был использован L. R. Braithwaite в 1923 году [5]. Он описал увеличенные брызжеечные узлы, дренирующие сегмент тонкой кишки при воспалительном процессе, назвав их «сигнальными железами». Понятие СЛУ в классическом его понимании (онкологический процесс) впервые было введено E.A. Gould и соавт. у восьми пациентов с опухолями паращитовидных желез [6]. Наличие «метастатического поражения лимфатического узла» по данным интраоперационной биопсии позволяло им принять решение о выполнении широкой лимфодиссекции шеи, как этапа радикальной паратиреоидэктомии.
Исследователем, который внес огромный вклад в развитие современных представлений о СЛУ и, по сути сформулировавшим основные принципы этой концепции, является парагвайский уролог R.M. Cabanas [7]. Особенностью рака полового члена является крайне редкое наличие отдаленных метастазов без первичного поражения регионарных (паховых) ЛУ. Данная локализация является практически идеальной моделью для изучения лимфатического оттока с учетом концепции СЛУ. Автор представил результаты лечения 100 пациентов с раком полового члена и показал низкий процент поражения ЛУ более высокого порядка при отсутствии вовлечения в процесс ЛУ первого порядка, определенного им как «сторожевой». Последующие наблюдения доказали важную практическую значимость концепции: 5-летняя выживаемость у прооперированных больных составила 90,0%, 70,0% и 50,0% в группах, где СЛУ были интактными, у пациентов с поражением только СЛУ и в группе с наличием метастазов в ЛУ помимо сигнальных, соответственно [8].
Таким образом, СЛУ — это узел в который в первую очередь осуществляется отток лимфы от органа с учетом анатомических особенностей его лимфатической системы и, в случае опухолевого поражения, являющийся первым барьером на пути распространения опухолевых клеток.
D.L. Morton и соавт. первыми использовали прокрашивание лимфатических путей голубым красителем у пациентов с меланомой кожи для определения СЛУ с учетом индивидуальных особенностей лимфооттока, что принципиально отличалось от работ R.M. Cabanas, основанных исключительно на анатомо-топографических ориентирах.
[9]. Годом позже были представлены похожие результаты, полученные при помощи радиоизотопной лимфосцинтиграфии (РЛСГ) при меланоме кожи и раке молочной железы
[10]. Эти работы легли в основу создания современной методики определения СЛУ.
В настоящее время определение СЛУ с их биопсией опробовано практически при всех солидных неоплазиях и при ряде из них (меланома, рак молочной железы) вошло в современные стандарты диагностики и стадирования [11,12]. Дальнейшее развитие концепции СЛУ стало возможным благодаря разработке новых радиофармпрепаратов (РФП) (наноколлоиды), использованию эндоскопических гамма-зондов и применению гибридных методов молекулярной визуализации — однофотонной эмиссионной компьютерной томографии, совмещенной с рентгеновской компьютерной томографией или магнитно-резонансной томографией (ОФЭКТ/КТ/МРТ) [13].
Определение СЛУ у больных РПЖ началось в 1998 году с работ немецких исследователей F.Wawroschek и соавт., благодаря которым методика стала соответствовать современным требованиям [14]. Введение РФП в периферическую зону ПЖ по предложенной ими методике у пациентов перед радикальной простатэктомией (РПЭ) позволило визуализовать пути оттока лимфы в 97,0% случаев и дать новое определение СЛУ: все радиоактивные ЛУ, выявленные на различных этапах диагностики и лечения. Существует определение СЛУ на основе особенностей фармакодинамики РФП, в соответствии с которыми сигнальным можно считать узел, накапливающий активность, превышающую фоновую в десять раз [15]. На наш взгляд, наиболее оптимальным является определение H. Kizu и соавт.: СЛУ является ЛУ, получающий отток лимфы из зоны инъекции РФП (локализации опухоли), визуализирующийся первым в отдельном бассейне оттока на ранней (15 мин) лимфосцинтиграмме и/или поздней РЛСГ (и/или ОФЭКТ/КТ) в новых бассейнах оттока, в которых СЛУ не визуализировлся на предыдущих (ранних) изображениях [16].
ТЕХНИЧЕСКИЕ АСПЕКТЫ ОПРЕДЕЛЕНИЯ СИГНАЛЬНЫХ ЛИМФАТИЧЕСКИХ УЗЛОВ ПРИ РАКЕ ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ
Современный вариант определения СЛУ при РПЖ реализуется посредством использования лим-фотропного препарата (трейсера), вводимого в ткань ПЖ и последующей визуализацией лимфатических путей. С этой целью могут быть использованы различные препараты: РФП, красители и гибридные препараты.
Наибольшее распространение получили РФП — меченные 99тТс-коллоиды (альбумин, сульфат или фитат), главной отличительной особенностью которых является размер частиц (от 2 до 1500 нм), определяющий особенности их оттока и распространение в пределах ЛУ [17]. Второй подход к визуализации СЛУ — использование оптических агентов (красителей). Применение наиболее распространенного красителя при различных солидных неоплазиях, которым является голубая краска, в случае РПЖ ограничено из-за того, что препарат вызывает окрашивание операционного поля при РПЭ. K. Motomura и соавт. ввели в практику новый флуоресцентный агент — зеленый индоциа-нин, который дает свечение в спектре ближней инфракрасной области [18]. Этот препарат не виден для глаза и для визуализации с его помощью ЛУ используются флюоресцентные камеры, чаще лапароскопические. Несмотря на то, что излучение ближней инфракрасной области обладает лучшей по сравнению со светом коротковолнового спектра проникающей способностью, распространение флюоресцентного сигнала зеленого индоциа-нина в тканях ограничено несколькими миллиметрами [19].
Новым направлением в радио-лимфосцинтиграфии (РЛСГ) стала разработка гибридных препаратов, состоящих из «классического» 99тТс-наноколлоида и зеленого индоцианина. В 2011 году H.G. van der Poel и соавт. впервые использовали гибридный агент для определения СЛУ в ходе робот-ассистированной биопсии у больных РПЖ [20]. Преимущества данного подхода заключаются в следующем: зеленый индоцианин препятствует агрегации наноколлоида в макроструктуры, сохраняя тем самым его проходимость по микрососудам; комбинированный препарат обладает относительно большими размерами.
Это при фагоцитозе его макрофагами позволяет лучше удерживаться в СЛУ, обеспечивая специфичность, характерную для зеленого индоцианина. Оценивая применение гибридных препаратов можно сделать вывод, что регистрация радиоактивного сигнала более предпочтительна при предоперационном определении топографии СЛУ, в то время как регистрация флюоресцирующих ЛУ имеет преимущества в ходе их поиска интраоперационно.
При разработке методики определения СЛУ важным вопросом является выбор активности РФП и времени выполнения исследования после его введения. Ретроспективный анализ 36 исследований, проведенных с 1999 по 2014 гг., показывает, что активность РФП, достаточная для адекватной визуализации путей лимфоотока ПЖ находится в интервале от 60 МБк до 300 МБк и в среднем составляет 200 МБк, а время выполнения предоперационной планарной РЛСГ (ОФЭКТ, ОФЭКТ/КТ) — от 10 минут до трех часов [21]. Подавляющее большинство исследователей рекомендуют выполнять первичное исследование через 2-3 часа после введения препарата, а интраоперационное исследование СЛУ — через 5-24 часа (чаще 18-24 часа).
До сих пор остается нерешенным вопрос выбора методики введения препарата в ткань ПЖ. Чаще всего введение осуществляется промежностным или трансректальным путем, реже другими, например, трансуретрально с помощью цистоскопа [20,22,23]. Большинство исследователей предлагают подкапсульное введение препарата в периферическую зону ПЖ, что обусловлено высокой плотностью лимфатических микрососудов в этой части органа [20,24]. Существует так же представление о том, что для более адекватной оценки путей лимфооттока от ПЖ наиболее оптимальным способом является интратуморальное введение трейсера [25].
В ФГБУ «НИИ онкологии им. Н.Н. Петрова» Минздрава России ведутся исследования по разработке методики непрямой радиоизотопной простатолимфосцинтиграфии (НРПЛСГ) для адекватной визуализации СЛУ [26]. Принципиальным моментом предложенного подхода является идея прецизионного интраперитуморального введения РФП. Реализация этого подхода достигается фьюжированием МР-изображений и 30-УЗИ сканов ПЖ (патент на изобретение № 2564965, приоритет изобретения от 01.10.2014 г.) [27]. Основными этапами предложенной оригинальной методики являются следующие:
- в литотомической позиции в прямую кишку вводится трансректальный ультразвуковой датчик, входящий в специализированный брахитерапевтический комплекс фирмы «В-К Medical» (Дания), после обработки кожных покровов промежности раствором антисептика на «степ-пер» устанавливается решетка;
- осуществляется трехмерное сканирование ПЖ; на основании полученных УЗ-сканов при помощи рабочей станции «Oncentra Prostate» (Nucletron) создается виртуальная трехмерная модель ПЖ;
- производится импорт в рабочую станцию данных диагностической МРТ ПЖ, выполненной накануне; посредством программного обеспечения выполняется фьюжирование УЗИ и МР-изображений. Далее выбирается и очерчивается мишень — опухолевый очаг, отчетливо видимый на МРТ, определяются координаты введения иглы в соответствии с маркировкой решетки (рис. 1).
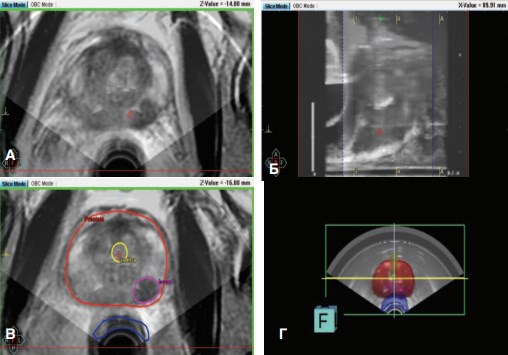
Рис. 1, Этапы определения места введения РФП: фьюжирование УЗИ и МР-сканов – поперечный (а) и сагитальный (б) срезы; очерченный очаг РПЖ (в) и трехмерная модель ПЖ с очагом (г).
Для предоперационной (непрямой) визуализации лимфоколлекторов наиболее часто используют планарные сцинтиграфические камеры или однофотонные эмиссионные компьютерные томографы, позволяющие получать 3D-изображения. Преимуществами этих устройств является быстрое получение информации, дающее практически прямое представление об особенностях распространения РФП в РЛУ [21]. В последнее время большое распространение получили fusion-методы (ОФЭКТ/КТ, ОФЭКТ/МРТ). ОФЭКТ/КТ обладает большей чувствительностью в сравнении с планарной РЛСГ и ОФЭКТ, что подтверждается более высокой частотой определения СЛУ по сравнению со стандартными методиками (95,6-100%) [16, 21, 25]. Это достигается одновременным получением 3D-изображений двух модальностей: лимфосцинтиграммы и КТ (МРТ), дающей представление об анатомических структурах таза, в первую очередь магистральных сосудах.
Для интраоперационного (прямого) обнаружения СЛУ и их селективного удаления (биопсии) используются портативные и, что чаще и удобнее, эндоскопические (лапароскопические) гамма-щупы или флуоресцентные камеры [28,29]. Последним достижением в вопросах биопсии СЛУ помимо новых гибридных трейсеров явилось внедрение в клиническую практику навигационных систем, облегчающих интраоперационный поиск СЛУ [30,31].
ЛИМФАДЕНЭКТОМИЯ И БИОПСИЯ СИГНАЛЬНЫХ ЛИМФАТИЧЕСКИХ УЗЛОВ ПРИ РАКЕ ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ
«Золотым стандартом» диагностики поражения РЛУ при РПЖ до сих пор считается открытая или лапароскопическая (роботическая) лимфаденэктомия [32]. В зависимости от объема удаленных ЛУ еще недавно выделяли несколько видов данного оперативного вмешательства: ограниченная,стандартная и расширенная. Однако исследования показали, что удаление ЛУ в пределах только запирательной ямки (ограниченная лимфаденэктомия) или в стандартных границах может сопровождаться недооценкой реального числа пораженных ЛУ в 50% случаев [32,33]. Накоплен достаточно большой материал, который позволяет по-новому взглянуть на расширенную лимфаденэктомию (РЛАЭ). Рассматривающееся ранее как сугубо диагностическое вмешательство, удаление ЛУ, в расширенных границах значимо повышает показатели выживаемости больных РПЖ. Так, недавние исследования, показали 5-, 10- и 15-летнюю канцер-специфическую выживаемость больных после РПЭ при стадии рШ на уровне 84-95%, 5186% и 45%, соответственно, а общая 5-, 10- и 15-летняя выживаемость составила 79-85%, 36-69% и 42%, соответственно [34]. Факторами, определяющими индивидуальный прогноз у пациентов с позитивными ЛУ являются число удаленных узлов, объем поражения узла и пенетрация капсулы опухолевым процессом [35,36]. S. Daneshmand и соавт., изучая влияние числа удаленных в ходе лимфодиссекции узлов на частоту обнаружения в них метастазов, ввел понятие плотности лимфатических узлов (отношение процента позитивных ЛУ к общему числу удаленных) [37]. Значение этого показателя более 20% ассоциировалось с достоверно неблагоприятным прогнозом. Таким образом, из всех вариантов лимфодиссекции при РПЖ в настоящее время оправдан только расширенный вариант.
РЛАЭ при РПЖ подразумевает удаление ЛУ, покрывающих наружную подвздошную артерию и вену, в области запирательной ямки, расположенные краниально и каудально по отношению к запирательному нерву, а также ЛУ медиальнее и латеральнее внутренней подвздошной артерии. Согласно данным A. Mattei и соавт. при таком подходе удается получить адекватное количество материала из 75% всех регионарных анатомических областей, куда осуществляется лимфоотток из ПЖ [38]. В другом исследовании было показано, что удаление ЛУ из вышеперечисленных областей позволяет корректно установить диагноз в 94% случаев [39]. Однако эти же авторы выявили существенный риск неполного удаления позитивных ЛУ в этих границах в 24% случаях у пациентов с рМ+, который можно существенно снизить (до 3%) путем выполнения дополнительной диссекции в пре-сакральной зоне и в области общих подвздошных сосудов. C. Acar и соавт. на основании литературных данных показали, что СЛУ могут не попадать в стандартные границы РЛАЭ в 3,6-36% случаев [21]. Таким образом, даже расширенная операция не гарантирует истинного представления о степени вовлечения РЛУ при РПЖ.
РЛАЭ имеет существенные недостатки, обусловленные относительно большой частотой осложнений, нередко требующих хирургической коррекции. По данным ряда исследований частота осложнений расширенной лимфодиссекции при РПЭ составляет около 20% (от 10,5% при удалении 1-5 ЛУ до 24,3% при удалении более 20 ЛУ), при этом наиболее часто наблюдаются следующие осложнения: внутритазовое лимфоцеле, повреждение крупных сосудов и нервов, тромбоз глубоких сосудов [40].
Высокий процент осложнений и недостаточная в определенных условиях эффективность РЛАЭ определяет необходимость разработки новых подходов к оценке регионарного лимфогенного распространения РПЖ, из которых наиболее перспективным является лимфаденэктомия с определением СЛУ (биопсия СЛУ). Выполненная в качестве начального этапа хирургического лечения, биопсия СЛУ, как правило, представляет собой комбинацию нескольких диагностических методик: предоперационную (непрямую), интра- и послеоперационную (прямую) лимфосцинтиграфию (ЛСГ), что позволяет добиться максимальной чувствительности и специфичности исследования [41].
Говоря о роли определения СЛУ в хирургическом лечении больных РПЖ, нельзя не акцентировать внимание на соответствии мест их наиболее частой локализации техническим особенностям оперативного вмешательства. Отток лимфы от ПЖ имеет ряд особенностей. В целом, он во многом схож с кровоснабжением органа и осуществляется вдоль магистральных сосудов таза. В настоящее время определяют четыре основных пути лимфатического дренажа предстательной железы[42]:
- латеральный (основной): ПЖ — запирательные ЛУ (медиальная цепочка наружных подвздошных ЛУ) — наружные и общие подвздошные ЛУ (средняя и латеральная цепочка наружных подвздошных ЛУ);
- внутренний подвздошный (гипогастральный): ПЖ — внутренние подвздошные ЛУ (цепочки лимфатических узлов вдоль висцеральных ветвей внутренних подвздошных сосудов);
- передний путь: ПЖ — паравезикальные — внутренние подвздошные ЛУ;
- пресакральный путь: ПЖ -мезоректальные — пресакральные ЛУ (латеральные и области промонториума, медиальная цепочка общих подвздошных ЛУ).
W. Meinhardt и соавт. изучили частоту выявления СЛУ в зонах, которые не входят в границы РЛАЭ [43]. Авторы осуществляли лапароскопическую биопсию СЛУ, по результатам которой было установлено, что СЛУ определялись вне границ РЛАЭ в 31% случаев (37 из 121 пациентов). При этом у пяти из 37 наблюдаемых диагностировано опухолевое поражение СЛУ, которое сочеталось с позитивными ЛУ, удаленными в ходе оперативного вмешательства. Только у двух пациентов пораженные СЛУ являлись единственной локализацией регионарного распространения процесса. Зонами наиболее частого определения СЛУ, не входящих в объем РЛАЭ, были следующие: пресакральные — 9 (24,3%), узел Cloquet’s — 8 (21,6%), паховые — 7 (18,9%), парааортальные — 6 (16,2%) и области передней брюшной стенки — 4 (10,8%). По данным F. Wawroschek и соавт. основным местом обнаружения СЛУ являются внутренние и наружные подвздошные сосуды — 32% и 29%, соответственно. Далее следует область запирательной ямки в 26% случаев. Частота обнаружения СЛУ в других зонах существенно меньше и находится в интервале от 7% (пресакральные и параректальные ЛУ) до 0,2% (паравезикальные ЛУ) [44]. Схожие результаты приводят и другие исследователи, определяя в качестве наиболее частой локализации СЛУ бассейн подвздошных сосудов [39,45-47].
Анализ работ, посвященных вопросам визуализации СЛУ при РПЖ, за последние 12 лет показывает, что на современном этапе выявляемость СЛУ составляет от 71,5% до 100% и, как правило, превышает 90%. При этом среднее значение ЛУ, определенных как «сигнальные», находится в интервале от 1,3 до 10, а частота поражения СЛУ опухолевым процессом составляет 12-25% случаев [48].
Рядом авторов первоначально предлагалось осуществлять классическую биопсию ЛУ при РПЖ по аналогии с исследованием при раке молочной железы, ограничиваясь удалением СЛУ, и выполнять РЛАЭ только в случае обнаружения в них опухолевых клеток по данным экспресс-гистологии [49,50]. E.M. Wit и соавт. провели анализ большого числа исследований (1999-2016 гг.), посвященных изучению возможности использования биопсии СЛУ наряду с РЛАЭ при РПЖ в реальных клинических условиях. Общее число наблюдений составило 2509 пациентов [51]. В качестве стандартной методики была определена РЛАЭ. Чувствительность, специфичность, положительная и отрицательная прогностическая ценность составили 95,2% (81,8-100%), 100% (95,0-100%), 100% (87,0-100%) и 98,0% (94,3-100%), соответственно. Уровень ложноположительных ответов определен в 0% (0-5,0%), ложноотрицательных — 4,8% (0-18,2%). Авторы сделали вывод о том, что биопсия СЛУ имеет сравнимую с РЛАЭ диагностическую точность при отсутствии дополнительной диагностической ценности над лимфаденэктомией, что не позволяет рекомендовать биопсию в качестве процедуры, замещающей РЛАЭ.
Имеется возможность недооценки реально пораженных ЛУ. В обзоре, включающем 10 исследований, посвящённых биопсии СЛУ у больных раком полового члена, была показана средняя частота ложноотрицательных ответов, равная 3,5% [52]. Несколько большее значение уровня ложноотрицательных ответов определено при других локализациях: меланома — 11%, рак молочной железы после неоадъювантной химиотерапии — 12,6-14,2% [53,54]. У больных РПЖ определение СЛУ характеризуется достаточно низким средним уровнем ложноотрицательных результатов (2%) при относительно большом разбросе (0-23%) [21]. Одна из возможных причин — различная агрессивность опухоли. Так, анализ результатов оценки лимфооттока ПЖ, проведенный F. Waw-roschek и соавт., показал общий уровень ложноотрицательных результатов равный 5,5% [55]. При этом была отмечена связь обнаружения СЛУ со степенью дифференцировки опухоли: частота ложноотрицательных ответов при сумме баллов по шкале Gleason равной 6-7 баллов составила 4%, при сумме 8-10 -14%. Объяснением этого феномена может служить представление о том, что при полном замещении СЛУ опухолевой тканью имеет место перенаправление лимфооттока в узлы другого порядка, обусловленное его блокадой [24]. Практическим приложением этих представлений может служить рекомендация предварительной оценки размеров тазовых ЛУ и отказ от определения СЛУ в случае их увеличения более 15 мм в диаметре [21].
Другой причиной снижения диагностической эффективности определения СЛУ при РПЖ может быть предшествующее оперативное вмешательство или лучевая терапия ПЖ или органов малого таза. Так, L Vermeeren и соавт. показали, что частота обнаружения СЛУ в зонах, не входящих в границы РЛАЭ, достигала 80% у пациентов, которым в анамнезе проводилась дистанционная лучевая терапия (ДЛТ) или оперативное вмешательство, по сравнению с 34% — у первичных нелеченых пациентов [56]. Наиболее часто существенное изменение лимфооттока от ПЖ наблюдается у пациентов, ранее перенесших трансуретральную резекцию железы [48,57].
РОЛЬ ОПРЕДЕЛЕНИЯ СИГНАЛЬНЫХ ЛИМФАТИЧЕСКИХ УЗЛОВ ПРИ ПЛАНИРОВАНИИ ЛУЧЕВОЙ ТЕРАПИИ РАКА ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЫ
Методика стандартного облучения зон регионарного лимфогенного распространения РПЖ достаточно подробно описана в рекомендациях ведущих радиотерапевтических ассоциаций. Наиболее часто в настоящее время используются подходы, предлагаемые специалистами RTOG (Radiation Therapy Oncology Group), GETUG-AFU (French Genito-Urinary Group and the French Association of Urology) и UK CRUK PIVOTAL (Cancer Research United Kingdom Prostate and pelvIs Versus prOsTate Alone Treatment for Locally Advanced Prostate Cancer). В настоящее время имеются единичные работы, посвященные изучению лимфоотока от ПЖ для оптимизации лучевого лечения РПЖ. Так, одними из первых исследователей в этой области M. Krengli и соавт. было показано, что 16 из 32 (50%) СЛУ, обнаруженных при ОФЭКТ, не входили в общепринятые границы CTV (clinical target volume) клинический объем облучения) [45]. Наиболее частой локализацией СЛУ за пределами границ облучения были общие подвздошные и пресакральные Л У. В целом, СЛУ и другие тазовые ЛУ, обнаруженные при исследовании, не входили в CTV у 5 из 20 (25%) пациентов. О еще более значимом несоответствии стандартных границ облучения и индивидуального лимфотока от ПЖ свидетельствуют результаты, полученные U. Ganswindt и соавт.: у 19 из 25 (76%) обследованных при помощи ОФЭКТ пациентов, выявленные СЛУ не входили в поля облучения, определенные по данным КТ-топометрии [58]. Как правило, это было обусловлено локализацией СЛУ в пресакральной (параректальной) зонах. Наиболее частыми локализациями СЛУ, входящими в границы CTV, были зоны наружной, внутренней и общей подвздошных вен -35%, 18,3% и 11,3%, соответственно. Полученные результаты использованы авторами при планировании модулированной по интенсивности дистанционной лучевой терапии (ДЛТ) с суммарной очаговой дозой (СОД) на зоны регионарного метастазирования 50,4 Гр.
H.Vees соавт. проанализировали результаты применения мультимодального диагностического подхода (ОФЭККТ/КТ) и ПЭТ/КТ (18F-холин) при определении СЛУ при планировании ДЛТ у больных РПЖ группы высокого риска [46]. Всего было выявлено 104 СЛУ (в среднем 5,2, от 1 до 10). Их них 27 СЛУ были обнаружены за пределами стандартных полей облучения: 17 — в ретроперитонеальной зоне (правая и левая парааорталь-ная) выше уровня S1, 9 — в параректальной клетчатке и один — в правой паховой зоне.
Оценивая результативность идеи определения индивидуального лимфоотока с целью оптимизации ДЛТ РПЖ нельзя не сказать о работе A. Muller и соавт., посвященной изучению результатов модулированной по интенсивности ДЛТ таза у больных РПЖ группы высокого риска, проведенной на основании предварительного определения СЛУ [59]. В исследование вошел 61 пациент, длительно получавший нео-/адъювантную гормональную терапию. СОД на регионарные пути лимфоотока составила 50,4 Гр с увеличением на ПЖ посредством интегрированного boost (брахитерапии) до 70,0 Гр. Авторы продемонстрировали, что пятилетняя общая выживаемость у этих пациентов составила 84,4%, отсутствие биохимической прогрессии отмечено в 73,8% случаев. Был сделан вывод, что индивидуальный подход с вовлечением в зону CTV СЛУ при проведении ДЛТ при РПЖ высокого риска имеет огромное значение, что подтверждается низкой частотой рецидивов по сравнению с контрольной группой.
F. Ceci и соавт. при помощи ПЭТ/КТ с 11С-холином показали, что у одной трети пациентов с биохимическим рецидивом после ДЛТ прогрессирование РПЖ обусловлено микроскопическим поражением РЛУ [60]. При этом локализация этих ЛУ в большинстве случаев совпадала с зонами СЛУ, не входящими в стандартные границы облучения (RTOG). Эти данные свидетельствуют в пользу гипотезы, что приблизительно 30% случаев микроскопического поражения РЛУ может успешно лечиться посредством модулированной по интенсивности ДЛТ органов таза с учетом индивидуальной топографии СЛУ [59].
Таким образом, исследования индивидуальных особенностей лимфогенного распространения РПЖ показывают их значительную вариабельность, что может объяснить неудачи при проведении ДЛТ органов малого таза [58,61]. Местами наиболее частой локализации СЛУ, не входящими в стандартные границы облучения, является пара-аортальная / общая подвздошная, параректальная и наружная подвздошная / паховая зоны [45,46,59].
ЗАКЛЮЧЕНИЕ
В соответствии с действующими мультидисциплинарными рекомендациями ведущих онкологических организаций (EAU-ESTRO-SIOG guidelines 2016) по лечению РПЖ биопсия СЛУ в настоящий момент признается в качестве эффективного и перспективного метода. Однако отсутствие достаточного количества клинических результатов не позволяет рекомендовать его в качестве рутинной методики, относя к числу экспериментальных. В вопросах определения СЛУ у пациентов РПЖ имеется целый ряд нерешенных проблем, ограничивающих широкое клиническое применение этого высокотехнологичного метода диагностики. До настоящего времени методика определения СЛУ у данной категории больных не стандартизована и не прекращаются исследования относительно выбора препарата, места и объема его введения, а также времени проведения исследования. Это не позволяет рекомендовать указанную методику в качестве рутинного инструмента, дающего важную информацию, необходимую как при определении объема оперативного вмешательства, так и при планировании современной лучевой терапии.
ЛИТЕРАТУРА
1. Tischendorf F. On the functional macro- and microstructure of the lymphatic system. In memory of Rudolf Virchow (1821-1902). Biochem Exp Biol 1980; 16(4): 447-59.
2. Halsted WS. The results of operations for the cure of cancer of the breast performed at the Johns Hopkins Hospital from June 1889 to January 1894. Johns Hopkins Hosp Bull 1894; 4: 297-23.
3. Fisher B. Barrier function of lymph node to tumor cells and erythrocytes. I Normal nodes Cancer 1967; 20 (11): 1907-13.
4. Nieweg OE, Uren RF, Thompson JF. The history of sentinel lymph node biopsy. Cancer J. 2015; 21(1): — 3-6. doi: 10.1097/PP0.0000000000000091.
5. Jakobsen JK. Sentinel node biopsy in uro-oncology: a history of the development of a promising concept. Urol Oncol 2015; 33(11):486-93. doi: 10.1016/j.urolonc.2015.08.010.
6. Gould EA, Winship T, Philbin PH, Kerr HH. Observations on a "'sentinel node” in cancer of the parotid. Cancer 1960; 13: 77-8.
7. Cabanas RM. An approach for the treatment of penile carcinoma. Cancer 1977; 39(2): 456-66.
8. Cabanas RM. The concept of the sentinel lymph node. Recent Results Cancer Res. 2000;157: 109-20.
9. Morton DL, Wen DR, Wong JH, Economou JS, Cagle LA, Storm FK et al. Technical details of intraoperative lymphatic mapping for early stage melanoma. Arch Surg 1992; 127(4): 392-9.
10. Alex JC, Weaver DL, FairbankJT, Rankin BS, Krag DN. Gamma-probe-guided lymph node localization in malignant melanoma. Surg Oncol 1993; 2(5): 303-8.
11. Канаев С.В., Новиков С.Н. Роль радионуклидной визуализации путей лимфооттока при определении показаний к облучению парастернальных лимфоузлов. Вопросы онкологии 2015; 61(5):737-744.
12. Крижвицкий ПИ, Канаев СВ, Новиков СН, Черная АВ, Криворотько ПВ, Семиглазов ВФ и соавт. Использование ОФЭКТ/КТ для визуализации сигнальных лимфатических узлов у больных раком молочной железы. Вопросы онкологии 2015; 614):624-8.
13. Fortuin A, Rooij Md, Zamecnik P, Haberkorn U, Barentsz J. Molecular and functional imaging for detection of lymph node metastases in prostate cancer. Int J Mol Sci. 2013;14(7):13842-75. doi: 10.3390/ijms140713842.
14. Wawroschek F, Vogt H, Weckermann D, Wagner T, Harzmann R. The sentinel lymph node concept in prostate cancer — first results of gamma probe-guided sentinel lymph node identification. Eur Urol. 1999; 36(6):595-600.
15. Salem CE, Hoh CK, Wallace AM, Vera DR. A preclinical study of prostate sentinel lymph node mapping with [99mTC] diethylenetetramine pentaacetic acid-mannosyl-dextran. J Urol. 2006; 175(2):744-8. doi:10.1016/S0022-5347(05)00139-4.
16. Kizu H, Takayama T, Fukuda M, Egawa M, Tsushima H, Yamada M et al. Fusion of SPECT and multidetector CT images for accurate localization of pelvic sentinel lymph nodes in prostate cancer patients. J Nucl Med Technol. 2005; 33(2):78-82.
17. van den Berg NS, Buckle T, Kleinjan GI, Klop WM, Horenblas S, Van Der Poel HG et al. Hybrid tracers for sentinel node biopsy. Q J Nucl Med Mol Imaging. 2014; 58(2): 193-206.
18. Motomura K, Inaji H, Komoike Y, Kasugai T, Noguchi S, Koyama H et al. Sentinel node biopsy guided by indocyanine green dye in breast cancer patients. Jpn J Clin Oncol. 1999; 29( 12):604-607.
19. Lee ES, Kim TS, Kim SK. Current status of optical imaging for evaluating lymph nodes and lymphatic system. Korean J Radiol. 2015;16(1): 21-31. doi: 10.3348/kjr.2015.16.1.21.
20. van der Poel HG, Buckle T, Brouwer OR, Valdes Olmos RA, van Leeuwen FW. Intraoperative laparoscopic fluorescence guidance to the sentinel lymph node in prostate cancer patients: clinical proof of concept of an integrated functional imaging approach using a multimodal tracer. Eur Urol. 2011; 60(4): 826-33. doi: 10.1016/j.eururo.2011.03.024.
21. Acar C, Kleinjan GH, van den Berg NS, Wit EM, van Leeuwen FW, van der Poel HG. Advances in sentinel node dissection in prostate cancer from a technical perspective. Int J Urol. 2015; 22(10): 898-909. doi: 10.1111/iju.12863.
22. Jeschke S, Lusuardi L, Myatt A, Hruby S, Pirich C, Janetschek G. Visualisation of the lymph node pathway in real time by laparoscopic radioisotope- and fluorescence-guided sentinel lymph node dissection in prostate cancer staging. Urology 2012; 80(5): 1080-6. doi: 10.1016/ j.urology.2012.05.050.
23. Manny TB, Patel M, Hemal AK. Fluorescence-enhanced robotic radical prostatectomy using real-time lymphangiography and tissue marking with percutaneous injection of unconjugated indocyanine green: the initial clinical experience in 50 patients. Eur Urol 2014; 65(6): 1162-8. doi: 10.1016/j.eururo.2013.11.017.
24. Бабинцев А.В. Значение лимфопростатсцинтиграфии в лучевой диагностике регионарных метастазов рака предстательной железы: дис.... канд. мед. наук. Санкт-Петербург; 2005. 116 с.
25. Janetschek G, Hruby S. Editorial comment on «Simplified intraoperative sentinel-node detection performed by the urologist accurately determines lymph-node stage in prostate cancer». Scand J Urol 2015; 49(1): 77-8. doi: 10.3109/21681805.2014.975838.
26. Новиков С.Н., Канаев С.В., Новиков Р.В., Крижвицкий П.И., Ильин Н.Д. Способ диагностики поражения регионарных лимфоузлов у больных раком предстательной железы. Патент на изобретение № 2564965, приоритет изобретения от 01.10.2014 г.
27. Крижвицкий П.И., Канаев С.В., Новиков С.Н. и совт. Применение ОФЭКТ-КТ для визуализации сигнальных лимфатических узлов и путей лимфооттока у больных раком предстательной железы. Вопросы онкологии 2016; 2: 272-6.
28. van Oosterom MN, Simon H, Mengus L, Welling MM, van der Poel HG, van den Berg NS et al. Revolutionizing (robot-assisted) laparoscopic gamma tracing using a drop-in gamma probe technology. Am J Nucl Med Mol Imaging 2016; 6(1): 1-17.
29. Kleinjan GH, van den Berg NS, Brouwer OR, de Jong J, Acar C, Wit EM et al. Optimisation of fluorescence guidance during robot-assisted laparoscopic sentinel node biopsy for prostate cancer. Eur Urol. 2014; 66(6): 991-8. doi: 10.1016/j.eururo.2014.07.014.
30. Brouwer OR, Buckle T, Bunschoten A, Kuil J, Vahrmeijer AL, Wendler T et al. Image navigation as a means to expand the boundaries of fluorescence-guided surgery. Phys Med Biol 2012; 57(10): 3123-36. doi: 10.1088/0031-9155/57/10/3123.
31. van den Berg NS, Valdes-Olmos RA, van der Poel HG, van Leeuwen FW. Sentinel lymph node biopsy for prostate cancer: a hybrid approach. J Nucl Med 2013; 54(4): 493-6. doi: 10.2967/ jnumed.112.113746.
32. Heidenreich A, Bastian PJ, Bellmunt J, Bolla M, Joniau S, van der Kwast T et al. EAU guidelines on prostate cancer. part 1: screening, diagnosis, and local treatment with curative intent-update 2013. Eur Urol 2014; 65(1): 124-37. doi: 10.1016/j.eururo.2013.09.046.
33. Arenas LF, Fiillhase C, Boemans P, Fichtner J. Detecting lymph nodes metastasis in prostate cancer through extended vs. standard laparoscopic pelvic lymphadenectomy. Aktuelle Urol 2010; 41(1): 10-4. doi: 10.1055/s-0029-1224663.
34. Gakis G, Boorjian AS, Briganti A, Joniau S, Karazanashvili G, Karnes RJ et al. The role of radical prostatectomy and lymph node dissection in lymph node-positive prostate cancer: a systematic review of the literature. Eur Urol 2014; 66(2): 191-9. doi: 10.1016/j.eururo.2013.05.033.
35. Passoni NM, Fajkovic H, Xylinas E, Kluth L, Seitz C, Robinson BD et al. Prognosis of patients with pelvic lymph node metastasis following radical prostatectomy: value of extranodal extension and size of the largest lymph node metastasis. BJU Int 2014; 114(4): 503-10. doi: 10.1111/bju. 12342.
36. Abdollah F, Gandaglia G, Suardi N, Capitanio U, Salonia A, Nini A et al. More extensive pelvic lymph node dissection improves survival in patients with node-positive prostate cancer. Eur Urol 2015; 67(2): 212-9. doi: 10.1016/j.eururo.2014.05.011.
37. Daneshmand S, Quek ML, Stein JP, Lieskovsky G, Cai J, Pinski J et al. Prognosis of patients with lymph node positive prostate cancer following radical prostatectomy: long-term results. J Urol 2004; 172(6): 2252-5.
38. Mattei A, Fuechsel FG, Bhatta Dhar N, Warncke SH, Thalmann GN, Krause T et al. The template of the primary lymphatic landing sites of the prostate should be revisited: results of a multimodality mapping study. Eur Urol 2008; 53(1): 118-25. doi: 10. 1016/j. eururo. 2007. 07.035.
39. Joniau S, van den Bergh L, Lerut E, Deroose CM, Haustermans K, Oyen R et al. Mapping of pelvic lymph node metastases in prostate cancer. Eur Urol 2013; 63(3): 450-8. doi: 10.1016/j .eururo.2012.06.0 57.
40. Ploussard G, Briganti A, de la Taille A, Haese A, Heidenreich A, Menon M et al. Pelvic lymph node dissection during robot-assisted radical prostatectomy: efficacy, limitations, and complications-a systematic review of the literature. Eur Urol 2014; 65(1): 7-16. doi: 10.1016/j.eururo.2013.03.057.
41. Нюшко К.М. Выбор объема лимфаденэктомии у больных локализованным и местно-распространенным раком предстательной железы: дис. канд. мед. наук. Москва. 2008. 122 с
42. Pano B, Sebastia С, Bunesch L, Mestres J, Salvador R, Madas NG et al. Pathways of lymphatic spread in male urogenital pelvic malignancies. Radiographics 2011; 31(1): 135-60. doi: 10.1148/rg.311105072.
43. Meinhardt W, van der Poel HG, Valdes Olmos RA, Bex A, Brouwer OR, Horenblas S. Laparoscopic sentinel lymph node biopsy for prostate cancer: the relevance of locations outside the extended dissection area. Prostate Cancer 2012; doi:10.1155/2012/751753 (accessed: 19.07.2011).
44. Wawroschek F, Harzmann R, Weckermann D. Value of sentinel node biopsy for urological tumors. Urologe A 2005; 44(6): 630-4. doi:10.1007/s00120-005-0834-4.
45. Krengli M, Ballare A, Cannillo B, Rudoni M, Kocjancic E, Loi G et al. Potential advantage of studying the lymphatic drainage by sentinel node technique and SPECT-CT image fusion for pelvic irradiation of prostate cancer. Int J Radiat Oncol Biol Phys 2006; 66(4): 1100-4. doi:10.1016/j.ijrobp.2006.06.047.
46. Vees H, Steiner C, Dipasquale G, Chouiter A, Zilli T, Velazquez M et al. Target volume definition in high-risk prostate cancer patients using sentinel node SPECT/CT and 18 F-choline PET/CT. Radiat Oncol 2012; URL: http://www.ro-journal.com/content/7/1/134. doi: 10.1186/1748-717X-7-134.
47. Winter A, Kneib T, Henke R, Wawroschek F. Sentinel lymph node dissection in more than 1200 prostate cancer cases: rate and prediction of lymph node involvement depending on preoperative tumor characteristics. Int J Urol 2014; 21(1): 58-63. doi: 10.1111/iju.12184.
48. Vidal-Sicart S, Valdes Olmos RA. Sentinel node approach in prostate cancer. Rev Esp Med Nucl Imogen Mol 2015; 34(6): 358-71. doi: 10.1016/j.remn.2015.07.007.
49. Corvin S, Schilling D, Eichhorn K, Hundt I, Hennenlotter J, Anastasiadis AG et al. Laparoscopic sentinel lymph node dissection—a novel technique for the staging of prostate cancer. Eur Urol 2006; 49(2): 280-5. doi:10.1016/j.eururo.2005.08.021.
50. Jeschke S, Beri A, Grull M, Ziegerhofer J, Prammer P, Leeb K et al. Laparoscopic radioisotope-guided sentinel lymph node dissection in staging of prostate cancer. Eur Urol 2008; 53(1): 126-32. doi:10.1016/j.eururo.2007.03.064.
51. Wit EM, Acar С, Grivas N, Yuan C, Horenblas S, Liedberg F et al. Sentinel node procedure in prostate cancer: a systematic review to assess diagnostic accuracy. Eur Urol 2016; 1(4): 596-605. doi: 10.1016/j.eururo.2016.09.007.
52. Neto AS, Tobias-Machado M, Ficarra V, Wroclawski ML, Amarante RD, Pompeo AC et al. Dynamic sentinel node biopsy for inguinal lymph node staging in patients with penile cancer: a systematic review and cumulative analysis of the literature. Ann Surg Oncol 2011; 18(7): 2026-34. doi: 10.1245/s10434-010-1546-6.
53. Luo S, Lobo AZ, Tanabe KK, Muzikansky A, Durazzo T, Sober A et al. Clinical significance of microscopic melanoma metastases in the nonhottest sentinel lymph nodes. JAMA Surg 2015; 150(5): 465-472. doi: 10.1001/jamasurg.2014.3843.
54. Patten DK, Zacharioudakis KE, Chauhan H, Cleator SJ, Hadjiminas DJ. Sentinel lymph node biopsy after neo-adjuvant chemotherapy in patients with breast cancer: are the current false negative rates acceptable? Breast 2015; 24(4): 318-20. doi: 10.1016/j.breast.2015.02.026.
55. Holl G, Dorn R, Wengenmair H, Weckermann D, Sciuk J et al. Validation of sentinel lymph node dissection in prostate cancer: experience in more than 2,000 patients. Eur J Nucl Med Mol Imaging 2009; 36(9): 1377-82. doi: 10.1007/s00259-009-1157-2.
56. Vermeeren L, Meinhardt W, van der Poel HG, Valdes Olmos RA. Lymphatic drainage from the treated versus untreated prostate: feasibility of sentinel node biopsy in recurrent cancer. Eur J Nucl Med Mol Imaging 2010; 37(11): 2021-6. doi: 10.1007/s00259-010-1527-9.
57. Rousseau C, Rousseau Т, Mathieu С, Lacoste J, Potiron E, Aillet G et al. Laparoscopic sentinel lymph node dissection in prostate cancer patients: the additional value depends on preoperative data. Eur J Nucl Med Mol Imaging 2016; 43(10): 1849-56. doi: 10.1007/s00259-016-3397-2.
58. Ganswindt U, Paulsen F, Corvin S, Alber M, Frey B et al. Optimized coverage of high-risk adjuvant lymph node areas in prostate cancer using a sentinel node-based, intensity-modulated radiation therapy technique. Int J Radiat Oncol Biol Phys 2007; 67(2): 347-55. doi:10.1016/j.ijrobp.2006.08.082.
59. Muller A, Eckert F, Paulsen F, Zips D, Stenzl A, Schilling D et al. Nodal clearance rateand long-term efficacy of individualized sentinel node-based pelvic intensity modulated radiation therapy for high-risk prostate cancer. Int J Radiat Oncol Biol Phys 2016; 94(2): 263-71. doi: 10.1016/j .ij robp.2015.10.031.
60. Ceci F, Castellucci P, Graziani T, Schiavina R, Brunocilla E, Mazzarotto R et al. 11C-choline PET/CT detects the site of relapse in the majority of prostate cancer patients showing biochemical recurrence after EBRT. Eur J Nucl Med Mol Imaging 2014; 415: 878-86. doi: 10.1007/s00259-013-2655-9.
61. Morikawa LK, Roach M 3rd. Pelvic nodal radiotherapy in patients with unfavorable intermediate and high-risk prostate cancer: evidence, rationale, and future directions. Int J Radiat Oncol Biol Phys.2011; 801: 6-16. doi: 10.1016/j.ijrobp.2010.11.074.;







