ВВЕДЕНИЕ
Аномалии развития урахуса относительно редко встречаются в практике детского уролога, хирурга, но в значительном количестве случаев в их лечении приходится прибегать к активной хирургической тактике и на протяжении последних нескольких лет в практику помощи детям с заболеваниями урахуса активно внедряются малоинвазивные методики [1, 2]. Первое сообщение об успешном иссечении кисты урахуса с использованием лапароскопического доступа было опубликовано E. Trondsen в 1993 году [3]. С того времени появилось большое количество работ о применении лапароскопической техники в лечении патологии урахуса у людей различных возрастных групп [4, 5].
В научной литературе все больше дискутируются вопросы о выборе оптимального метода лечения пациентов с аномалиями урахуса. В том числе, сообщается о применении пункционных и дренирующих малоинвазивных вмешательства [6-10]. По мнению большинства авторов, операции с использованием лапароскопического доступа являются методом выбора и у взрослых пациентов, и у детей [10-15] При этом в настоящее время, показания и противопоказания к открытому или лапароскопическому доступу при хирургическом лечении патологии урахуса четко не определены [17-20].
В литературе широко обсуждаются технические аспекты выполнения операции лапароскопическим доступом [1, 5, 11], в частности рассматривается оптимальное расположение троакаров [1, 4, 13]. Некоторые исследователи отдают предпочтение выполнению вмешательства в положении больного на правом боку, при этом хирурги располагаются со спины, а три порта устанавливаются максимально латерально линейно от подвздошной области до подреберья [21]. ChingMing Kwok использовал расположение портов: 1 порт в эпигастрии, второй и третий порты в правом и левом подреберьях соответственно, и нахождение пациента в положении полу-Фаулера [22]. M. Bertozzi и соавт. предлагают использование 3 троакаров с расположением портов в правом подреберье, в эпигастрии слева, в правом мезогастии [12, 20]. J.A. Caeddu и соавт. описали технику с использованием 4 портов: 1 порт располагается выше пупка по срединной линии, 2 порт – в правом мезогастрии по краю прямой мышцы живота, 3 – в правой подвздошной области по краю прямой мышцы живота, 4 – в левом мезогастрии по краю прямой мышцы живота [23]. Эту методику в настоящее время вряд ли можно считать оптимальной по причине применения значительного количества троакаров и она является скорее вынужденной мерой при возникновении каких либо технических сложностей. W.M Colin и соавт. применяет технику с использованием 3 портов, расположенных в левом мезогастии и гипогастии [5]. S. Navarette использует трехпортовую технику с расположением троакаров несколько выше пупка срединно, в правом мезогастрии, в правой подвздошной области [24]. Сложность в оценке эффективности расположения троакаров заключается в отсутствии рандомизированных исследований на большом материале, что не возможно ввиду малых серий наблюдений [5].
Выбор же оптимального установления портов затруднен анатомической особенностью зоны интереса от пупка до мочевого пузыря по внутренней поверхности передней брюшной стенки [12].
Таким образом, эффективность лапароскопии и ее возможности в лечении урологических и хирургических заболеваний у детей в последние несколько лет уже не вызывают сомнений. Однако исследований о применении ее при аномалиях урахуса, которые опираются на анализ значительного клинического материала, отсутствуют. Все это оставляет вопрос открытым для дальнейшего обсуждения.
Цель. Провести сравнительную оценку различных методов оперативного лечения пороков развития урахуса у детей.
МАТЕРИАЛЫ И МЕТОДЫ
Проанализирован опыт лечения аномалий урахуса у 80 пациентов в возрасте от 1 месяца до 18 лет, проходивших лечение на базе 8 отделений детской хирургии и детской урологии-андрологии 7 субъектов Российской Федерации. У 15 (18,8%) детей проводилось консервативное лечение с активным динамическим наблюдением, 65 (81,2%) пациентам потребовалось хирургическое вмешательство. Примененные методы лечения при заболеваниях урахуса представляет рисунке 1.
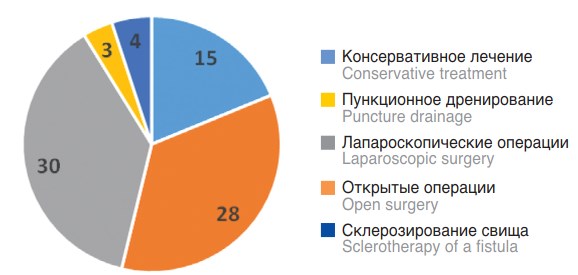
Рис 1. Применяемые методы лечения при аномалиях урахуса
Fig 1. Applied methods of treatment for urachus abnormalities
Пункционное дренирование с санацией полости урахуса при нагноении и склерозирование свища урахуса имеют ограниченные показания и применяется редко. Пункция полости нами проведена у 7 пациентов, из них у 3 детей исходно имелось нагноение, потребовавшее дренирования. У 4 детей отмечался свищ без признаков воспаления и нами проведено введение в свищевой ход 96% этилового спирта с целью его склерозирования.
При анализе частоты применения открытого и лапароскопического доступа при операциях по поводу аномалий урахуса с 2010 по 2020 гг. нами отмечено смещение приоритета в сторону применения эндоскопических технологий с практически полным вытеснением открытых операций к 2019 году (рис. 2).
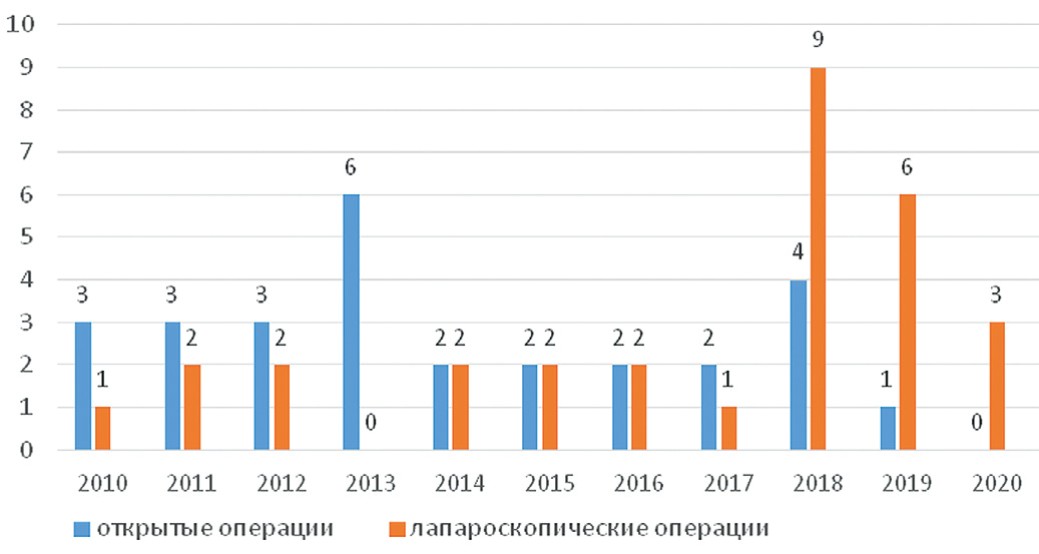
Рис 2. Соотношение методов оперативных вмешательств при патологии урахуса
Fig 2. Correlation of methods of surgical interventions for pathology of urachus
Операции с использованием лапароскопического доступа выполнены у 30 пациентов, открытый доступ применен у 28 детей при следующей патологии урахуса: удаление кисты, иссечение свища, иссечение синуса, удаление дивертикула. В зависимости от вида применяемого доступа были сформированы две группы, которые являлись однородными по своему возрастному и половому составу, форме аномалии (табл.1).
Во всех случаях при выборе метода хирургического лечения приоритет отдавали лапароскопическому доступу. Показанием к проведению открытой хирургии при патологии урахуса являлось:
- техническая невозможность выполнения лапароскопического вмешательства;
- конверсия при лапароскопии в силу технических сложностей;
- не установленный первично диагноз патологии урахуса, когда операция выполнялась по иному поводу, а порок развития урахуса являлся интраоперационной находкой и, следовательно, операция выполняется симультанно;
- опасность инфицирования брюшной полости при нагноении образований урахуса. Относительное показание к открытому вмешательству. Наиболее рациональным представляется в таком случае выполнение перкутанного дренирующего вмешательства с последующим лапароскопическим иссечением. При необходимости (дисфункция дренажа в полости кисты и т.д.) оно может быть выполнено повторно. Данное показание было учтено нами в 3 наблюдениях.
Таблица 1. Сравнение групп пациентов при открытом и лапароскопическом вмешательстве при аномалиях урахуса
Table 1. Comparison of patient groups with open and laparoscopic intervention for urachus malformation
| Критерии Criteria |
Открытая операция open surgery |
Лапароскопическая операция laparoscopic surgery |
|
|---|---|---|---|
| Возраст (мес.) Age (month) |
79,1 | 108,3 | |
| Пол Gender |
муж. men | 17 | 19 |
| жен. fem. | 11 | 11 | |
| Вид анамалииурахуса Urachus malformation |
киста cyst | 16 | 18 |
| свищ fistula | 9 | 7 | |
| синус sinus | 2 | 3 | |
| дивертикул diverticulum | 1 | 2 | |
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
Пациенты, которым было проведено активное динамическое наблюдение (консервативное лечение), имели незначительный размер кисты урахуса (менее 1 см) без клинических проявлений и патология была выявлена при проведении ультразвукового исследования (УЗИ) по поводу других заболеваний желудочно-кишечного тракта. За период наблюдения ни у одного ребенка данной группы мы не столкнулись с ситуацией, которая бы потребовала хирургического лечения, и пациенты продолжают наблюдаться у хирургов по месту медицинского обслуживания с проведением ежегодного контрольного УЗИ.
У пациентов после пункционного дренирования с санацией полости урахуса при нагноении и склерозировании свища урахуса наступило излечение и при наблюдении в течение 1-4 лет рецидива заболевания не отмечено.
Нами проведен сравнительный анализ результатов лечения при использовании открытого и лапароскопического доступов.
Сравнение продолжительности оперативного вмешательства выполнено на базе одной из клиник, представившей наибольшее количество наблюдений. Следует отметить, что продолжительность лапароскопической операции на этапе освоения метода была больше, чем при открытом вмешательстве, однако уже к 10-й операции показатели значимо не отличались, а в последующем выполнялись быстрее, чем при традиционном способе. Средняя продолжительность оперативного вмешательства при традиционном доступе составила 68,5±16,7 мин., и при лапароскопическом - 61,8±21,3 мин., однако показано, что тренд времени отчетливо меняется в сторону более динамичного сокращения времени операции при эндовидеохирургическом вмешательстве. Динамику сокращения времени оперативного вмешательства представляет наглядно кривая обучения с соответствующей линией тренда (рис. 3).
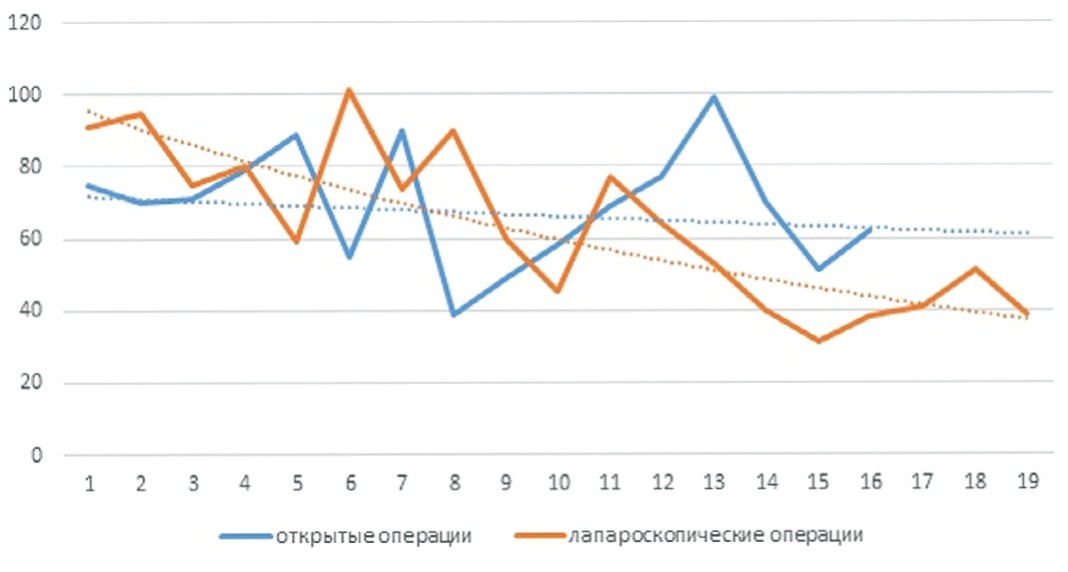
Рис 3. Изменение продолжительности операций при аномалиях урахуса в зависимости от накопления опыта
Fig. 3.Change in the duration of surgery with the urachus malformation depending on the accumulation of experience
Оценка объема интраоперационной кровопотери проводилась путем взвешивания использованного перевязочного материала и полученного содержимого аспиратораирригатора и при открытой операции составила в среднем 69,9 мл и 28,3 мл – при лапароскопической.
Продолжительность послеоперационного обезболивания отличалась в группах и составляла при открытых операциях 3,1±0,5 суток, при лапароскопических – 2,2±0,5.
Оценка интенсивности болевого послеоперационного синдрома у пациентов проводилась с учетом деления на возрастные группы: до 3 лет, 3 – 7 лет, и старше 7 лет. Пациентам до 3 лет оценка интенсивности болевого синдрома не проводилась, в связи со сложностью объективизации полученных данных.
Под критерии исключения попадали пациенты с тяжелой сопутствующей патологией, в том числе и нехирургического профиля; пациенты, у которых операция по поводу аномалии урахуса проведена симультанно, так как ведущим болевым синдромом могло служить другое оперативное вмешательство.
При выборе метода оценки интенсивности болевого синдрома руководствовались рекомендациями Международной ассоциации по изучению боли. Для детей в возрастной группе 3-7 лет использовалась лицевая шкала оценки боли. Для детей в возрастной группе старше 7 лет использовалась числовая рейтинговая шкала. Оценка интенсивности болевого синдрома проводилась на 1, 2 и 3 сутки послеоперационного периода, дальнейшая оценка представляется нецелесообразной, т.к. ряд пациентов позднее обозначенного срока уже не нуждался в обезболивании. В связи с тем, что шкалы интерпретируется по 10-балльной шкале результаты вносились в общую таблицу. Результаты анализа отражает таблица 2.
Таблица 2. Оценка индекса боли в послеоперационном периоде при открытом и лапароскопическом доступе*
Table 2. Postoperative pain index assessment with open and laparoscopic access *
| Время исследования Day after surgery |
Лапароскопический доступ M ± m, n = 30 Laparoscopic access |
Традиционный доступ M ± m, n = 28 Traditional access |
Тест Test | Уровень значимости p Level of significance |
|---|---|---|---|---|
| 1-е сутки 1st day | 3,5 ± 1,0 | 4,9 ± 1,1 | U=49,5 | p=0,001 |
| 2-е сутки 2st day | 2,3 ± 1,0 | 3,6 ± 1,0 | U=51 | p=0,001 |
| 3-и сутки 3st day | 1,3 ± 1,0 | 2,5 ± 0,6 | U=48 | p=0,001 |
*Для оценки достоверности полученных результатов использован тест Манна-Уитни
Из представленных данных видно, что в динамике уменьшение болевого синдрома происходит практически параллельно при аналогичных схемах обезболивания, что свидетельствует об отсутствии влияния техники выполнения вмешательства на механизм формирования боли во время операции и уровень снижения ее в послеоперационном периоде. Лапароскопические вмешательства практически по всем критериям оценки имеют достоверное преимущество перед традиционными вмешательствами: меньший стартовый уровень боли, меньшая длительность послеоперационного обезболивания, и могут быть рекомендованы как золотой стандарт хирургического вмешательства.
Частота применения наркотических анальгетиков – после лапароскопии необходимость их применения отмечена в одном случае, после традиционных вмешательств в трех.
Послеоперационный койко/день был существенно ниже при выполнении вмешательства лапароскопическим способом. При малоинвазивной методики он составил 4,8 койко/дней и 7,7 – при открытой операции.
Частота осложнений не поддается анализу достоверно ввиду регистрации только одного случая – после установки одного из троакаров при лапароскопии отмечена гематома в области передней брюшной стенки, не потребовавшая повторного вмешательства.
Проведена эстетическая оценка послеоперационных рубцов. Оценка косметического результата проводилась в сроки не менее 1 года после оперативного вмешательства. Меньшие временные рамки рассматривались как некорректные, т.к. не соответствующие окончательному формированию мягкотканого рубца. Всего проанализированы результаты у 51 пациента – 24 после открытых вмешательств и 27 после лапароскопических.
Проведен анализ средней длины послеоперационного рубца, при лапароскопическом доступе суммарно оценивалась длина всех рубцов. При традиционном вмешательстве средняя длина послеоперационного рубца составила 51±12 мм, при лапароскопическом вмешательстве – 21±6 мм.
При малоинвазивных вмешательствах ни у одного пациента не отмечено психологического дискомфорта по поводу внешнего вида брюшной стенки, вынуждающего скрывать косметический дефект, при традиционных вмешательствах 2 пациента (8,3%) отмечали психологический дискомфорт при необходимости обнажать покровы тела, в т.ч. одна пациентка избегала этого (посещение пляжей и т.д.).
При оценке косметического результата последний считался неудовлетворительным при наличии келоидных рубцов, деформирующих покровы, втянутых и т.д., удовлетворительным – при наличии визуально отчетливых не деформирующих рубцов; хорошим – при малозаметных рубцах минимальной протяженности или незаметных рубцах.
Ниже продемонстрированы косметические результаты лапароскопических и открытых операций у детей.
- Больной М, 13 лет. Оперирован по поводу кисты урахуса в 2016 году, выполнено лапароскопическое иссечение кисты урахуса. При осмотре в 2020 году визуализируются на брюшной стенке следы троакарных доступов мало заметные без деформации покровов (рис 4А);
- Больной А, 14 лет. Оперирован по поводу кисты урахуса в 2014 году открытым доступом. На брюшной стенке вертикальный широкий линейный рубец с деформацией покровов (рис 4Б).
- Больной М, 19 лет. Оперирован по поводу дивертикула урахуса в возрасте 17 лет в 1917 году. Визуализация рубцов от троакарных доступов затруднена, рубцы практически не различимы (рис. 4В).
Результаты оценки косметических исходов оперативных вмешательств обобщены в таблице 3.
Таблица 3. Результаты косметической оценки хирургических вмешательств
Table 3. Results of cosmetic evaluation of surgical interventions
| Оценка результата Result evaluation |
Лапароскопический доступ (n = 27) Laparoscopic access |
Традиционный доступ (n = 24) Traditional access |
|---|---|---|
| Суммарная протяженность послеоперационного рубца The total length of the scar |
17±6 мм* | 51±12 |
| Психологический дискомфорт от наличия рубцов брюшной стенки Psychological discomfort from the presence of scars of the abdominal wall |
нет | 2 (8,3) |
| Хороший Good |
20 (74,08%)* | 5 (20,8) |
| Удовлетворительный Satisfactory |
7 (25,92%)* | 17 (70,84) |
| Неудовлетворительный Unsatisfactory |
нет | 2 (8,3) |
Для оценки достоверности полученных результатов использован тест Манна-Уитни. * - p<0,05
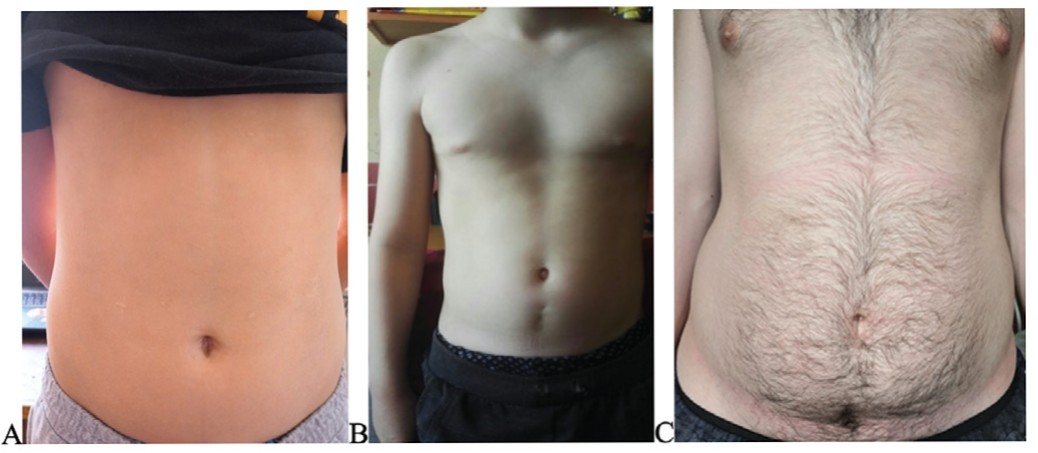
Рис 4. Косметические результаты операций при аномалиях урахуса. А. Лапароскопическое иссечение кисты урахуса, фото через 4 года после операции. Следы от троа- карных доступов мало заметны, частично не визуализируются, не деформируют покровы. В. Открытое иссечение кисты урахуса, фото через 6 лет после операции. Отмечается грубый срединный рубец, значительной ширины, деформирующий покровы брюшной стенки. С. Послеоперационные рубцы от троакарных доступов практически не различимы, фото через 2 года после операции.
Fig 4. Cosmetic results of operations with anomalies of urachus. A. Laparoscopic excision of the urachus cyst, photo 4 years after surgery. Scars from trocar approaches are hardly noticeable, partially not visualized, and do not deform the integument. B. Open excision of the urachus cyst, photo 6 years after surgery. A rough median scar, of considerable width, deforming the integument of the abdominal wall is noted. С. Postoperative scars from trocar approaches are almost indistinguishable, photo 2 years after surgery
Рецидив патологии урахуса нами отмечен в 2 (7,7%) наблюдениях из 28 пациентов оперированных открытым доступом (при свище и при синусе урахуса). После применения лапароскопического доступа рецидивов не было ни у одного ребенка.
Сравнительная оценка частоты и особенностей послеоперационного рецидивирования аномалий урахуса затруднена, ввиду малого числа анализируемых кейсов, однако отмечаются некоторые общие детали рецидивов:
- анатомически рецидив более характерен для порока в виде узкой тубулярной структуры (свищ, синус);
- в обоих случаях рецидива после операции отмечались неоднократно повторяющиеся воспалительные процессы в области урахуса, приводящие к рубцовым изменениям тканей;
- лапароскопический доступ являлся максимально эффективным, т.к. позволял максимально выделить свищевые ткани на протяжении и избежать остаточных полостей с грануляциями, провоцирующих в последующем рецидив воспаления. В пользу его применения говорит отсутствие рецидивов при его использовании и успешное его применение при рецидиве после открытых вмешательств.
Результаты сравнительного анализа методов хирургического вмешательства представлены в таблице 4.
Таблица 4. Сравнительный анализ основных методов лечения аномалий урахуса
Table 4. Comparative analysis of the main methods of treatment of urachus abnormalities
| Критерии Criteria |
Открытая операция open surgery (n=28) |
Лапароскопическая операция laparoscopic surgery (n=30) |
|---|---|---|
| Время операции среднее (мин)* Average surgery time (min)* |
68,5±16,7 | 61,8±21,3 |
| Объем кровопотери (мл)* Estimated blood loss volume (ml)* |
69,9±15,4* | 28,3±4,9 |
| Продолжительность послеоперационного обезболивания (суток) Duration of analgesia after sugery (days) |
3,1±0,5 | 2,2±0,5 |
|
Частота применения наркотических анальгетиков,% |
3 (%) | 1 |
| Послеоперационный койко-день* Length of stay (LOS)* |
7,7±2,7* | 4,8±1,6 |
| Частота осложнений n(%) Complication rate n(%) |
нет | 1 (3,33) |
| Частота рецидивов n(%) Relapse rate n(%) |
2 (7,1%) | нет |
Опыт выполнения эндоскопических вмешательств позволил выявить ряд характерных особенностей, обусловленных анатомией порока развития:
- невозможность использования первичного входа в брюшную полость через пупок, т.к. при всех формах, кроме дивертикула он неизбежно вызовет повреждение анатомических структур урахуса;
- значительная анатомическая вариативность объекта хирургического вмешательства не позволяет унифицировать точки доступа во всех случаях, требуя применения различных способов расстановки троакаров;
- при зоне интереса в области пупка (синус) или несколько ниже его (свищ, киста) предпочтение отдается однофланговому расположению троакаров, при котором камера занимает средний порт, расположенный максимально латерально, а рабочие инструменты – верхний (расположенный несколько выше пупка) и нижний (расположенный симметрично вниз от среднего порта с оптикой). Тем самым камера обеспечивает максимально широкую визуализацию всего пространства между пупком и мочевым пузырем и зону действия рабочих инструментов (рис 5 А). Протяженность и относительно маленькая анатомическая ширина образования урахуса под брюшной стенкой позволяет во всех случаях выделить его с одного фланга;
- при доступе к дивертикулу мочевого пузыря необходима визуализация сверху и возможность работы инструментами с обеих сторон от верхушки мочевого пузыря. Наиболее рациональным представляется использование следующей комбинации: установка порта для камеры через пупок, а рабочих троакаров – по краю прямой мышцы живота ниже пупка (рис. 5 Б). Такое расположение обеспечит максимально удобное выделение дивертикула с обоих флангов и наложение шва мочевого пузыря;
- для извлечения удаляемых тканей не требуется расширение доступа. При невозможности извлечения кисты без вскрытия производится опорожнение ее пункционно, максимально прижамая ее к брюшной стенке во избежание излития содержимого, после чего возможно свободное удаление оболочек кисты через стандартный 5 мм порт;
- при высоком риске перфорации напряженной кисты в случае ее инфицирования или сложностях выделения из окружающих тканей за счет перипроцесса может использоваться перкутанная пункция под контролем оптики для снятия напряжения, что облегчает последующее выделение и предупреждает инфицирование брюшной полости. Воспалительный процесс в кисте не является противопоказанием для лапароскопического вмешательства;
Иллюстрируют обозначенные положения следующие примеры.
Пациент М, 8 лет. Госпитализирован в урологическое отделение экстренно с болевым синдромом в нижних отделах брюшной полости. При проведении УЗИ и компьютерной томографии (КТ) брюшной полости и мочевыводящей системы установлен диагноз – напряженная киста урахуса. Нагноения кисты не отмечено. С учетом болевого синдрома и вследствие напряжения кисты принято решение об эндоскопическом оперативном вмешательстве. Выполнено удаление кисты из латерального трехтроакарного лапароскопического доступа (рис. 6 A, Б, В.).
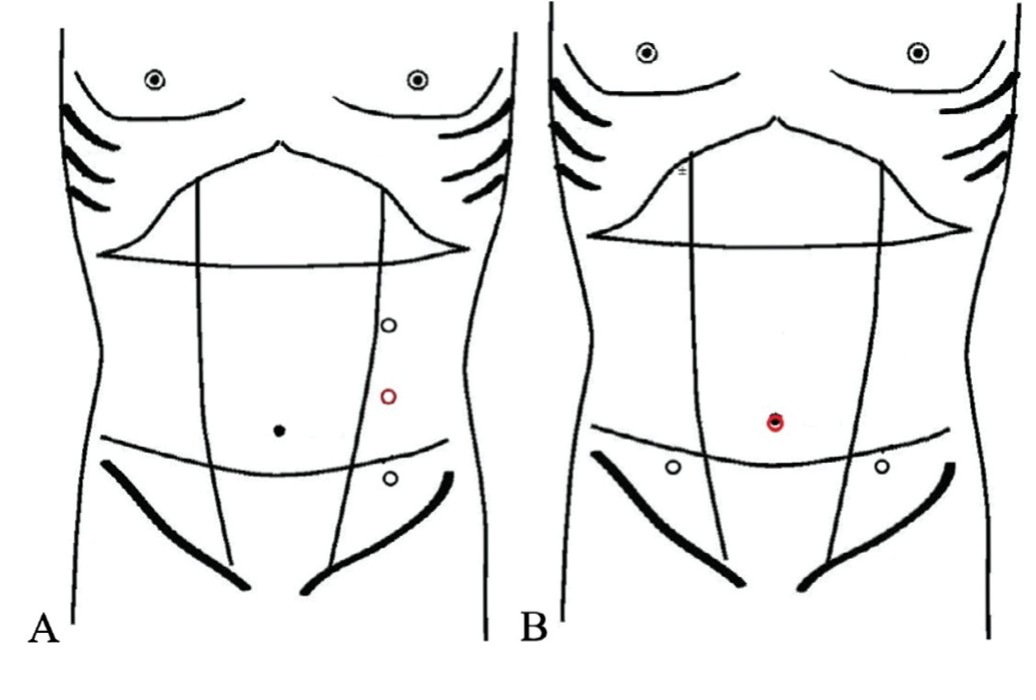
Рис. 5. А. Однофланговый латеральный доступ к кисте и свищу урахуса. В. Доступ к дивертикулу урахуса с центральный умбиликальным расположением камеры и латеральным двухсторонним расположением рабочих троакаров
Fig. 5. A. Single-flank lateral access to the cyst and fistula of urachus. B. Access to the urachus diverticulum with a central umbilical chamber arrangement and lateral bilateral arrangement of working trocars
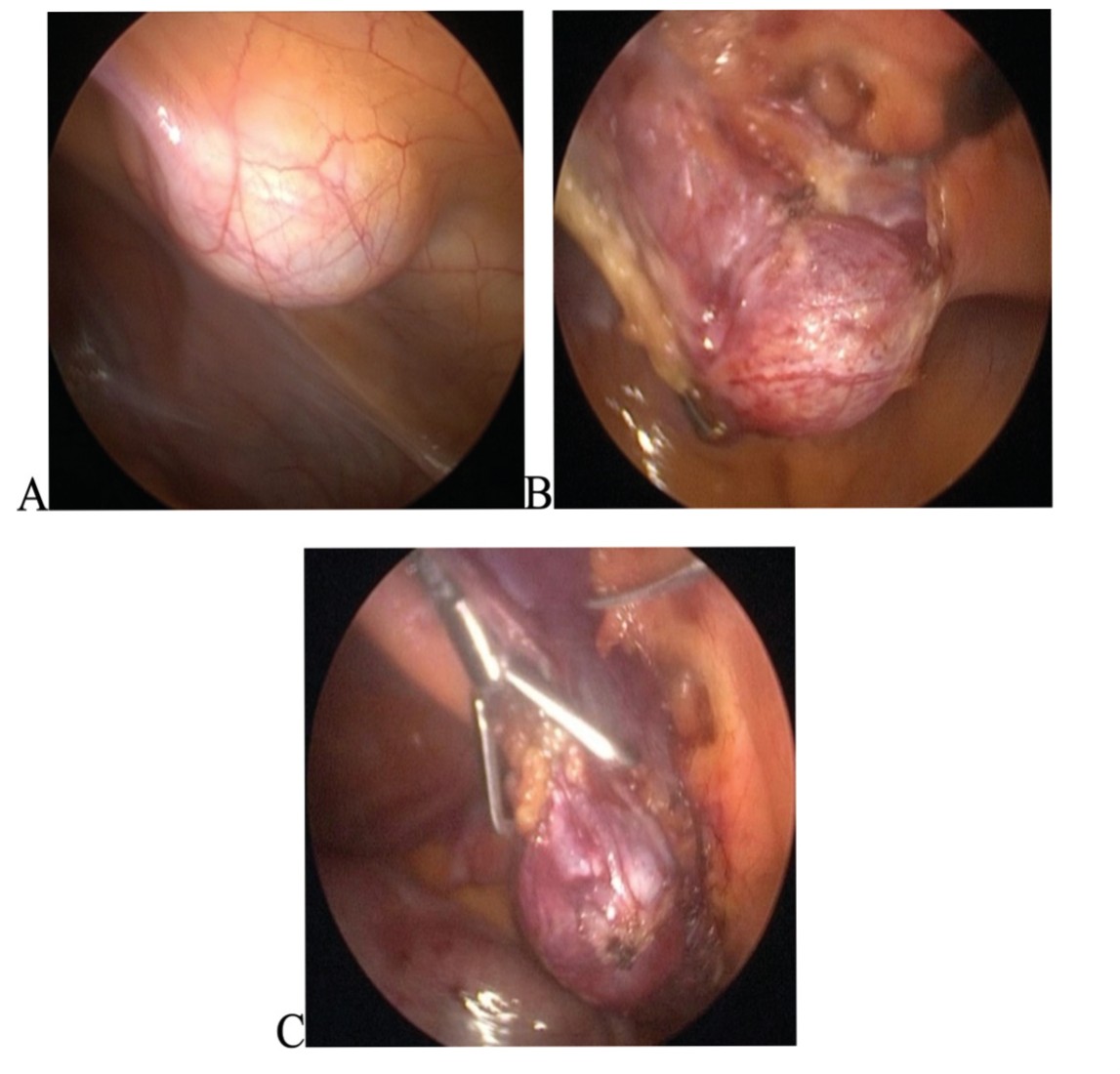
Рис.6 А. Внешний вид кисты по входу в брюшную полость. B. Начальный этап выделения кисты, вскрыт листок париетальной брюшины. C. Мобилизация кисты, отделение ее от брюшной стенки.
Fig. 6 A. Appearance of the cyst at the entrance to the abdominal cavity. B. The initial stage of cyst excretion, a piece of parietal peritoneum is opened. C. Mobilization of the cyst, its separation from the abdominal wall
Больной С., 10 лет. Заболевание манифестировало появлением дизурии в 7 лет, на протяжении последних 3 лет лечился по месту медицинского обслуживания у педиатра по поводу инфекции мочевой системы. Поступил на плановое обследование в урологическое отделение, где при проведении УЗИ, КТ органов брюшной полости, микционной цистографии, цистоскопии был установлен диагноз «дивертикул урахуса с выраженными воспалительными изменениями стенки». Диаметр шейки дивертикула около 3 мм. Принято решение об оперативном вмешательстве. Использовали лапароскопический доступ с центральным расположением камеры и боковым двухсторонним расположением рабочих троакаров в подвздошных областях. Дивертикул частично мобилизован в области его верхушки, выделены боковые стенки дивертикула до шейки (рис. 6), где проведена его перевязка и отсечение.
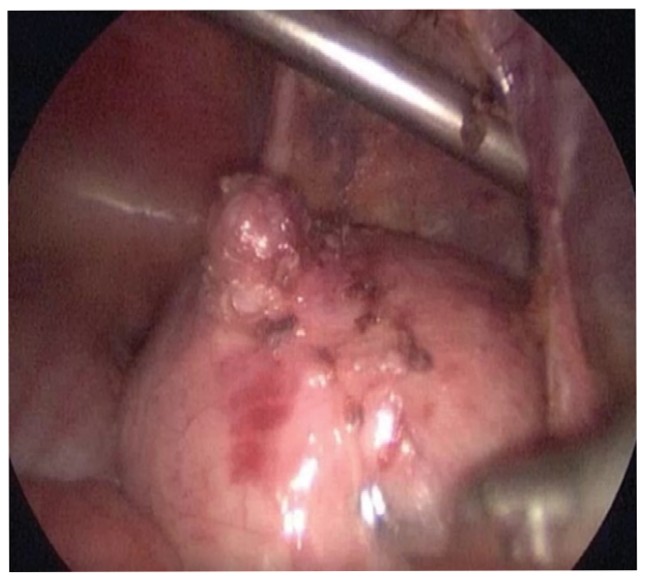
Рис.6. Выделение боковых стенок дивертикула. Доступ позволяет, манипулируя мобилизованной верхушкой дивертикула, выделять его удобно со всех сторон по направлению к шейке
Fig. 6. Excision the side walls of the diverticulum. The access allows conveniently manipulate by the apex of the diverticulum to mobilize it towards the neck
Открытые оперативные вмешательства при патологии урахуса в последние годы имеют ограниченное применение, однако продолжают занимать определенную нишу. Недостатком их является необходимость значительного доступа непосредственно над образованием урахуса, что приводит к косметическому дефекту. Травматичность доступа, помимо косметического дефекта, обуславливает длительное заживление, нарушение привычного бытового режима, большую продолжительность и интенсивность болевого синдрома.
Конверсия является относительным показанием к традиционному вмешательству, которое теряет свою актуальность по мере накопления опыта. Отмечающиеся трудности на этапе освоения эндовидеохирургии при аномалиях урахуса приводили в ряде случаев к пролонгации времени операции, что видно из графика кривой обучения, однако во всех случаях нам удалось завершить вмешательство без конверсии за указанный период.
ВЫВОДЫ
Аномалии развития урахуса в большинстве случаев требуют оперативного лечения. При этом, оптимальным доступом во всех случаях мы считаем – лапароскопический. Это позволяет выполнить любой объем хирургического вмешательства независимо от анатомической формы порока развития, возраста пациента и характера осложнений.
Лапароскопические операции сопровождаются меньшей травматизацией, менее выраженным болевым синдромом, отсутствием предпосылок для рецидива патологии урахуса за счет возможности удаления всех патологических тканей под визуальным контролем, минимальным дискомфортом в послеоперационном периоде и хорошим косметическим эффектом.
ЛИТЕРАТУРА
- Поддубный И.В., Исаев Я.А. Аномалии мочевого протока у детей. Российский вестник детской хирургии, анестезиологии и реанимации 2015;5(2):83-92 [Poddubnyj I.V., Isaev Ya.A. Abnormalities of the urinary duct in children. Rossijskij vestnik detskoj hirurgii, anesteziologii i reanimacii = Russian bulletin of pediatric surgery, anesthesiology and resuscitation 2015;5(2):83-92. (In Russian)].
- Sukhotnik I, Aranovich I, Mansur B, Matter I, Kandelis Y, Halachmi S. Laparoscopic surgery of urachal anomalies: a single-center experience. Isr Med Assoc J 2016;18(11):673-6.
- Trondsen E, Reiertsen O, Rosseland A R. Laparoscopic excision of urachal sinus. Eur J Surg 1993;159(2):127-8.
- Jeong HJ, Han DY, Kwon WA. Laparoscopic management of complicated urachal remnants. Chonnam Med J 2013;49(1):43-7. doi: 10.4068/cmj.2013.49.1.43
- Colin WM, Cutting RG, Hindley JP. Laparoscopic management of complicated urachal remnants. BJU International Volume 2005;96(9):1417-21. doi: 10.1111/j.1464-410X.2005.05856.x
- El Ammari JE, Ahallal Y, El Yazami Adli O, El Fassi MJ, Farih MH. Urachal sinus presenting with abscess formation. ISRN Urology 2011:820924. doi:10.5402/2011/820924
- Bagnara V, Antoci S, Bonforte S, Privitera G, Luca T, Castorina S. Clinical considerations, management and treatment of fever of unknown origin caused by urachal cyst: a case report. J Med Case Rep 2014;8:106. doi:10.1186/1752-1947-8-106
- Elkbuli A, Kinslow K, Ehrhardt Jr JD, Hai S, McKenney M, Boneva D. Surgical management for an infected urachal cyst in an adult: case report and literature review. Int J Surg Case Rep 2019;57:130-33. doi: 10.1016/j.ijscr.2019.03.041
- Tazi F, Ahsaini M, Khalouk A, Mellas S, Stuurman-Wieringa RE, Elfassi MJ, Farih MH. Abscess of urachal remnants presenting with acute abdomen: a case series. Journal of medical case reports 2012;30(6):226. doi:10.1186/1752-1947-6-226
- Yoo KH, Lee SJ, Chang SG. Treatment of infected urachal cysts. Yonsei Med J 2006;47(3):423-7. doi:10.3349/ymj.2006.47.3.423
- Гусев А.А., Яцык С.П., Киргизов И.В., Дьяконова Е.Ю., Карпачев С.А., Рязанов М.В. Патология урахуса: обзор литературы, современные аспекты хирургического пособия и собственный клинический опыт лапароскопического лечения. Consilium Medicum. Педиатрия 2018;3:80–84. doi: 10.26442/2413-8460_2018.3.80-84 [Gusev A.A., Yacyk S.P., Kirgizov I.V., Dyakonova E.Yu., Karpachev S.A., Ryazanov M.V. Urachus pathology: literature review, modern aspects of the surgical manual and own clinical experience of laparoscopic treatment. Consilium Medicum Pediatriya = Pediatrics. Consilium Medicum 2018;3:80–84. doi: 10.26442/2413-8460_2018.3.80-84. (In Russian)].
- Bertozzi M, Nardi N, Prestipino M, Magrini E, Appignani A. Minimally invasive removal of urachal remnants in childhood. La Pediatria medica e chirurgica. Pediatr Med Chir 2009;31(6):265-8.
- Hashizume N, Ohtaki M, Nihei K, Sakamoto K, Shirahata Y, Shimada T, et al. Laparoscopic surgery for urachal remnants in pubescent children: a case series. Surg Case Rep 2020;6(1):120. doi: 10.1186/ s40792-020-00884-z.
- Siow SL, Sha HL, Wong CM. Abdominal tuberculosis manifested as tuberculosis of the urachal sinus in an adolescent and the role of laparoscopy in the management: a rare case report. BMC Infect Dis 2016;16:68. doi: 10.1186/s12879-016-1405-6
- Yohannes P, Bruno T, Pathan M, Baltaro R. Lapoaroscopic radical excision on urachal sinus. J Endourol 2003;17(7): 475-479. doi: 10.1089/089277903769013612.
- Chiarenza S, Bleve C. Laparoscopic management of urachal cysts. Trasl Pediatr 2016;5(4):275-281. doi: 10.21037/tp.2016.09.10.
- Евсеев М.А., Фомин В.С., Никитин В.Е., Зайратьянц Г.О., Стручков В.Ю. Лапароскопическое удаление нагноившейся кисты урахуса. Клиническое наблюдение и обзор литературы. Хирургическая практика 2015;(2);37-41. [Evseev М. А., Fomin V.S., Nikitin V. Е., Zairatya G.O., Struchk V. Yu. Laparoscopic excision of suppurated urachal cyst. Case report and review of the literature. Hirurgičeskaâ praktika = Surgical practice 2015;(2):37-41. (In Russian)]
- Aylward P, Samson K, Raynor S, Cusick R. Operative management of urachal remnants: An NSQIP based study of postoperative complications. J Pediatr Surg 2020;55(5):873-877. doi: 10.1016/ j.jpedsurg.2020.01.028.
- Tanaka K, Misawa T, Baba Y, Ohashi S, Suwa K, Ashizuka S, et al. Surgical management of urachal remnants in children: open versus laparoscopic approach: A STROBE-compliant retrospective study. Medicine (Baltimore). 2019;98(40):e17480. doi:10.1097/MD.0000000000017480
- Bertozzi M, Riccioni S, Appignani A. Laparoscopic treatment of symptomatic urachal remnants in children. J Endourol 2014;28:1091-6. doi: 10.1089/end.2014.0203.
- Антонов А. В., Мальнев Д. А. Наш опыт лапароскопического лечения патологии урахуса. Урологические ведомости 2015;5(1):53. doi: 10.17816/uroved5153-53 [Antonov A. V., Mal'nev D. A. Our experience in laparoscopic treatment of urachus pathology. Urologicheskie vedomosti = Urological reports 2015;5(1):53. (In Russian)].
- Kwok C-M. Infected urachal cyst in an adult: a laparoscopic approach. Case Rep Gastroenterol 2016.;10(2):269–74. doi: 10.1159/000446642
- Cadeddu JA, Boyle KE, Fabrizio MD, Schulam PG, Kavoussi LR. Laparoscopic management of urachal cyst in adulthood. J Urol 2000;164:1526–1528
- Navarrete S, Sánchez Ismayel A, Sánchez Salas R, Sánchez R, Navarrete Llopis S. Treatment of urachal anomalies: a minimally invasive surgery technique. JSLS 2005 Oct-Dec;9(4):422-5







