ВВЕДЕНИЕ
Доброкачественная гиперплазия предстательной железы (ДГПЖ) относится к наиболее распространенным заболеваниям мужчин пожилого и старческого возраста. Она характеризуется пролиферацией эпителиальных и гладкомышечных клеток переходной зоны простаты. К 80 годам ДГПЖ встречается в среднем у 80% мужчин. У 30% мужчин старше 65 лет данное заболевание проявляется симптомами нижних мочевых путей (СНМП) [1].
В настоящее время ввиду широкого применения альфа-адреноблокаторов (в том числе в составе комбинированной терапии), которые эффективно устраняют СНМП, все чаще встречаются пациенты с крупными (более 80 см3 ) и гигантскими (более 250 см3 ) железами [2].
Согласно рекомендациям Российского общества урологов и Европейской ассоциации урологов, пациентам с объемом предстательной железы (ПЖ) более 80 см3 показана эндоскопическая энуклеация или, при отсутствии необходимого оборудования, открытая аденомэктомия [1, 3].
Открытая аденомэктомия остается традиционным методом хирургического лечения ДГПЖ. К ее недостаткам относят травматичность, высокую частоту кровотечений, гемотампонаду мочевого пузыря, длительность нахождения пациента в стационаре.
При больших размерах предстательной железы трансуретральная энуклеация технически осуществима (при достаточном опыте хирурга в выполнении данных оперативных вмешательств), однако при объеме железы свыше 150 см3 она становится небезопасной в виду увеличения интраоперационной кровопотери и повышения риска возникновения геморрагических осложнений в раннем послеоперационном периоде. Также отмечено повышение частоты поздних обструктивных осложнений после выполнения данной операции [4].
В 2015 г. был опубликован мета-анализ 27 исследований (764 пациента), в которых сравнивали результаты миниинвазивной (лапароскопической, роботассистированной и однопортовой методики) и открытой аденомэктомии при ДГПЖ. Авторы сделали вывод о том, что миниинвазивная аденомэктомия является эффективным и более безопасным методом по сравнению с открытой аденомэктомией в отношении интраоперационной кровопотери, длительности катетеризации мочевого пузыря и нахождения пациента в стационаре [5].
Представляет интерес сравнение золотого стандарта хирургического лечения ДГПЖ больших размеров трансуретральной резекции (ТУР) с лапароскопической аденомэктомией. Р.Г. Биктимиров и соавт. сравнивали экстраперитонеоскопическую аденомэктомию с монополярной ТУР при объеме железы 100–180 см3. Были получены аналогичные функциональные результаты, однако в группе ТУР отмечена большая частота инконтиненции и необходимости повторного вмешательства в отдаленном послеоперационном периоде [6].
Менее выгодно экстраперитонеоскопические методики в вышеуказанных исследованиях отличались только по продолжительности вмешательства. В 2014 г. J.B. Xie с соавт. оценены отдаленные результаты и осложнения экстраперитонеальной аденомэктомии и биполярной трансуретральной резекцией простаты при объеме простаты более 80 см3. Статистически достоверных различий между группами в отношении послеоперационной максимальной скорости мочеиспускания, суммарного балла шкалы IPSS и объема остаточной мочи при данных методиках не выявлено. При этом в группе ТУРП в отдаленном послеоперационном периоде чаще встречались ретроградная эякуляция, стриктуры уретры, склероз шейки мочевого пузыря и необходимость повторной операции. В группе экстраперитонеальной аденомэктомии отмечена большая кровопотеря [7].
Первый мета-анализ, в котором освещались результаты хирургического лечения пациентов с ДГПЖ огромных размеров, опубликован в 2020 г., однако в нем представлены результаты в основном открытых аденомэктомий, лишь в одном исследовании (клинический случай) применили лапароскопическую аденомэктомию [8, 9].
Резюмируя вышеизложенное, стоит сказать, что в настоящее время остается актуальным поиск оптимальных методов хирургического лечения ДГПЖ при ее объеме более 150 см3.
Цель исследования – оценить эффективность лапароскопической трансвезикальной аденомэктомии (ЛТВАЭ) у пациентов с гиперплазией предстательной железы больших и гигантских размеров.
МАТЕРИАЛЫ И МЕТОДЫ
В исследование включены 29 пациентов (средний возраст 63,5±2,1 года). Медиана объема ПЖсоставила 185,88±20,15 см3 (110-305 см3).
Критерии включения в исследование:
- высокий балл шкалы IPSS (20-35 баллов);
- объем остаточной мочи более 100 мл;
- гидронефроз;
- камни мочевого пузыря;
- рецидивирующая гематурия;
- рецидивирующая инфекция мочевых путей;
- отсутствие эффекта от консервативной терапии. Критерии исключения:
- нейрогенная дисфункция мочевого пузыря;
- стриктура уретры;
- рак предстательной железы (РПЖ);
- опухоли мочевого пузыря;
- предыдущие оперативные вмешательства на мочевом пузыре, ПЖ и уретре;
- степень анестезиологического риска ASA III и выше.
Описание оперативного вмешательства. После стандартной обработки операционного поля, под низкопоточной ингалляционной анестезией, в мочевой пузырь устанавливался катетер Фолея №20 Ch. Затем на 1 см выше пупка устанавливался оптический троакар 10 мм. Накладывали карбоксиперитонеум с давлением 12 мм рт. ст. (рис. 1). Пациента переводили в положение Транделенбурга (рис. 2). В левой паховой области устанавливали два рабочих троакара 10 и 5 мм. В правой паховой области устанавливали два троакара 5 мм. Выполнялась цистотомия по задней стенке (рис. 3). После входа в полость мочевого пузыря визуализировались устья мочеточников (рис. 4).
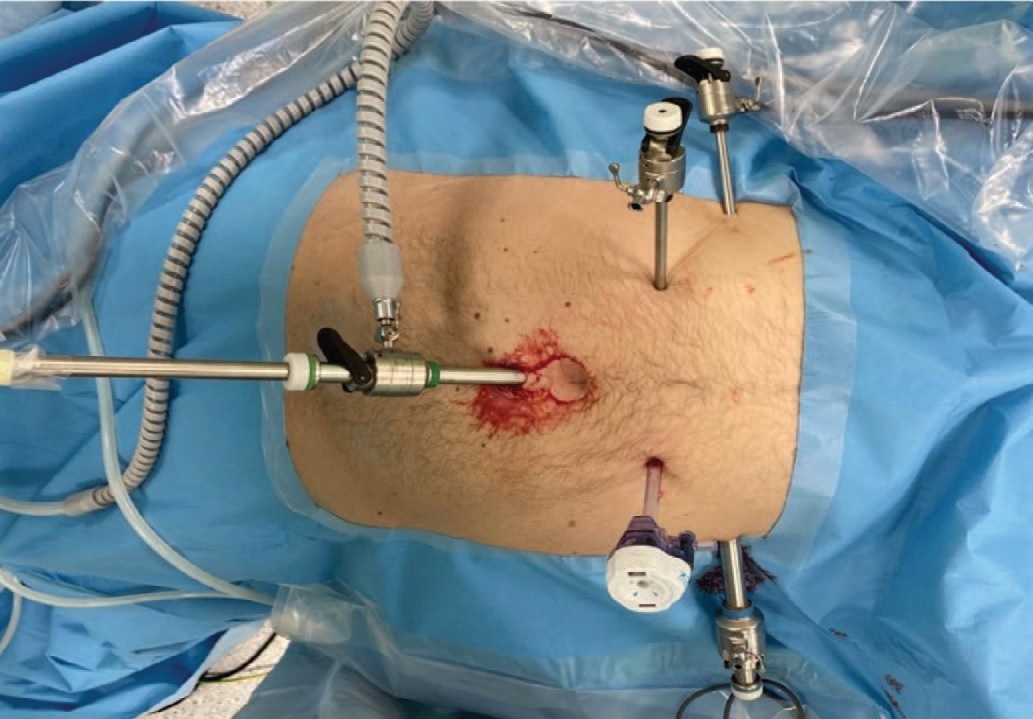
Рис. 1. Расположение троакаров
Fig.1. Trocars’ placement
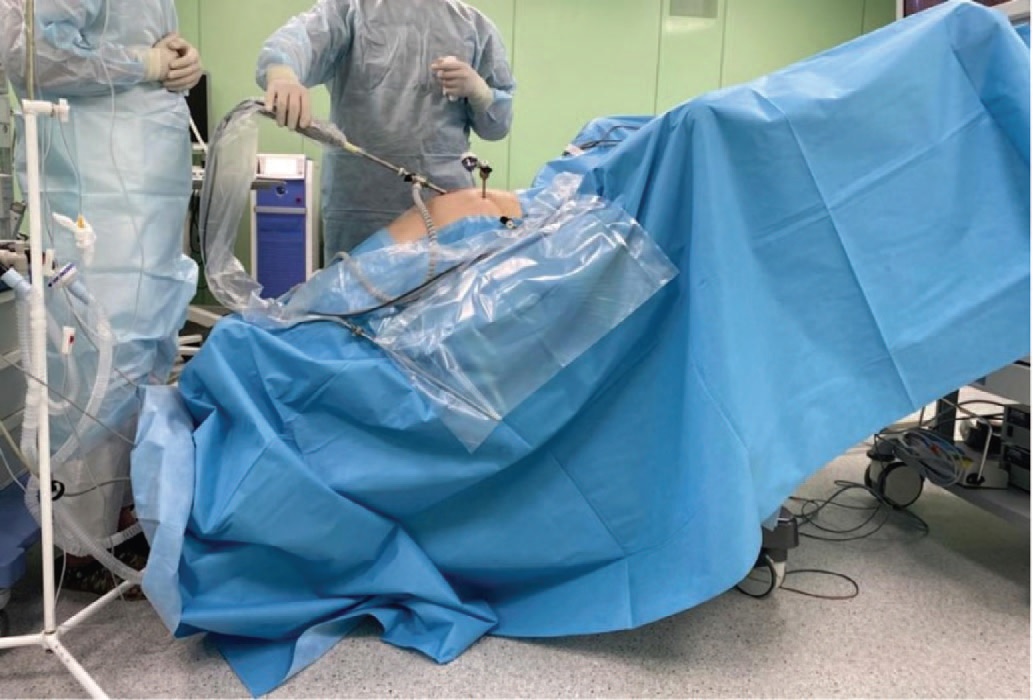
Рис. 2. Положение пациента
Fig. 2. Patient’s position
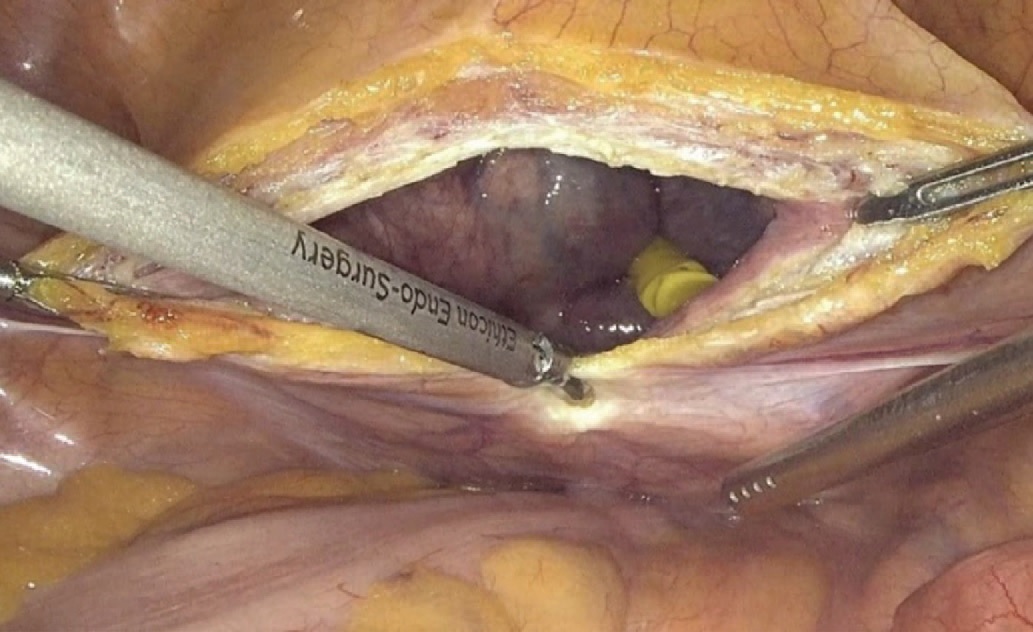
Рис. 3. Рассечение задней стенки мочевого пузыря
Fig. 3. Posterior bladder wall incision
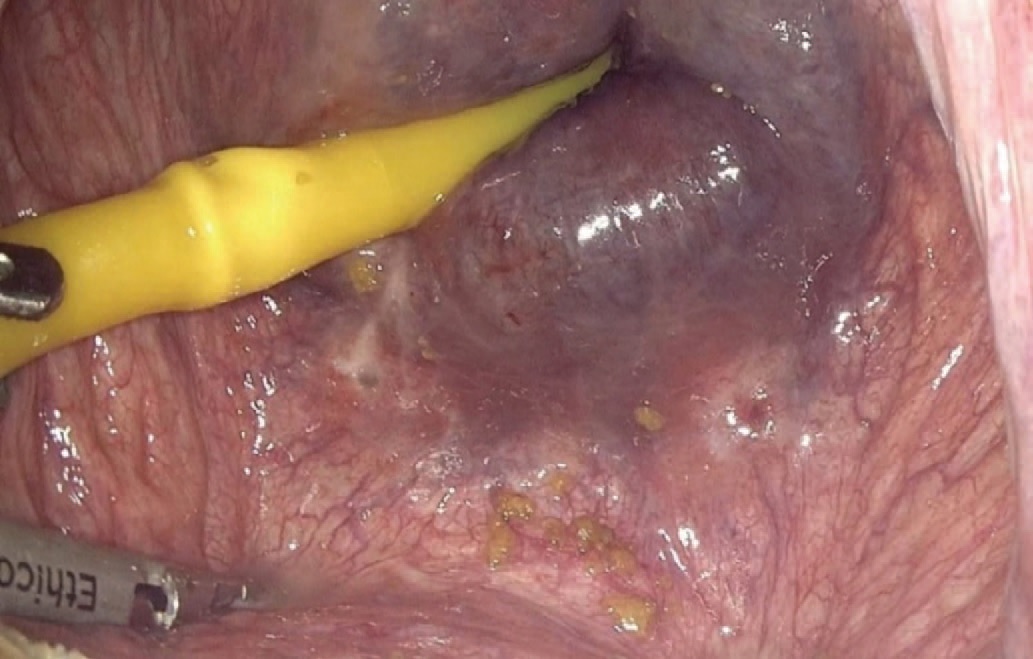
Рис. 4. Визуализация устьев мочеточников
Fig. 4. Ureteral orifices visualization
Далее выполнялось рассечение слизистой в области шейки мочевого пузыря, при наличии средней доли – по ее нижнему контуру (рис. 5), циркулярная энуклеация аденоматозных узлов при помощи ультразвукового диссектора (рис. 6). Данная техника позволяет полностью укрыть ложе удаленной аденомы слизистой мочевого пузыря. Гемостаз осуществлялся биполярной коагуляцией сосудов с использованием электрохирургического аппарата (рис. 7). Анастомоз шейки мочевого пузыря и уретры выполнялся непрерывным швом при помощи синтетической рассасывающейся моноволоконной нити из полидиоксанона 4/0, игла ½ (рис. 8). Трансуретрально проводили трехходовой уретральный катетер Фолея № 20 Ch с наполнением его баллона не более 40 мл (рис. 9). Препарат погружали в эндобак и удаляли. Стенка мочевого пузыря ушивалась двурядным непрерывным швом (синтетическая рассасывающаяся моноволоконная нить из полидиоксанона 2/0, игла 5/8, 26 мм) с последующим контролем его герметичности (рис. 10). Устанавливали дренаж в пространство малого таза. Троакары поочередно удалялись с контролем гемостаза. Удаленные аденоматозные узлы направлялись на гистологическое исследование.
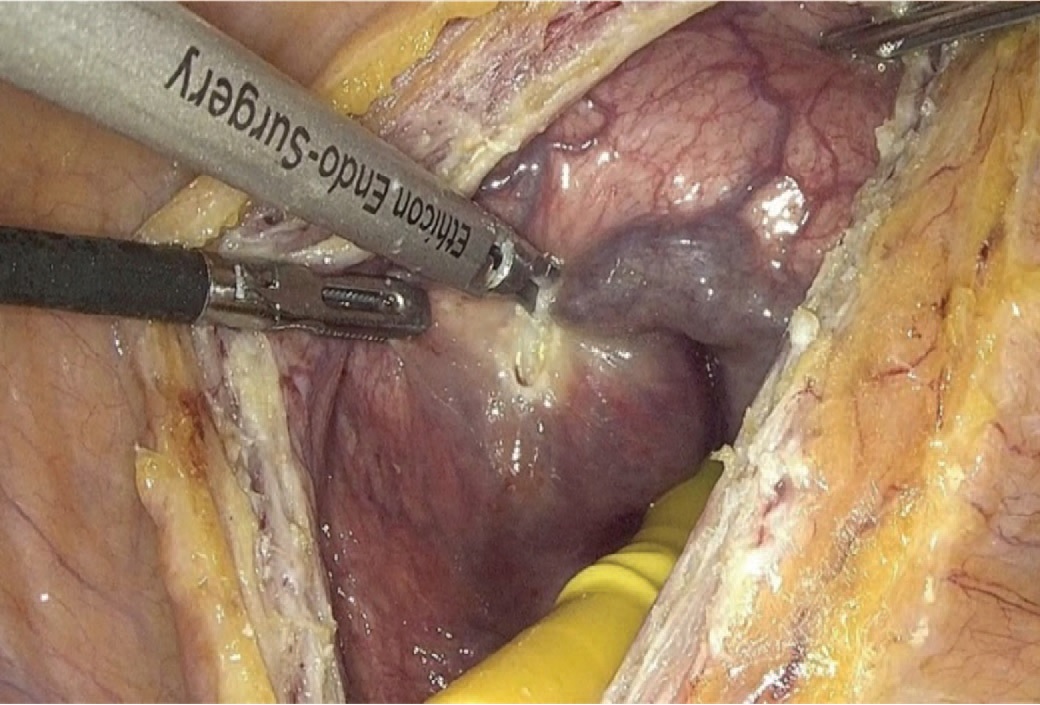
Рис. 5. Рассечение слизистой в области шейки мочевого пузыря
Fig. 5. Bladder neck incision
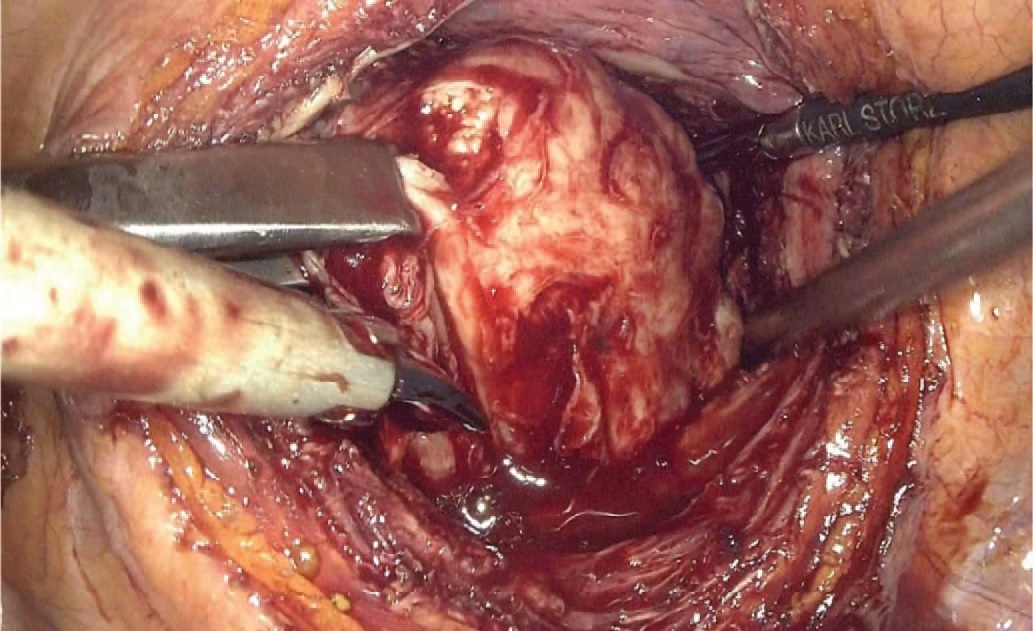
Рис. 6. Энуклеация узлов аденомы
Fig. 6. Adenomatous nodes enucleation
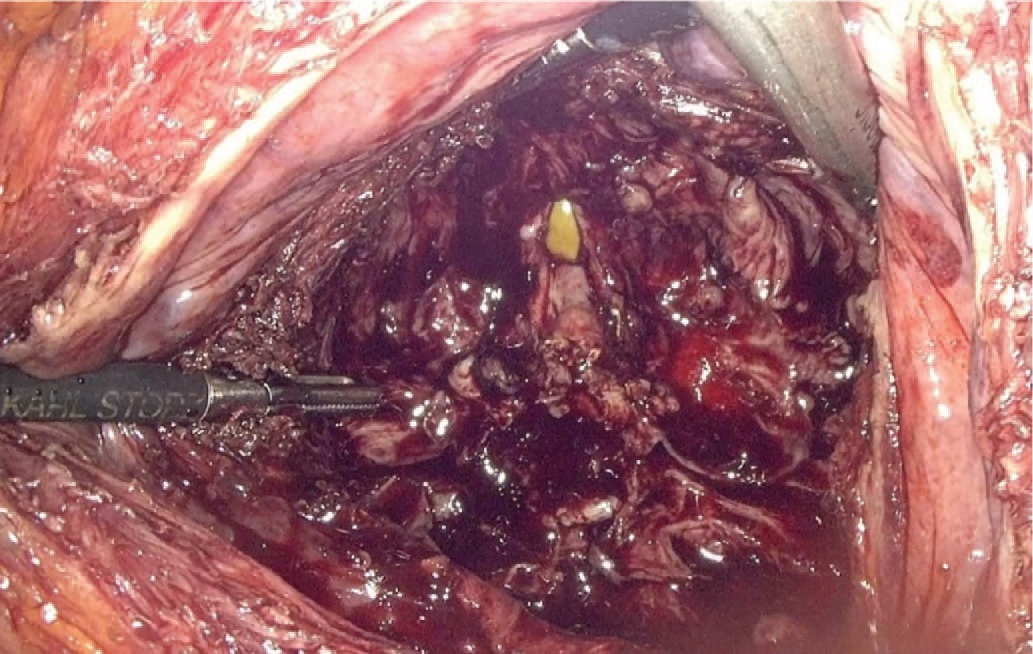
Рис. 7. Ложе удаленной аденомы
Fig. 7. Removed adenoma place
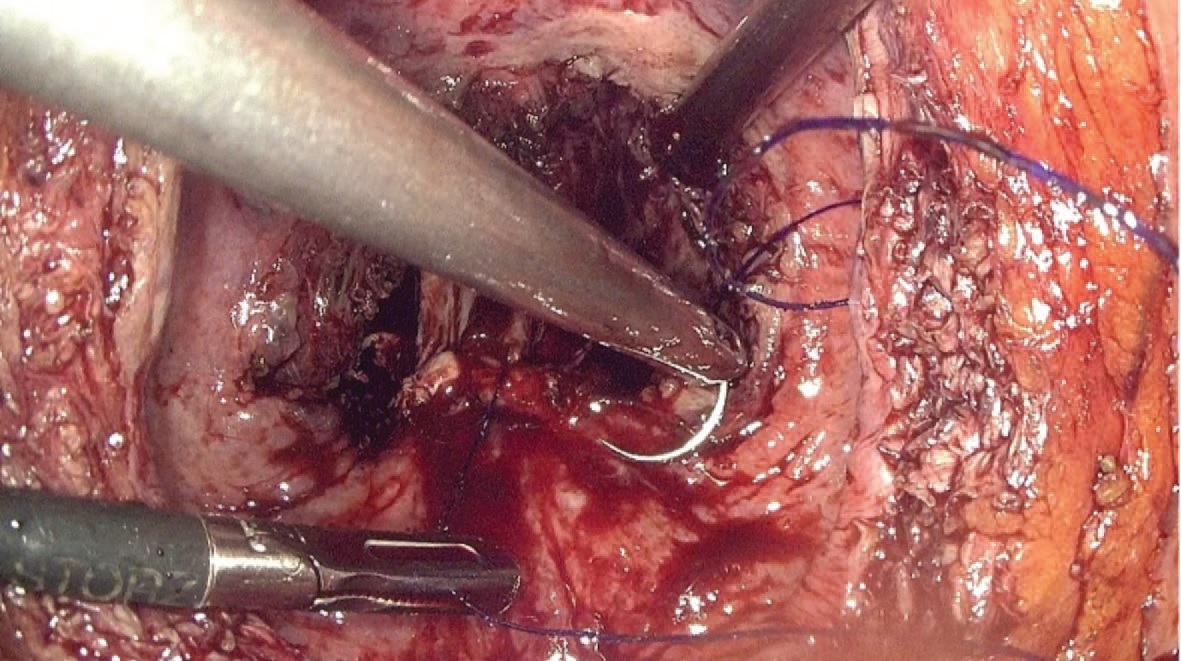
Рис. 8. Формирование шейки мочевого пузыря и простатического отдела уретры
Fig. 8. Bladder neck and prostatic urethra formation
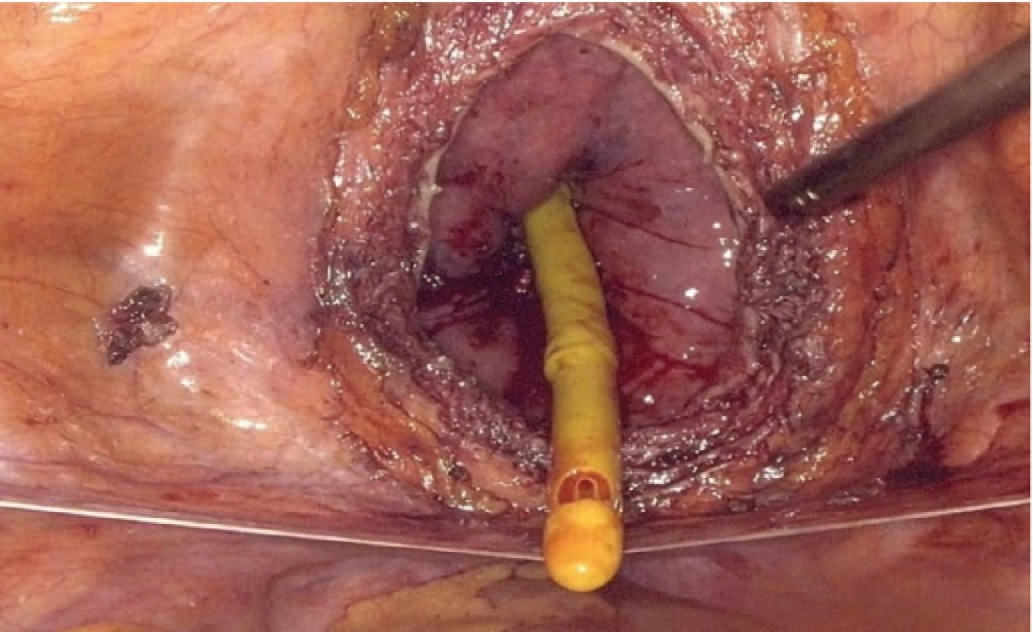
Рис. 9. Cформированная шейка мочевого пузыря
Fig. 9. The sutures on the bladder neck
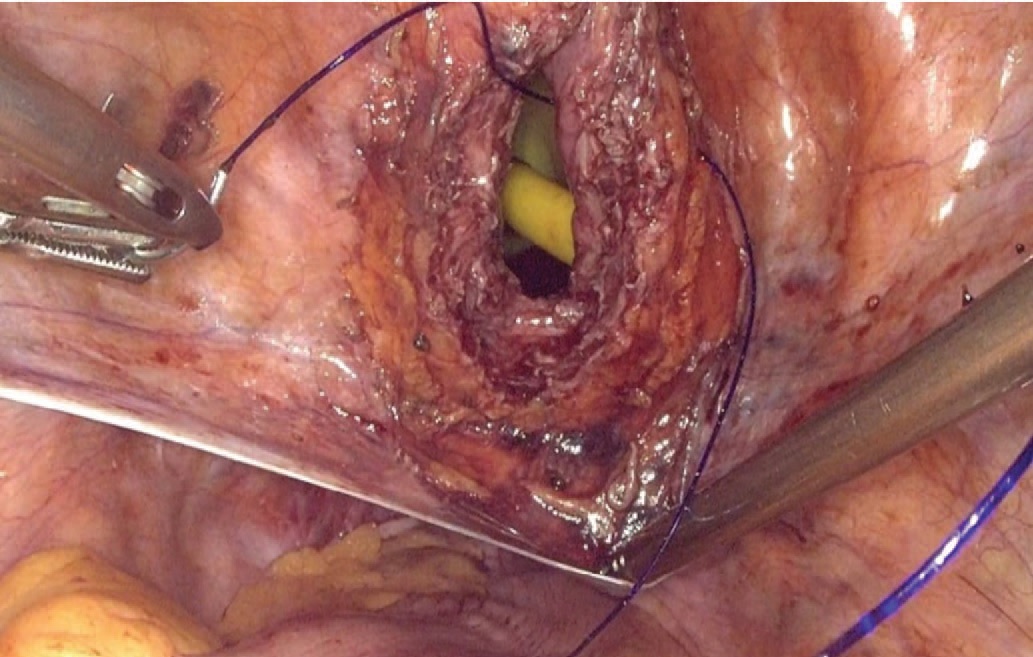
Рис. 10. Ушивание стенки мочевого пузыря
Fig. 10. Bladder wall suturing
В послеоперационном периоде оценивали следующие показатели: масса удаленной аденоматозной ткани, продолжительность операции, кровопотеря, гемоглобин, длительность наличия уретрального катетера и дренажа, койко-день. Выраженность болевого синдрома в послеоперационном периоде определяли при помощи визуальной аналоговой шкалы боли (ВАШ) на 1, 3 и 10 сутки после операции. Фиксировали дозировки ненаркотических анальгетиков (кеторолак, разовая доза 30 мг, суточная доза 90 мг), применявшихся для купирования болевого синдрома. Контрольное обследование проводили через 1, 3 и 6 месяцев после операции. Оценивали суммарный балл IPSS, балл QoL, Qmax, объем остаточной мочи, значение ПСА-общ., количество мочеиспусканий за сутки и интервал между ними, объем микции. Статистическую обработку выполняли с использованием программного обеспечения Microsoft Excel 2016. Сравнительный анализ проводили с помощью t-критерия Стьюдента, различия между предоперационными и послеоперационными значениями считали статистически достоверными при p<0,05.
РЕЗУЛЬТАТЫ
Данные предоперационного обследования пациентов представлены в таблице 1.
Таблица 1. Данные предоперационного обследования пациентов
Table 1. Preoperative patient examination data
| Параметр Parameter |
Значение Meaning |
|---|---|
| Возраст Age |
63,5±2,10 |
| Объем простаты, см3 Prostate volume, cm3 |
185,88±20,15 |
| Остаточная моча, мл Post-void residual volume, ml |
103,36±9,84 |
| Qmax, мл/с Qmax, ml/sec |
9,31±0,49 |
| ПСА общ, нг/мл Total PSA, ng/ml |
3,14±0,70 |
| IPSS, балл IPSS, score |
20,19±2,72 |
| QoL, балл QoL, score |
4,0±0,31 |
| Гемоглобин, г/л Hemoglobin, g/l |
134,2±4,51 |
| Количество мочеиспусканий за сутки The number of urinations per day |
12,06±0,57 |
| Объем микции, мл Excreted urine volume, ml |
108,21±10,25 |
| Интервал между микциями, мин. Interval between urinations, min. |
65,31±4,29 |
Четырем пациентам с повышенными значениями ПСАобщ крови была выполнена трансректальная мультифокальная биопсия предстательной железы под ультразвуковым контролем. Надо отметить, что проведение биопсии не повлияло на течение послеоперационного периода и результаты лечения. Интра- и послеоперационные показатели, а также осложнения представлены в таблицах 2, 3.
Таблица 2. Осложнения ЛТВАЭ (по классификации Clavien-Dindo)
Table 2. Complications of LTVAE (according to the Clavien-Dindo classification)
| Степень Degree |
Количество пациентов Number of patients |
Описание осложнения Description of complication |
|---|---|---|
| I | 3 | Применение антипиретиков у 3 пациентов для купирования гипертермии The use of antipyretics in 3 patients for the treatment of hyperthermia |
| IIIb | 1 | Лапароскопическая ревизия ложа удаленной аденомы простаты, в связи с развившейся в раннем послеоперационном периоде гемотампонадой мочевого пузыря Laparoscopic revision of the place of a removed prostate adenoma due to clot retention in the early postoperative period |
Таблица 3. Интра- и послеоперационные показатели пациентов
Table 3. Intra- and postoperative features of patients
| Параметр Parameter |
Значение Meaning |
|---|---|
| Удаленная аденоматозная ткань, г Removed adenomatous tissue, g |
117,63±8,81 |
| Продолжительность операции, мин Duration of surgery, min |
110,63±6,08 |
| Кровопотеря, мл Estimated blood loss, ml |
155,63±8,60 |
| Гемоглобин, г/л Hemoglobin, g/l |
127,06±4,18 |
| Длительность наличия уретрального катетера, дни Duration of urethral catheter stay, days |
10,15±0,12 |
| Длительность наличия дренажа, ч Duration of drainage stay, hour |
20,23±0,66 |
| Койко-день Length of stay, days |
3,77±0,14 |
Средняя продолжительность наличия дренажа составила 20,23±0,66 ч. Пациенты выписывались из стационара с уретральным катетером, который удаляли на амбулаторном приеме на 10 сутки после операции без выполнения цистографии.
Одному пациенту выполнена симультанная цистолитотомия.
При патоморфологическом исследовании материала ни в одном случае не было выявлено рака предстательной железы.
У одного пациента через 2 часа после операции развилась гемотампонада мочевого пузыря. В связи с отсутствием эффекта от консервативной терапии выполнена лапароскопическая ревизия ложа удаленной аденомы. Источником кровотечения был кровеносный сосуд в капсуле ПЖ, который был успешно коагулирован. Данному пациенту была выполнена гемотрансфузия.
Конверсии к открытому оперативному вмешательству не было.
Средний показатель интраоперационной кровопотери составил 155,63±8,6 мл.
Медиана продолжительности операции составила 110,63±6,08 мин., длительности дренирования мочевого пузыря уретральным катетером – 10,15±0,12 дней, средний койко-день – 3,77±0,14.
Показатели выраженности болевого синдрома и необходимости применения ненаркотических анальгетиков в послеоперационном периоде представлены в таблице 4.
Таблица 4. Выраженность болевого синдрома и необходимость применения ненаркотических анальгетиков для его купирования в послеоперационном периоде
Table 4. The severity of pain and the need to use non-narcotic analgesics for its treatment in the postoperative period
| Параметр Parameter |
Значение Meaning |
||
|---|---|---|---|
| 1 сутки first day |
3 сутки third day |
10 сутки tenth day |
|
| ВАШ, балл Visual Analog Scale (VAS), score |
75,81±2,65 | 51,25±2,89 | 13,24±1,45 |
| Средняя дозировка кеторолака, мг Average dosage of ketorolac, mg |
56,25±7,48 | 37,50±3,87 | 18,33±3,11 |
При анкетировании пациентов на 1 сутки после оперативного вмешательства параметр ВАШ составил 75,81±2,65 баллов, что соответствует сильной боли. На 3 сутки после оперативного лечения средний показатель ВАШ снизился до 51,25±2,89 баллов (умеренная боль).
Болевой синдром успешно купировался применением кеторолака, что повлияло на прогрессивное снижение данного показателя, на 10 сутки после операции он составил 13,24±1,45 баллов. Потребность в обезболивании с течением времени уменьшалась. Так на 1 сутки и 3 сутки после оперативного лечения средняя дозировка кеторолака составляла 56,25±7,48 мг и 37,5±3,87 мг, соответственно, а на 10 сутки – уже 18,33±3,11 мг.
Результаты контрольного обследования пациентов через 1, 3 и 6 месяцев после операции отражены в таблице 5.
Таблица 5. Данные контрольного обследования пациентов через 1, 3 и 6 месяцев после операции
Table 5. Control examination data of patients 1, 3 and 6 months after surgery
| Параметр Parameter |
Значение Meaning |
|||
|---|---|---|---|---|
| До операции Before surgery |
1 месяц 1 month |
3 месяца 3 months |
10 месяцев 10 months |
|
| Остаточная моча, мл Post-void residual, ml |
103,36±9,84 | 43,21±5,70 | 25,19±2,37* | 24,18±3,14* |
| Qmax, мл/с Qmax, ml/sec |
9,31±0,49 | 20,25±0,80 | 24,69±1,84* | 27,17±2,16* |
| ПСА общ, нг/мл PSA com, ng/ml |
3,14±0,70 | - | 1,01±0,15 | 1,15±0,14 |
| IPSS, балл IPSS, score |
20,19±2,72 | 11,15±0,44 | 9,94±0,74* | 7,29±0,67* |
| QoL, балл QoL, score |
4,0±0,31 | 2,0±0,30 | 1,69±0,22* | 1,64±0,21* |
| Количество мочеиспусканий за сутки The number of urinations per day |
12,06±0,57 | — | 9,13±0,37* | 8,14±0,62* |
| Объем микции, мл Excreted urine volume, ml |
108,21±10,25 | — | 214,69±8,30* | 235,36±8,34* |
| Интервал между микциями, мин. Interval between urinations, min. |
65,31±4,29 | — | 111,88±5,38* | 122,50±6,56* |
Примечание: * p <0,05 при сравнении с исходным показателем
Note: * p<0.05 when compared to baseline
Самостоятельное мочеиспускание у пациентов восстанавливалось сразу после удаления уретрального катетера. Все пациенты отмечали хороший напор струи мочи, достаточный объем микции, отсутствие необходимости натуживания при мочеиспускании. Случаев острой задержки мочеиспускания после удаления уретрального катетера не было. Инконтиненции также не отмечалось.
Пациенты в течение 1 месяца получали терапию альфа-адреноблокаторами и М-холинолитиками (тамсулозин 0,4 мг 1 раз в сутки, солифенацин 5 мг 1 раз в сутки) и симптоматическое лечение (НПВС) при болезненном мочеиспускании. К концу первого месяца после операции потребности в НПВС у пациентов не было.
Через 1 и 3 месяца после операции у всех пациентов были зафиксированы удовлетворительные показатели максимальной скорости потока мочи и малый объем остаточной мочи. Их средние показатели к 1 месяцу составили 20,25±0,8 мл/сек и 43,21±5,7 мл соответственно, а к 3 месяцу – 24,69±1,84 мл/сек и 25,19±2,37 мл соответственно. Через 6 месяцев после операции отмечено дальнейшее улучшение данных показателей: Qmax – 27,17±2,16 мл/сек (выше исходного показателя в 2,91 раза), объем остаточной мочи – 24,18±3,14 мл (на 76,61% меньше исходного значения).
Средние баллы по опросникам IPSS и QoL снизились к третьему месяцу после оперативного вмешательства и составили 9,94±0,74 и 1,69±0,22, соответственно. Аналогичная тенденция к снижению данных параметров зафиксирована к 6 месяцу после операции: суммарный балл IPSS – 7,29±0,67, QoL – 1,64±0,21, что ниже исходных значений в 2,76 и 2,44 раз соответственно.
При заполнении пациентами дневников мочеиспусканий через 6 месяцев после лечения также отмечены положительные результаты, среднее количество мочеиспусканий за сутки и интервалы между ними снизились и составили 8,14±0,62 и 122,50±6,56 мин., соответственно, а средний объем микции увеличился в 2,17 раза и достиг 235,36±8,34 мл. Таким образом, данные послеоперационного обследования пациентов убедительно свидетельствуют об эффективности ЛТВАЭ в отношении коррекции обструктивной и ирритативной симптоматики, повышения качества жизни пациентов, что позволяет рассматривать данный метод в качестве рекомендованного при аденомах простаты крупных и гигантских размеров.
ОБСУЖДЕНИЕ
Опираясь на данные современной литературы, можно сказать, что открытая аденомэктомия остается традиционным методом хирургического лечения доброкачественной гиперплазии простаты крупных и гигантских размеров. Лапароскопическая и экстраперитонеоскопическая аденомэктомия также являются распространенными, однако в большинстве исследований применяются как альтернатива открытым вмешательствам при аденоме крупных размеров [8].
Р.Г. Биктимиров с соавт. в 2017 г. опубликовали результаты применения экстраперитонеоскопической аденомэктомии при объемах простаты от 80 до 300 см3. Авторами сделан вывод, что данная методика является эффективной, относительно безопасной и может стать альтернативой открытому оперативному вмешательству [10].
С.В. Котов и соавт. сравнили функциональные результаты позадилонной аденомэктомии с лапароскопической вне- и чресбрюшинной аденомэктомией. Авторами получены сопоставимо хорошие результаты по коррекции проявлений инфравезикальной обструкции, но в группе пациентов, которых оперировали с использованием лапароскопического доступа отмечен больший объем кровопотери и срок дренирования мочевого пузыря уретральным катетером [11].
Трансуретральная хирургия при огромных размерах простаты в экспертных центрах и при соответствующем опыте хирурга возможна, но в случае объема простаты более 150 см3 время оперативного вмешательства возрастает, что повышает частоту послеоперационных осложнений. Так, в исследовании Д.В. Еникеева и соавт. средняя продолжительность трансуретральной энуклеации и морцелляции гигантской аденомы простаты составила 120,9±35,0 мин. и 65.3±13.2 мин. соответственно [12].
В доступных источниках литературы данных по трансвезикальной аденомэктомии, выполненной лапароскопическим доступом нами найдено не было, что и послужило причиной проведения настоящего исследования.
В отличие от открытой хирургии, при лапароскопическом доступе обеспечивается хорошая визуализация операционного поля. Возможность точного визуального контроля при рассечении слизистой в области шейки мочевого пузыря и энуклеации аденомы в области наружного сфинктера уретры позволяет снизить риски недержания мочи в послеоперационном периоде. Диссекция тканей и энуклеация аденоматозных узлов всегда сопровождается в той или иной степени выраженным кровотечением, видеоэндоскопическая техника позволяет панорамно контролировать гемостаз по ходу операции, коагулировать кровеносные сосуды капсулы, а наличие карбоксиперитонеума способствует дополнительному гемостазу.
Известно, что частой сочетанной патологией при инфравезикальной обструкции являются паховые грыжи, камни и дивертикулы мочевого пузыря, лапароскопический доступ в данных случаях позволяет выполнять симультанные операции [13].
При трансуретральной хирургии аденомы крупных размеров одной из причин длительной дизурии в послеоперационном периоде, а также обструктивных осложнений, является инструментальное воздействие на мочеиспускательный канал. Применение лапароскопического трансвезикального доступа устраняет данный фактор, при этом имеется возможность сохранить и сформировать простатический отдел уретры. Кроме того, выгодным отличием от экстраперитонеоскопических методов при лапароскопическом доступе является возможность сохранения анатомической целостности Ретциева пространства.
Лапароскопическая трансвезикальная аденомэктомия, по данным нашего исследования, помимо наличия технических преимуществ, показывает удовлетворительные функциональные результаты. Через 6 месяцев после операции получены статистически достоверно лучшие показатели максимальной скорости потока мочи, снижение объема остаточной мочи, баллов опросников IPSS, QoL, объемов микции, их количества и интервалов между ними по сравнению с предоперационными значениями. В одном случае потребовалось повторное вмешательство с целью остановки кровотечения из капсулы простаты. Других осложнений за период наблюдения пациентов в стационаре и амбулаторно не отмечалось. Однако для повышения достоверности данных, дальнейшей задачей будет проведение сравнительного анализа с другими возможными методами оперативного лечения данной патологии.
ВЫВОДЫ
Лапароскопическая трансвезикальная аденомэктомия представляется перспективным методом оперативного лечения пациентов с ДГПЖ объемом более 150 см3, главным образом ввиду эффективной коррекции проявлений инфравезикальной обструкции, низкой частоты геморрагических, обструктивных осложнений и инконтиненции, уменьшения послеоперационного койко-дня, а также повышения качества жизни пациентов в послеоперационном периоде.
ЛИТЕРАТУРА
1. Аляев Ю.Г., Глыбочко П.В., Пушкарь Д.Ю. Урология. Российские клинические рекомендации. М.: Медфорум, 2017;544 с. [Alyaev Yu.G., Glybochko P.V., Pushkar D.Yu. Urology. Russian guidelines. Moscow: Medforum publishing house, 2017:544 p. (In Russian)].
2. Мартов А.Г., Ергаков Д.В., Турин Д.Е., Андронов А.С. Биполярная и лазерная эндоскопическая энуклеация доброкачественной гиперплазии предстательной железы больших размеров. Урология 2020(1):59–63. [Martov A.G., Ergakov D.V., Turin D.E., Andronov A.S. Bipolar and laser endoscopic enucleation of benign prostatic hyperplasia of large size. Urologiya = Urology 2020(1):59–63. (In Russian)]. https://dx.doi.org/10.18565/urology.2020.1.59-63.
3. Клинические рекомендации Европейской ассоциации урологов, 2019. Москва, 2019; 427 с. [Guidelines of European Association of Urology, 2019. Moscow, 2019; 427 p. (In Russian)].
4. Lin Y, Wu X, Xu A, Ren R, Zhou X, Wen Y, et al. Transurethral enucleation of the prostate versus transvesical open prostatectomy for large benign prostatic hyperplasia: a systematic review and meta-analysis of randomized controlled trials. World J Urol 2016;34(9):1207-19. https://doi.org/10.1007/s00345-015-1735-9.
5. Lucca I, Shariat SF, Hofbauer SL, Klatte T. Outcomes of minimally invasive simple prostatectomy for benign prostatic hyperplasia: a s ystematic review and meta-analysis. World J Urol 2015;33(4):563-70. https://doi.org/10.1007/s00345-014-1324-3.
6. Биктимиров Р.Г., Мартов А.Г., Биктимиров Т.Р., Марапов Д.И., Капутовский А. А. Сравнительное исследование экстраперитонеоскопической аденомэктомии и монополярной трансуретральной резекции в хирургическом лечении доброкачественной гиперплазии предстательной железы объемом 100–180 см3. Урология 2018(3):88-91. [Biktimirov R.G., Martov A.G., Biktimirov T.R., Marapov D.I., Kaputovsky A. A. Comparative study of extraperitoneoscopic adenomectomy and monopolar transurethral resection in the surgical treatment of benign prostatic hyperplasia with a volume of 100–180 cm3. Urologiya = Urology 2018(3):88-91. (In Russian)]. https://dx.doi.org/10.18565/ urology.2018.2.88-91.
7. Xie JB, Tan YA, Wang FL, Xuan Q, Sun YW, Xiao J, et al. Extraperitoneal laparoscopic adenomectomy (Madigan) versus bipolar transurethral resection of the prostate for benign prostatic hyperplasia greater than 80 ml: complications and functional outcomes after 3-year follow-up. J Endourol 2014;28(3):353-9. https://doi.org/10.1089/ end.2013.0374.
8. Ojewola RW, Tijani KH, Fatuga AL, Onyeze CI, Okeke CJ. Management of a giant prostatic enlargement: case report and review of the literature. Niger Postgrad Med J 2020;27(3):242-7. https://doi.org/10.4103/ npmj.npmj_69_20.
9. Zeng QS, Zhao YB, Wang BQ, Ying M, Hu WL. Minimally invasive simple prostatectomy for a case of giant benign prostatic hyperplasia. Asian J Androl 2017;19(6):717-8. https://doi.org/10.4103/1008-682X.185851.
10. Биктимиров Р.Г., Мартов А.Г., Биктимиров Т.Р., Капутовский А.А. Роль экстраперитонеоскопической аденомэктомии в оперативном лечении доброкачественной гиперплазии предстательной железы объемом более 80 см3. Урология 2017(6):76-81. [Biktimirov R.G., Martov A.G., Biktimirov T.R., Kaputovsky A.A. The role of extraperitoneoscopic adenomectomy in the surgical treatment of benign prostatic hyperplasia with a volume of more than 80 cm3. Urologiya = Urology 2017(6):76-81. (In Russian)].
11. Котов С.В., Мамаев И.Э., Юсуфов А.Г., Гуспанов Р.И., Перов Р.А., Беломытцев С.В. и др. Лапароскопический доступ при позадилонной аденомэктомии в сравнении с традиционным – малый опыт на фоне большого. Экспериментальная и клиническая урология 2018(1):92-98. [Kotov S.V., Mamaev I.E., Yusufov A.G., Guspanov R.I., Perov R.A., Belomyttsev S.V., et al. Laparoscopic access during retropubic adenomectomy in comparison with the traditional one is a small experience against the background of a large one. Experimental’naya i clinicheskaya urologiya = Experimental and Clinical Urology 2018(1):92-98. (In Russian)]. https://10.29188/2222-8543-2018-9-1-92-98.
12. Еникеев Д.В., Глыбочко П.В., Аляев Ю.Г., Рапопорт Л.М., Еникеев М.Э., Цариченко Д.Г. и др. Гольмиевая лазерная энуклеация (HOLEP) при гиперплазии простаты маленьких, больших и гигантских размеров. Практические рекомендации. Опыт более 450 операций. Урология 2016(4):63-69. [Enikeev D.V., Glybochko P.V., Alyaev Yu.G., Rapoport L.M., Enikeev M.E., Tsarichenko D.G., et al. Holmium laser enucleation (HOLEP) for prostate hyperplasia of small, large and giant sizes. Practical recommendations. Experience of more than 450 operations. Urologiya = Urology 2016(4):63-69. (In Russian)].
13. Wu YH, Juan YS, Shen JT, Wang HS, Jhan JH, Lee YC, et al. Lower urinary tract symptoms – benign prostatic hyperplasia may increase the risk of subsequent inguinal hernia in a Taiwanese population: a nationwide population-based cohort study. PLoS One 2020;15(6):e0234329. https://doi.org/10.1371/journal.pone.0234329.







