ВВЕДЕНИЕ
На сегодняшний день остается актуальной проблема наличия остаточной мочи (ОМ) после мочеиспускания у детей. Остаточная моча (PVR, Post Voiding Resedual) – это количество мочи, оставшееся в мочевом пузыре после его произвольного опорожнения [1]. С этим связаны следующие состояния, требующие участия специалиста: инфекция мочевыводящих путей, мочекаменная болезнь, расстройства мочеиспускания. Этот симптом участвует в оценке эффективности лечения дисфункций мочевого пузыря [2, 3]. Сложна сама диагностика, связанные с ней осложнения и варианты лечения. Ребенок не всегда может сказать, что чувствует неполное опорожнение мочевого пузыря (МП), а при некоторых вариантах сенсорных нарушений не чувствует остатка мочи при его наличии. Дети более подвержены беспокойству и тревожности, что делает невозможным акт мочеиспускания вне дома, тем более, если речь идет о медицинском учреждении. В детской практике на сегодняшний день нет единого понятия о «норме» количества ОМ. Одни исследователи утверждают, что для девочек 6-13 лет этот объем составляет 8,6 мл (95% ДИ 4,8-12,4 мл) [4]. Другие, что наличие 5-20 мл мочи при неоднократном мочеиспускании является ОМ [5]. Специалисты ультразвуковой диагностики считают, что ОМ составляет не более 10% от первоначального объема мочевого пузыря [6]. Есть работы, где приводится максимальная цифра «возможной нормы» ОМ – 10 мл [7].
Для определения количества остаточной мочи требуется специальное оборудование (аппарат для ультразвукового исследования, рентгенологическая установка, катетеры), медицинский персонал, время для подготовки (так как нужно наполнить МП) и, иногда, инвазивные вмешательства (при постановке мочевого катетера). Часто возможно переполнение МП, что сказывается на результатах исследования, а также «другая крайность» – малое наполнение, так как ребенок хочет быстрее покинуть кабинет и говорит, что готов к мочеиспусканию при отсутствии позыва.
ОМ у детей встречается при дисфункциях мочеиспускания [5, 8, 9], в том числе при пузырно-мочеточниковом рефлюксе [10, 11]. Возникает необходимость назначения препаратов из группы м-холинолитиков, что, при отсутствии достоверных данных об ОМ, приводит к острой ее задержке.
На сегодняшний день известны следующие методы определения ОМ:
- метод разведения, связанный с катетеризацией МП [7];
- ультразвуковое исследование объема МП до и после мочеиспускания [12, 13];
- рентгенологический метод (проведение микционной цистоуретрографии) [14,15];
- катетеризация МП после мочеиспускания [16].
Каждый из методов имеет свои особенности проведения и недостатки. Но есть альтернатива: оригинальное устройство с измерительным процессором – домашний урофлоуметр – СИГМА для проведения урофлоуметрии (УФМ) в домашних условиях. Прибор сочетает в себе функции высокоточного измерителя и автономного вычислителя. Сначала он измеряет и фиксирует показатели мочеиспускания, такие как объем, скорость, показатели ускорения и другие; а потом на их основе вычисляет случаи неполного опорожнения МП.
Мы попытались дать объективную оценку каждому из методов определения остаточной мочи и определить приоритетные из них для верификации.
МАТЕРИАЛЫ И МЕТОДЫ
Под нашим наблюдением за период с июня 2022 по сентябрь 2023 находилось 125 детей. При проведении домашней УФМ у 42 из них выявлена остаточная моча: 26 мальчиков и 16 девочек в возрасте от 3 до 18 лет.
Критерии включения: дети с наличием от 1 и более эпизодов ОМ в серийном измерении, проведенном в течение 2 суток.
Критерии исключения: дети с острыми воспалительными состояниями мочевых путей; дети, получающие лечение по поводу нарушения мочеиспускания.
Оценку клинической симптоматики проводили по результатам опроса пациентов и их родителей, а также по изучению медицинской документации.
Домашнюю УФМ выполняли с помощью урофлоуметра УФМ «СИГМА», вариант F (регистрационное удостоверение РЗН № 2020/11522 от 5.08.2020).
Обследование проводили в домашних условиях в течение полных 2 суток, за исключением потери мочи при опорожнении прямой кишки. УФМ «СИГМА» оснащен двумя датчиками, а также уникальной встроенной программой для измерения и обработки получаемых данных. Аппарат самостоятельно принимал решение о сохранении записи, поэтому не требовал участия медицинского работника. На рисунке 1 приведены результаты домашней урофлоуметрии.
УФМ «СИГМА» может работать как в лаборатории уродинамики, так и автономно круглосуточно, поэтому у нас появилась возможность определять все случаи формирования ОМ, как днем, так и ночью. Ультразвуковое исследование МП выполняли на ультразвуковом сканере Mindray по стандартной методике [6]. Микционная цистография выполнялась на рентгенологической установке Shimadzu rad speed pro. Для проведения использовали общепринятый метод, используемый у детей для выявления пузырно-мочеточникового рефлюкса [17]. По окончании мочеиспускания выполняли снимок для фиксации ОМ.
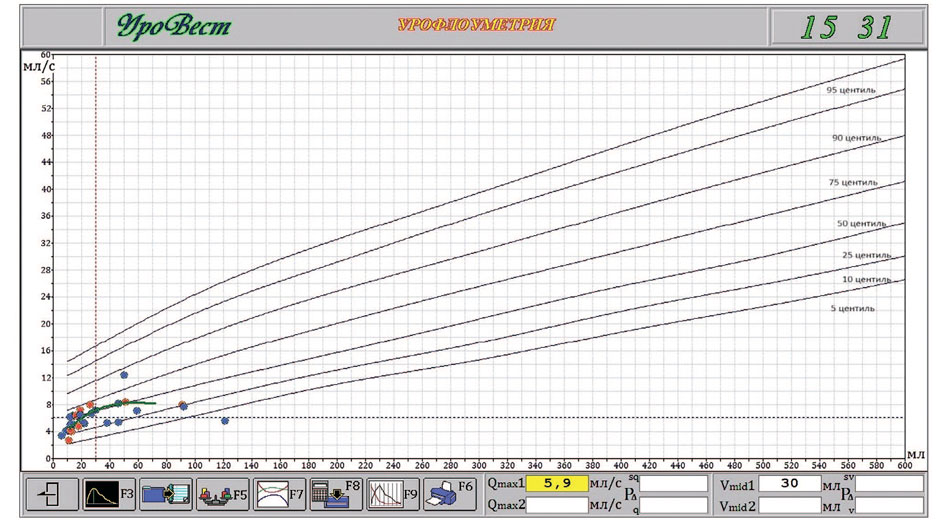
Рис. 1. Результаты домашней урофлоуметрии у пациента Александра Д, 7 лет с несколькими эпизодами остаточной мочи
Fig. 1. The results of home uroflowmetry in patient Alexander D, 7 years old with several episodes of postvoiding residual
Примечание: Синими точками обозначены случаи мочеиспусканий без остаточной мочи или с остаточной мочой до 10%. Красными точками обозначены случаи неполного опорожнения мочевого пузыря с остаточной мочой 10% и более. Зеленая линия обозначает зависимость мочеиспускания (объем-поток), размещенный на полях Ливерпульской номограммы. Пунктиром обозначено среднее значение по объему и объемной скорости. На диаграмме цифрами обозначены: 5,9 – среднее значение максимального потока; 30 – среднеэффективный объем мочевого пузыря
Note: Blue dots indicate voiding without residual urine or with residual urine up to 10%. Red dots indicate incomplete bladder emptying with residual urine of 10% or more. The green line indicates the voiding relationship (volume-flow) located in the margins of the Liverpool nomogram. The dotted line indicates the average value for volume and volumetric flow rate. The following numbers are indicated on the diagram: 5.9 – average value of maximum flow; 30 – average effective bladder volume
РЕЗУЛЬТАТЫ
При проведении серии записей в течение двух суток в группе из 125 пациентов в 42 случаях была выявлена остаточная моча. Мы отметили тенденцию снижения частоты данного симптома с возрастом. По возрастным группам дети распределились следующим образом: 3-7 лет – 27 детей (14 мальчиков и 13 девочек); 8-11 лет – 7 (мальчики); 12-14 лет: – 4 (2 мальчика и 2 девочки); 15-18 лет – 4 детей (3 мальчика и 1 девочка). Преобладала возрастная группа от 3 до 7 лет, что связано с созреванием нервных центров управления мочеиспусканием и снижением частоты симптома с возрастом.
По числу мочеиспусканий с ОМ за сутки: однократно – у 17 пациентов; 2 два раза – у 8; три раза – у 6; от 4 до 35 раз – у 11 пациентов. Часы выявления симптома: в рабочее время с 10 до 18 часов – у 4; утром до 10 утра – у 3 и вечером, после 18 часов – у 11. Из приведенных цифр становится понятным крайне сложное выявление ОМ при проведении ультрасонографии, в связи с ограничением работы кабинета исследований.
Среднеэффективный объем (СЭО) мочеиспусканий за мониторинг в сравнении с возрастной нормой был снижен у 34 детей (20 мальчиков и 14 девочек), находился в пределах возрастной нормы – у 3 мальчиков и увеличен – у 5 детей (3 мальчиков и 2 девочек). Таким образом, ОМ при снижении объема МП встречалась почти в 7 раз чаще, чем при его увеличении, что меняет представление о природе ОМ.
При сравнении результатов выявления ОМ методом урофлоуметрии и ультразвукового исследования у детей, совпадение по времени (± 1 час) мы не выявили ни в одном случае. Совпадение по объему (±15 мл) отмечено у 7 пациентов. ОМ на ультрасонографии однократно зафиксирована у 0,769±0,122 (М±м) пациентов; по урофлоуметрии – у 4,15±1,018 раз (М±м), т.е. практически в 5 раз чаще. При статистическом сравнении этих двух методов использовали анализ произвольных таблиц сопряженности с использованием критерия хиквадрат (табл. 1).
При расчетах определили низкую достоверность метода ультразвуковой диагностики при выявлении ОМ. Наличие данного признака по данным УЗИ только в одном из 10 случаев будет совпадать с данными урофлоуметрии, каждый 9 результат из 10 – ошибочен.
Результативность рентгенологического (микционной цистографии) метода определения ОМ представлена в таблице 2. При выполнении расчетов оказалось, что уровень значимости рентгенологического метода высокий. В 95 % случаев можно выявить ОМ. При этом с большой степенью вероятности мы выявим данный признак на урофлоуметрии. Недостатки данного метода – лучевая нагрузка на пациента и инвазия (катетеризации мочевого пузыря). Но практически такие же результаты мы получили при использовании УФМ «СИГМА».
Таблица 1. Сравнение методов определения остаточной мочи с помощью урофлоуметрии и ультразвукового исследования
Table 1. Comparison of methods for determining residual urine using uroflowmetry and ultrasound
|
Параметр Parameter |
Параметр / Parameter |
Всего Total |
|
|---|---|---|---|
| Остаточная моча после мочеиспускания присутствует при УЗИ Postvoiding residual is present at ultrasound examination |
Остаточная моча после мочеиспускания отсутствует при УЗИ Postvoiding residual is absent at ultrasound examination |
||
| Остаточная моча после мочеиспускания присутствует на урофлоумониторинге, n Postvoiding residual is present at home uroflowmetry, n |
10 | 3 | 13 |
| Остаточная моча после мочеиспускания отсутствует на урофлоумониторинге, n Postvoiding residual is absent at home uroflowmetry, n |
9 | 3 | 12 |
| Всего, n Total, n |
19 | 6 | 25 |
Примечание: Число степеней свободы=1, значение критерия x2=0,013, уровень значимости p=0,911. Связь между факторным и результативным признаком статистически не значима (р>0,05)
Note: Degrees of freedom = 1, x2 criterion value = 0.013, significance level p=0.911. The relationship between the factor and the outcome feature is not statistically significant (p>0.05)
Таблица 2. Сравнение методов определения остаточной мочи с помощью урофлоуметрии и микционной цистографии
Table 2. Comparison of methods for determining postvoiding residual using uroflowmetry and micturing cystography
|
Параметр Parameter |
Параметр / Parameter | Всего Total | |
|---|---|---|---|
| Остаточная моча после мочеиспускания присутствует на микционной цистографии Postvoiding residual is present at micturing cystography |
Остаточная моча после мочеиспускания отсутствует на микционной цистографии Postvoiding residual is absent at micturing cystography |
||
| Остаточная моча после мочеиспускания присутствует на урофлоумониторинге, n Postvoiding residual is present at home uroflowmetry, n | 8 | 10 | 18 |
| Остаточная моча после мочеиспускания отсутствует на урофлоумониторинге, n Postvoiding residual is absent at home uroflowmetry, n | 4 | 20 | 24 |
| Всего, n Total, n | 12 | 30 | 42 |
Примечание: Число степеней свободы=1, значение критерия x2 =3,889, уровень значимости p=0,049. Связь между факторным и результативным признаком статистически не значима (р>0,05)
Note: Degrees of freedom = 1, x2 criterion value = 3.889, significance level p=0.049. The relationship between the factor and the outcome feature is not statistically significant (p>0.05)
ОБСУЖДЕНИЕ
Неполное опорожнение МП выявляется при гипоактивном МП, детрузорно-сфинктерной диссинергии, различных вариантах инфравезикальной обструкции и остром цистите [9, 18]. Считается, что ОМ возникает вследствие снижения сократительной способности детрузора, инфравезикальной обструкции и т.п. Этот подход к объяснению причин формирования ОМ обусловлен в основном механистическими представлениями об уродинамике нижних мочевых путей. Появление и публикация нейрофизиологической модели патогенеза (НФМ) расстройств мочеиспускания в 2010 году заставляет усомниться в правильности механистического подхода, поскольку условием формирования ОМ является не сама инфравезикальная обструкция (ИВО), а нарушение микционных рефлексов, которое может возникать по целому ряду причин [19, 20]. Согласно нейрорегуляторной теории, обструктивность мочеиспускания зависит от состояния мышц тазового дна и управления этим компонентом структурами поясничного утолщения спинного мозга. В тех же случаях, когда управление полностью оказывается потерянным, например вследствие доминирующего анатомического компонента, то условия формирования остаточной мочи по-прежнему остаются в поле рефлексов. Именно по этой причине нередко наблюдаются случаи, когда при наличии значительного увеличения объема мочевого пузыря или ИВО пациент опорожняет мочевой пузырь без остатка.
ОМ имеет самостоятельное клиническое значение, поскольку этот симптом нередко сопровождает инфекционные заболевания нижних мочевых путей, создаются условия для развития мочекаменной болезни и т.д. Поэтому определение ОМ имеет значение не только как факт настоящего состояния, но и для прогноза течения заболевания.
Методика определения случаев неполного опорожнения мочевого пузыря с помощью урофлоуметрии при всей своей парадоксальности поставленной задачи, тем не менее, имеет существенное значение. В разработанном УФМ «СИГМА» реализована оригинальная высокоточная 2-датчиковая измерительная система, обеспечивающая полное подавление помехи, а также абсолютно уникальное встроенное в автономный измеритель потока програмно-математическое обеспечение [21, 22].
В результате устройство позволяет не только измерять общепринятые показатели мочеиспускания, но также с очень высокой степенью достоверности определять случаи неполного опорожнения. Особенность этого аппаратно-программного комплекса состоит в том, что уже на этапе первичной обработки данных (непосредственно в месте проведения измерения) существенно и качественно улучшаются значения точности измерения самих урофлоуграмм и объемов остаточной мочи при неполном опорожнении.
Исходя из полученных данных и сравнения разных методик обнаружения ОМ, можно сделать вывод о появлении принципиально нового инструмента оценки функционального состояния нижних мочевых путей, который с вероятностью 0,95 позволяет решить достаточно сложную клиническую задачу. Но при этом возникает вполне резонный вопрос, насколько вообще можно доверять измерительным методам определения ОМ, например, ультразвуковому. Почему нет полного, «зеркального» совпадения результатов УЗИ и урофлоуметрии? Решение этой дилеммы заключается в том, что УФМ «Сигма» изначально имеет два режима работы, а именно как стандартный стационарный измеритель в условиях лаборатории уродинамики, а также в режиме автономного измерителя, когда вообще не требуется участие медперсонала. Поэтому измеритель обеспечивает определение ОМ при наличии таковой в любые часы суток, а ультразвуковая методика оказывается доступной всего лишь на период 6 часов, при этом строго в светлое время суток. Кроме того, как показывает опыт эксплуатации УФМ «Сигма», ОМ может формироваться в определенном интервале времени, например, в темное время суток. Несовпадение времени нельзя исключить из причин несоответствия. Кроме того, в те часы, когда выполняется УЗИ, вероятно, имеет значение степень заполнения МП, и при переполнении МП перед проведением УЗИ вполне вероятно появление ОМ даже у тех пациентов, у которых в нормальных условиях ОМ не формируется. Все эти методические сложности представляют порой непреодолимое препятствие для ультразвуковой техники при постановке задачи достоверного выявления ОМ в условиях обычной амбулаторной практики. Также имеет значение и еще один компонент. В тех случаях, когда ОМ присутствует непостоянно, например, в 10-20% от всех случаев опорожнения, то и вероятность выявления этого симптома падает. Поэтому с помощью ультразвуковой методики вполне вероятны как ложноположительные, так и ложноотрицательные результаты. В этом плане УФМ метод имеет приоритетное значение, поскольку позволяет избежать ошибочности верификации ОМ.
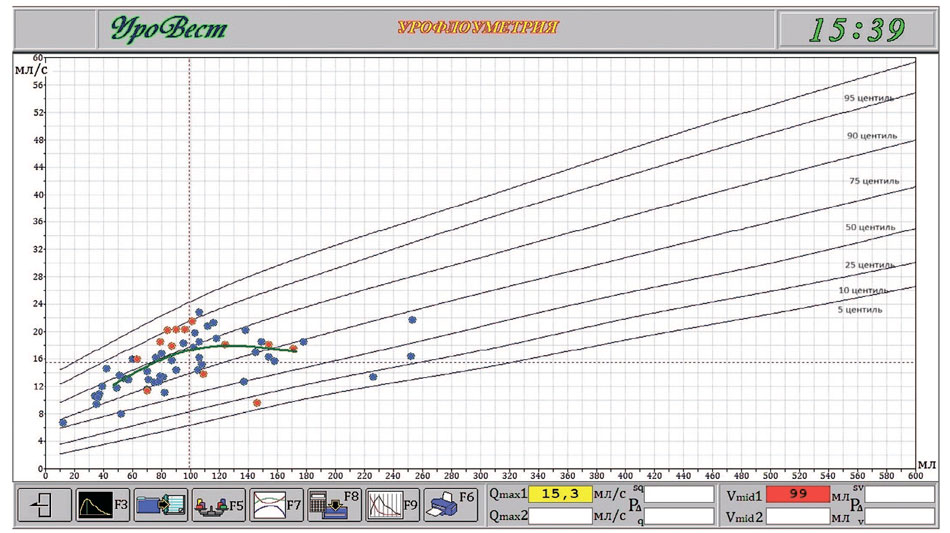
Рис. 2. Результаты домашней урофлоуметрии у пациента Т., 14 лет до лечения
Fig. 2. Results of home uroflowmetry in patient T., 14 years before treatment
Примечание: Синими точками обозначены случаи мочеиспусканий без остаточной мочи или с остаточной мочой до 10%. Красными точками обозначены случаи неполного опорожнения мочевого пузыря с остаточной мочой 10% и более. Зеленая линия обозначает зависимость мочеиспускания (объем-поток), размещенный на полях Ливерпульской номограммы. Пунктиром обозначено среднее значение по объему и объемной скорости. На диаграмме цифрами обозначены: 15,3 – среднее значение максимального потока; 99 – среднеэффективный объем мочевого пузыря
Note: Blue dots indicate voiding without residual urine or with residual urine up to 10%. Red dots indicate incomplete bladder emptying with residual urine of 10% or more. The green line indicates the voiding relationship (volume-flow) located in the margins of the Liverpool nomogram. The dotted line indicates the average value for volume and volumetric flow rate. The following numbers are indicated on the diagram: 15,3 – average value of maximum flow; 99 – average effective bladder volume
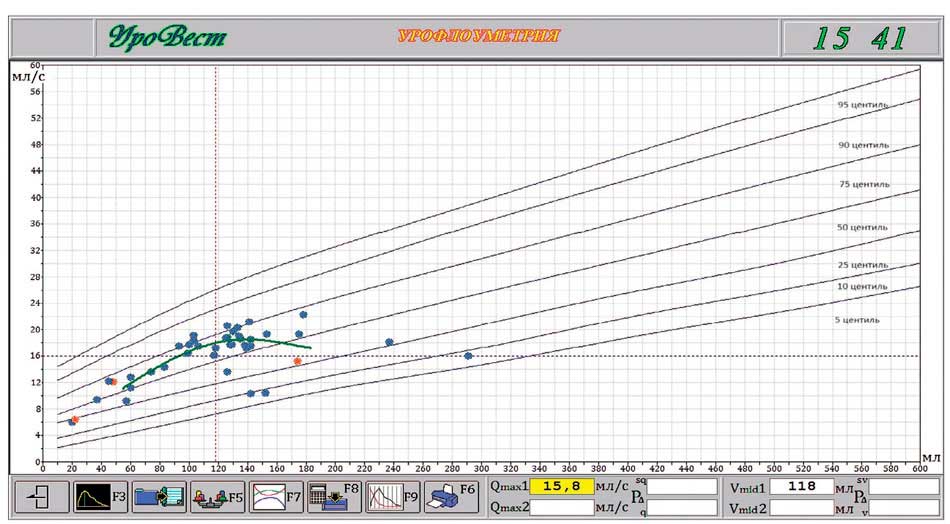
Рис. 3. Результаты домашней урофлоуметрии у пациента Т., 14 лет через 3 месяца лечения
Fig. 3. Results of home uroflowmetry in a patient T., 14 years old after 3 months of treatment
Примечание: Синими точками обозначены случаи мочеиспусканий без остаточной мочи или с остаточной1 мочой до 10%. Красными точками обозначены случаи неполного опорожнения мочевого пузыря с остаточной мочой 10% и более. Зеленая линия обозначает зависимость мочеиспускания (объем-поток), размещенный на полях Ливерпульской номограммы. Пунктиром обозначено среднее значение по объему и объемной скорости. На диаграмме цифрами обозначены: 15,8 – среднее значение максимального потока; 118 – среднеэффективный объем мочевого пузыря
Note: Blue dots indicate voiding without residual urine or with residual urine up to 10%. Red dots indicate incomplete bladder emptying with residual urine of 10% or more. The green line indicates the voiding relationship (volume-flow) located in the margins of the Liverpool nomogram. The dotted line indicates the average value for volume and volumetric flow rate. The following numbers are indicated on the diagram: 118 – average value of maximum flow; 30 – average effective bladder volume
Следует также отметить, что, насколько нам известно, ни один из известных приборов, выпускаемых сегодня или производившихся когда-либо ранее, не обладает таким свойством. УФМ позволяет увидеть динамику по остаточной моче до и после назначения лечения, или по его окончании (рис. 2, 3).
ЗАКЛЮЧЕНИЕ
По данным проведенного исследования становится понятным, что симптом остаточной мочи является частым признаком в детской урологической практике. Наиболее точным методом определения ОМ является домашняя урофлоуметрия, а следующим по точности методом – микционная цистография. Ультразвуковое исследование выявляет остаточную мочу менее достоверно. К преимуществам домашней урофлоуметрии у детей относятся: неинвазивность; не требует специальной подготовки и участия медперсонала; безопасно и не имеет осложнений; проводится в домашних (естественных) условиях; имеет более высокие результаты выявления ОМ; позволяет проводить сравнение исследований на фоне лечения. Также она дает возможность определения тактики ведения пациентов с хронической патологией, аномалиями развития органов мочеполовой системы, позволяет обследовать пациентов с любой формой дисфункции мочевого пузыря, проводить медикаментозное лечение (фармпробы, оценка эффективности лечения в динамике), а также может использоваться для оценки результатов оперативных вмешательств (операции на уретре, мочевом пузыре (гипоспадии, клапаны уретры, ПМР, неоцистопластики).
ЛИТЕРАТУРА
- Ballstaedt L, Woodbury B. Bladder Post Void Residual Volume. [Updated 2023 Apr 23]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2024 Jan. [Electronic resource] URL: https://www.ncbi.nlm.nih.gov/books/NBK539839/.
- Дворяковская Г.М., Борисова С.А., Дворяковский И.В., Скутина Л.Е., Зоркин С.Н. Ультразвуковая оценка эффективности лечения нейрогенной дисфункции мочевого пузыря у детей. Ультразвуковая и функциональная диагностика 2009;(6):42-52. [Dvoryakovskaya G.M., Borisova S.A., Dvoryakovskij I.V., Skutina L.E., Zorkin S.N. Ultrasound evaluation of the effectiveness of treatment of neurogenic bladder dysfunction in children. Ul'trazvukovaya i funkcional'naya diagnostika = Ultrasound and Functional Diagnostics 2009;(6):42-52. (In Russian)].
- Осипов И. Б., Сарычев С. А., Щедрина А. Ю., Лебедев Д.А., Осипов А.И., Соснин Е.В. Эффективность мочеиспускания у детей с миелодисплазией. Педиатр 2016;7(2):215-216. [Osipov I. B., Sarychev S. A., Shchedrina A. YU., Lebedev D.A., Osipov A.I., Sosnin E.V. The effectiveness of urination in children with myelodysplasia. Pediatr = Pediatrician 2016;7(2):215-216. (In Russian)].
- Meister MR, Zhou J, Chu H, Coyne-Beasley T, Gahagan S, Yvette La et al. Non-invasive bladder function measures in healthy, asymptomatic female children and adolescents: A systematic review and meta-analysis. J Pediatr Urol 2021;17(4):452-462. https://doi.org/10.1016/j.jpurol.2021.04.020.
- Fuentes M, Magalhães J, Barroso U Jr. Diagnosis and management of bladder dysfunction in neurologically normal children. Front Pediatr 2019;7:298. https://doi.org/10.3389/fped.2019.00298.
- Пыков М.И., Гуревич А.И., Кошечкина Н.А., Полещук Л.А., Швецова М.А. Детская ультразвуковая диагностика: Учебник. Том 2. Уронефрология. М.: ИД «Видар-М», 2014 г. 240 с. [Pykov M.I., Gurevich A.I., Koshechkina N.A., Poleshchuk L.A., SHvecova M.A. Pediatric ultrasound diagnostics: textbook. Vol. 2. Uronefrologiya. M.: ID «Vidar-M»,2014. 240 p. (In Russian)].
- Ота Шюк Функциональное исследование почек. 2-е издание русское. Прага: медицинское издательство «Авиценум», 1981 г. 344 с. [Ota SHyuk Functional examination of the kidneys.Praga: medicinskoe izdatel'stvo «Avicenum», 1981. 344 p. (In Russian)].
- Simões E Silva AC, Oliveira EA, Mak RH. Urinary tract infection in pediatrics: an overview. J Pediatr (Rio J) 2020;96(Suppl 1):65-79. https://doi.org/10.1016/j.jped.2019.10.006.
- Гусева Н.Б., Никитин С.С., Игнатьев Р.О., Божендаев Т.Л. Синдром неполного опорожнения мочевого пузыря у детей: спектр дифференциальной диагностики. Педиатрия. Журнал им. Г.Н. Сперанского 2019;98(5):19-26. [Guseva N.B., Nikitin S.S., Ignat'ev R.O., Bozhendaev T.L. Incomplete bladder emptying syndrome in children: a spectrum of differential diagnosis. Pediatriya. Zhurnal im. G.N. Speranskogo = Pediatrics Journal named after G.N. Speransky 2019;98(5):19-26 (In Russian)].
- Дерюгина Л. А. Пузырно-мочеточниковый рефлюкс и его пренатальное прогнозирование. Педиатрия. Журнал им. Г.Н. Сперанского 2018;97(5):14-19. [Deryugina L. A. Vesicoureteral reflux and its prenatal prognosis]. Pediatriya. Zhurnal im. G.N. Speranskogo = Pediatrics Journal named after G.N. Speransky 2018;97(5):14-19. (In Russian)].
- Плешкова Е. М., Зернова Н.И. Диагностический поиск пузырно-мочеточникового рефлюкса у детей. Смоленский медицинский альманах 2018;(4):28-30. [Pleshkova E. M., Zernova N.I. Diagnostic search for vesicoureteral reflux in children. Smolenskyj medicinskiy al'manah = Smolensk Medical Almanac 2018;(4):28-30. (In Russian)].
- Breebaart MB, Vercauteren MP, Hoffmann VL, Adriaensen HA. Urinary bladder scanning after day-case arthroscopy under spinal anaesthesia: comparison between lidocaine, ropivacaine, and levobupivacaine. Br J Anaesth 2003;90(3):309-313. https://doi.org/10.1093/bja/aeg078.
- Liu Y, Zhuang L, Ye W, Ping P, Wu M. One-stage dorsal inlay oral mucosa graft urethroplasty for anterior urethral stricture. BMC Urol 2014;14:35. https://doi.org/10.1186/1471-2490-14-35.
- Schaeffer AJ, Greenfield SP, Ivanova A, Cui G, Zerin JM, Chow JS et al. Reliability of grading of vesicoureteral reflux and other findings on voiding cystourethrography. J Pediatr Urol 2017;13(2):192-198. https://doi.org/10.1016/j.jpurol.2016.06.020.
- Хлебовец Н. И. Урологическая патология, выявляемая с помощью микционной цистографии у детей Актуальные проблемы медицины: материалы ежегодной итоговой научнопрактической конференции г. Гродно, 2017. С. 939-42. [Hlebovec N. I. Urological pathology detected by voiding cystourethrography children. Current issues of medicine: materials of the annual final scientific and practical conference in Grodno, 2017. P. 939-42. (In Russian)].
- Zhang YB, Cheng YN. A randomized controlled trial of neuromuscular electrical stimulation for chronic urinary retention following traumatic brain injury. Medicine Baltimore 2019;98(2):14106. https://doi.org/10.1097/md.0000000000014106.
- Джавад-Заде М.Д., Державин В.М., Вишневский Е.Л. Нейрогенные дисфункции мочевого пузыря. М.: изд-во «Медицина», 1989 г. 382 с. [Dzhavad-Zade M.D., Derzhavin V.M., Vishnevskij E.L. Neurogenic dysfunction of the bladder.M.: Medicina, 1989. 382 p. (In Russian)].
- Clothier JC, Wright AJ. Dysfunctional voiding: the importance of non-invasive urodynamics in diagnosis and treatment. Pediatr Nephrol 2018;33(3):381-394. https://doi.org/10.1007/s00467-017-3679-3.
- Данилов В.В., Остобунаев В.В., Борщенко С.А., Осинкин К.С. Нейрофизиологическая модель патогенеза и варианты лечения расстройств мочеиспускания. Тихоокеанский медицинский журнал 2016;(1):94-96. [Danilov V.V., Ostobunaev V.V., Borshchenko S.A., Osinkin K.S. Neurophysiological model of pathogenesis and treatment options for urinary disorders. Tihookeanskij medicinskij zhurnal = Pacific Medical Journal 2016;(1):94-96. (In Russian).
- Данилов В.В., Данилов В.В. Нейроурология. Том 1. Владивосток: изд-во «Клуб директоров», 2019 г. 280 с. [Danilov V.V., Danilov V.V. Neurology. Vol. 1. Vladivostok: «Klub direktorov», 2019. 280 p. (In Russian)].
- Данилов В.В., Борщенко С.А.,Вольных И.Ю. Патент РФ № 2 303 397 Способ Данилова диагностики расстройств мочеиспускания. [Электронный ресурс] URL:https://www.fips.ru/iiss/document.xhtml?faces-redirect=true&id=09bc38b3e648b0ac491ee36b3bcd97bc. [Danilov V.V., Borshchenko S.A., Volnykh I.Yu. Patent of the Russian Federation No. 2 303 397. Danilov's method for diagnosing urination disorders. [Electronic resource] URL: https://www.fips.ru/iiss/document.xhtml?facesredirect=true&id=09bc38b3e648b0ac491ee36b3bcd97bc (In Russian)].
- Данилов В.В., Данилов В.В., Данилов В.В. Патент РФ № 2 598 055. Способ регистрации потока мочи. [Электронный ресурс] URL: https://www.fips.ru/iiss/document.xhtml?facesredirect=true&id=4fc7f1c77ae03b6a1ed015348d7d294d. [Danilov V.V., Danilov V.V., Danilov V.V. Patent of the Russian Federation No. 2 598 055. Method for recording urine flow. [Electronic resource] URL: https://www.fips.ru/iiss/document.xhtml?facesredirect=true&id=4fc7f1c77ae03b6a1ed015348d7d294d. (In Russian)].
МНЕНИЕ РЕДАКЦИИ
Редакцией принято непростое решение о публикации данного материала в разделе «Экспериментальная урология», хотя к статье имеется большое количество вопросов.
Так, например, не указаны пути и методы расчета количества осточной мочи в домашних условиях – нет формул, принципов расчета, ссылок на соответствующие документы, статьи или методические указания. В статье не указано, проводилось ли определение остаточной мочи прибором и другими методами, например, УЗИ или катетеризацией, что позволило бы говорить достоверности измерений. Вызывает большие сомнения, что прибор эмпирически может определить ООМ точнее, чем другие методы. Если бы факт точного измерения был подтвержден, дальше можно было бы анализировать, какой метод позволяет более корректно оценивать факт наличия нарушений опорожнения мочевого пузыря у детей. В работе не указаны зафиксированные у детей объемы остаточной мочи при измерении прибором и их процент от опорожненного объема. Само по себе наличие остаточной мочи не является патологией. Этот вопрос изучен разными авторами на больших группах здоровых детей, и нормальные значения описаны (например Chang и соавт, 2013 https://doi.org/10.1002/nau.22342 – более 1000 детей).
Редакция надеется, что поиск новых методов диагностики и лечения урологических заболеваний продолжится, и данная работа – только шаг на этом пути.







