ВВЕДЕНИЕ
Стеноз лоханочно-мочеточникового сегмента (ЛМС), может быть обусловлен как функциональными, так и анатомическими нарушениями транспорта мочи из полостной системы почки в мочеточник. Данная патология диагностируется в детском возрасте, но нередко встречается и у пациентов старшей возрастной группы. Причинаой данного заболевания может быть фиброз стенки мочеточника, наличие добавочного перекрестного сосуда, полипы слизистой оболочки мочеточника, высокое отхождение мочеточника от лоханки [1, 2].
Хирургия гидронефроза за свою историю претерпела ряд изменений от пункции и аспирации гидронефроза, нефрэктомии до различных вариантов пиелопластики [3].
Эндопиелотомия, предложенная как метод коррекции стриктуры лоханочно-мочеточникового сегмента, несмотря на малую инвазивность, по данным литературы, имеет эффективность от 41 до 86%. При этом доступ к суженному участку может быть осуществлен как ретроградно, так и антеградно (перкутанно), а для пиелотомии могут быть использованы различные виды энергии [4].
После первого сообщения о пластике по поводу гидронефроза было предложено большое количество вариантов коррекции данного состояния. При этом все описанные варианты можно разделить на расчленяющие, лоскутные и редуцирующие. Наибольший интерес в связи с высоким показателем эффективности представляет метод предложенный Хайнсом и Андерсоном (операция Hynes-Anderson) [5]. С развитием и внедрением малоинвазивных технологий в медицинскую практику появилась возможность реализации принципов открытой хирургии с уменьшением оперативной травмы без потери эффективности. В 1993г W.W. Schuessler и соавт. сообщили о лапароскопической пиелопластике, с того времени количество вмешательств, выполненных подобным доступом, значительно возросло [6, 7]. В сравнении с открытой лапароскопическая пиелопластика имеет схожую эффективность при меньшей потребности в анальгетиках и сроках реабилитации, хотя при этом увеличивается время операции [8].
Как и при открытой пиелопластике, использование лапароскопического доступа не исключает возможных осложнений, включая ранние: мочевой затек, несостоятельность анастомоза, и отдаленные: рестеноз и облитерация просвета мочеточника, которые могут развиваться вследствии ишемии из-за избыточного натяжении тканей [9].
Для решения вопроса дефицита тканей при пластиках мочеточника предложены такие варианты, как буккальный лоскут, аппендикулярная или кишечная пластики, что чаще всего используется при лечении протяженных вторичных или рецидивных стриктур мочеточника [10-12].
В литературе встречаются редкие упоминания о положительном влиянии предстентирования на результаты пиелопластики за счет развития пассивной дилатации на фоне арефлексии мочеточника [8, 13].
Цель исследования: оценка результатов лапароскопической пиелопластики у пациентов без предстентирования и с предстентированием верхних мочевых путей.
МАТЕРИАЛЫ И МЕТОДЫ
В ходе исследования был проведен ретроспективный анализ лечения 73 пациентов со стриктурой лоханочно-мочеточникового сегмента, находившихся на лечении в Центре урологии МЦ «Медассист» г. Курск с 2018 по 2022 г.
При этом были определены следующие критерии включения в исследование:
- врожденные стриктуры лоханочно-мочеточникового сегмента, с одно- или двусторонним поражением;
- наличие данных динамической нефросцинтиграфии (ДНСГ) до и после хирургического лечения;
- удовлетворительная функция почки на стороне поражения по данным динамической нефросцинтиграфии (раздельная функция заинтересованной почки ≥15%) и мультиспиральной компьютерной томографии (МСКТ) с внутривенным контрастированием;
- нарушение экскреторной функции по типу обструкции при динамической нефросцинтитграфии;
- степень анестезиологического риска по классификации ASA (Американское общество анестезиологов) – 1 и 2 класс.
Критерии невключения пациентов в исследование:
- оперативные вмешательства на верхних мочевых путях и забрюшинном пространстве в анамнезе;
- опухоли верхних мочевых путей;
- наличие нефростомического дренажа на момент хирургического лечения.
С учетом данных критериев все пациенты были разделены на две группы: I (основная) – 17 пациентов, у которых на момент оперативного вмешательства верхние мочевые пути были дренированы мочеточниковым стентом (полиуретановый стент, 6Ch) на стороне поражения по поводу стойкого болевого синдрома или обструктивного пиелонефрита, II (контрольная группа) – 56 пациентов, которым ранее не выполнялось дренирование верхних мочевых путей.
Средние сроки предстентирования в группе I составили 12,92±1,82 суток. Средний возраст пациентов I группы – 46,38±11,09 л; II группы – 45,6±15,8 л.
Предоперационное обследование включало в себя общеклинические анализы, ультрасонографию верхних мочевых путей, МСКТ мочевыделительной системы с внутривенным контрастированием, ДНСГ.
Показания к операции были определены при наличии одного из следующих факторов или их сочетании: вторичные камни почки, болевой синдром, рецидивирующая инфекция верхних мочевых путей, снижение раздельной функции почки на стороне поражения менее 40% (но не менее 15%) по данным ДНСГ при наличии признаков обструкции при оценке временного параметра T1/2 более 20 минут.
Добавочные сосуды, как причина стриктуры, были диагностированы в I группе в 23,5%, а в 52,9% стриктура сочеталась с ипсилатеральным нефролитиазом; во II группе – 28,6% и 32,1% соответственно. По данным МСКТ с внутривенным контрастированием, на стороне поражения определялось сужение просвета лоханочно-мочеточникового сегмента с задержкой выделительной фазы исследования на данном уровне, а также дилатация полостной системы почки. С целью получения детальных изображений верхних мочевых путей на стороне поражения и определения протяженности зоны стриктуры выполнены отсроченные серии сканирования на 60, 90 и при необходимости 120 минутах исследования. По даннымДНСГ, у всех пациентов на стороне поражения зафиксирован «обструктивный» тип кривой, где T1/2 за время исследования не достигнуто.
Всем пациентам выполнена лапароскопическая расчленяющая пиелопластика по методике Хайнс-Андерсона. Положение троакаров: оптический троакар (12 мм) устанавливали на 4 см выше и на 4 см латеральнее пупочного кольца на стороне операции, в подреберье по среднеключичной линии устанавливали рабочий троакар 5 мм, также рабочий троакар (5 мм) устанавливали в подвздошной области (рис. 1). Операции выполнены с использованием оптики трехмерного изображения с углом обзора 300. При выраженном объеме парапельвикальной клетчатки последнюю фиксировали к передней брюшной стенке нитью, проведенной экстракорпорально (рис. 2).
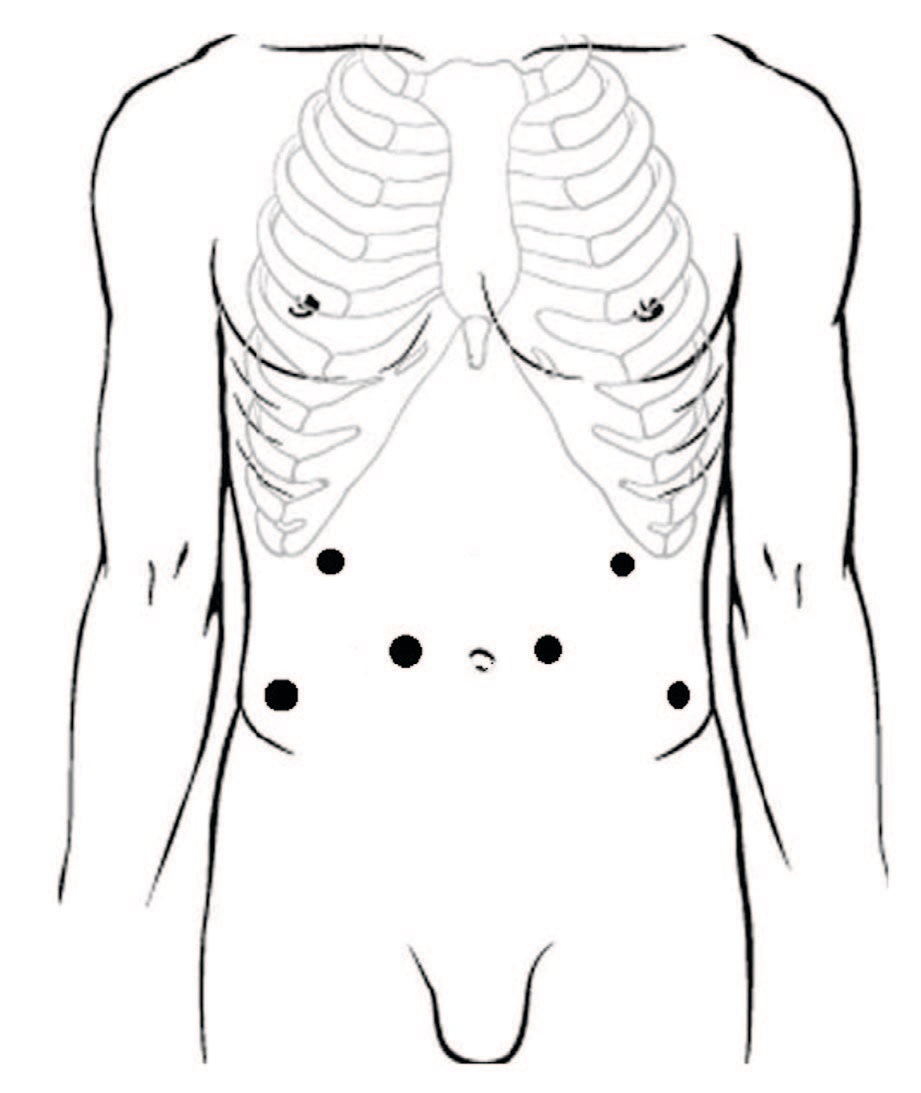
Рис.1 Расстановка троакаров
Fig.1 Location of trocars
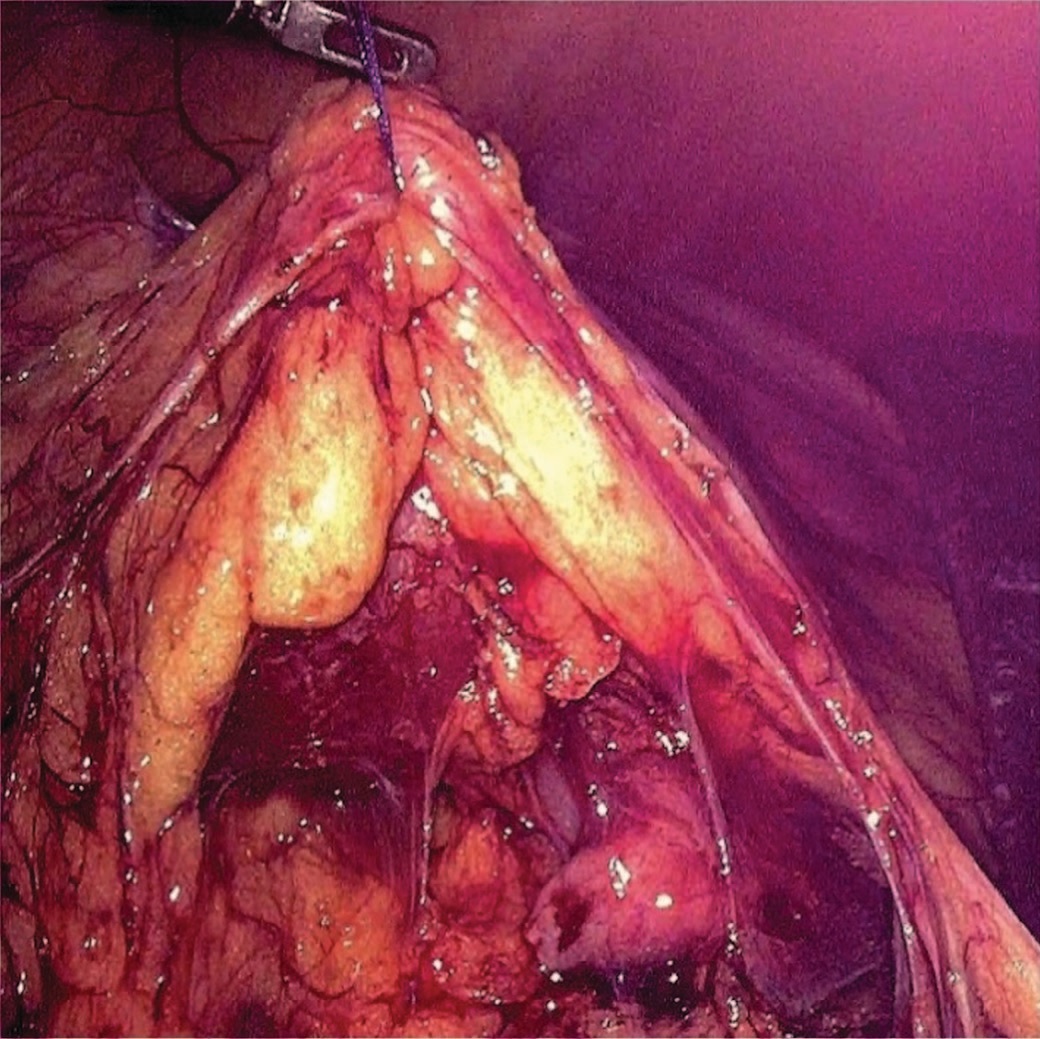
Рис.2 Фиксация паранефральной клетчатки к передней брюшной стенке
Fig.2 Fixation of paranephral fiber to the anterior abdominal wall
При наличии добавочного сосуда анастомоз позиционировали антевазально. При сочетании стеноза с нефролитиазом выполнялась пиелолитоэкстракция, при чашечных камнях для инспекции полостной системы использовали полуригидный уретерореноскоп с доступом через троакар, расположенный в подреберье (рис. 3).
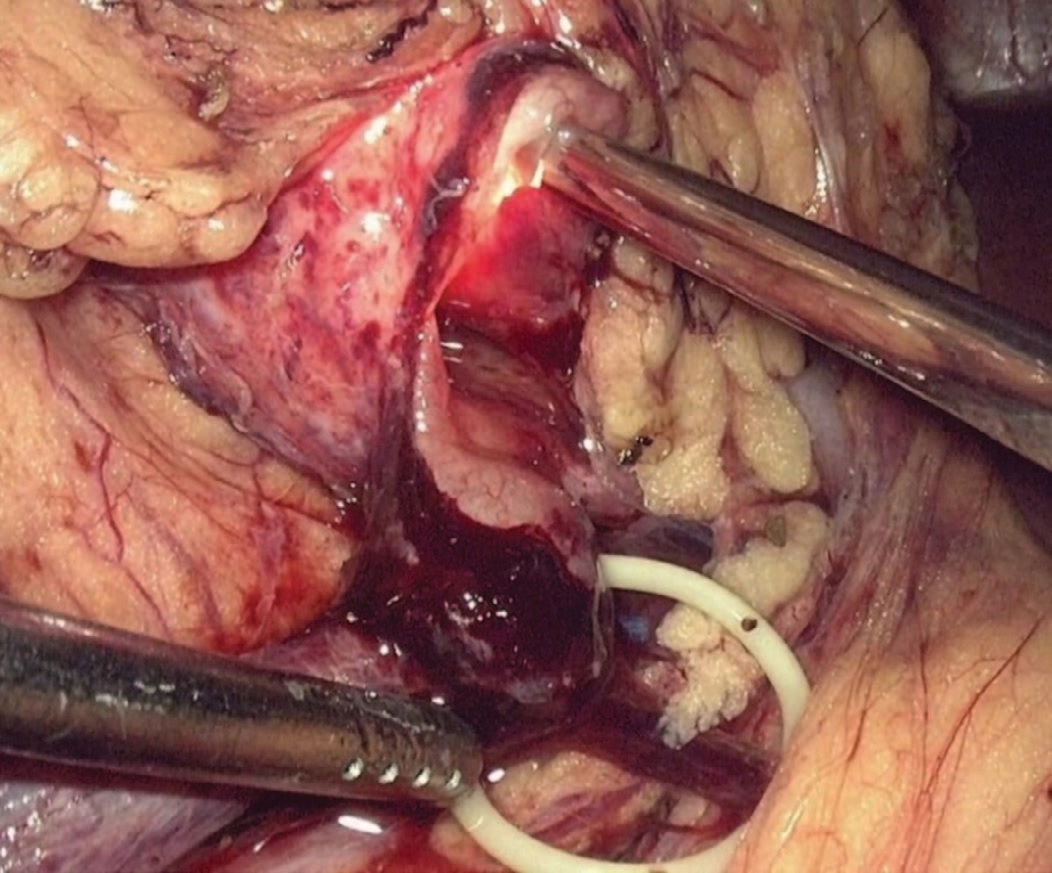
Рис. 3 Инспекция полостной системы почки полуригидным уретерореноскопом
Fig.3 Inspection of the renal cavity system with semi-rigid ureterorenoscope
Уретеропиелоанастомоз выполняли непрерывным швом синтетической рассасывающейся нитью с насечками «Stratofix Spiral Monocryl Plus 4/0», после сопоставления задней губы анастомоза устанавливали мочеточниковый стент-катетер по антеградно проведеной струне-проводнику, после чего выполнялось закрытие передней губы до герметизации мочевых путей. К месту анастомоза устанавливали страховой дренаж. В группе предстентированных пациентов после вскрытия мочевых путей ранее установленный стент удалялся через троакар, расположенный в подреберье, последующие этапы выполнялись по описанной выше технике.
Для оценки осложнений использовали классификцию Clavien-Dindo. Эффективность оперативного лечения оценивали по данным МСКТ мочевых путей с внутривенным контрастированием и ДНСГ через 3 месяца. Потребность в анальгетиках оценивали расчетом средней дозы кеторолока в первые послеоперационные сутки. Оценка выраженности воспалительной реакции осуществлялась мониторингом температуры тела и уровнем лейкоцитоза.
Статистическую обработку выполняли с использованием программного обеспечения Microsoft Excel 2019. Сравнительный анализ проводили с помощью t-критерия Стьюдента, различия между показателями считали статистически достоверными при p<0,05.
РЕЗУЛЬТАТЫ
Группы были сопоставимы по возрасту, уровню коморбидности, функциональному вкладу почки на стороне поражения. Предоперационные данные пациентов представлены в таблице 1.
Таблица 1. Предоперационные данные пациентов
Table 1. Preoperative data of patients
| Показатели Indicators |
I группа Group I |
II группа Group II |
|---|---|---|
| Средний возраст, лет Average age, years |
46,4±11,1 | 45,6±15,8 |
| Распределение по полу, % (n) Gender distribution, % (n) |
♂ - 64,3 (11); ♀ - 35,7 (6) | ♂ - 39,3 (22); ♀ - 60,7 (34) |
| Добавочный сосуд, % (n) Additional vessel, % (n) |
23,5 (4) | 28,6 (16) |
| Ипсилатеральный нефролитиаз, % (n) Ipsilateral nephrolithiasis, % (n) |
52,9 (9) | 32,1 (18) |
| Сторона справа/слева, % (n) Right/left side, % (n) |
58,8 (10)/41,2 (7) | 67,9 (38)/32,1 (18) |
| Раздельная функция почки на стороне поражения по данным ДНСГ, % Differential function renal, % |
36,8±3,2 | 32,1±6,9 |
Среднее время операции в I группе составило – 153,85±42,43мин, во II группе - 116,7±27,29, продолжительность операции в основной группе мы объясняем большей долей пациентов с камнями чашечек, что требовало временных затрат на инспекцию и литоэкстракцию с применением полурегидного уретерореноскопа. В 15 (26,78%) случаях во второй группе с целью сопоставления анастомозируемых краев и снижения натяжения требовалась дополнительная мобилизация и каудальное смещение почки, в группе предстентирования сопоставление осуществлялось без натяжения, и описанный выше прием не потребовался ни в одном случае. Пациентов активизировали в максимально ранние сроки, длительность дренирования забрюшинного пространства зависела от количества и характера отделяемого, при сохранении объема отделяемого более 100 мл/сут определяли уровень креатинина дренажной жидкости, при этом у 3 пациентов II группы длительность дренирования достигала 72 часов в связи с экстравазацией мочи. Средние сроки дренирования в I группе составили – 22,1±3,1 ч, во II группе – 30,8±11,0 ч. Потребность в анальгетиках: I группа – 48,5±17,0 мг/сут, II группа – 56,2±18,7 мг/сут. Температура тела в первые сутки после операции: I группа – 36,9±0,2, II группа – 37,1±0,3; средние уровень лейкоцитов крови: I группа – 7,4±1,1, II группа – 9,5±2,1. Срок госпитализации в I и II группах составил 4,0 и 4,2±0,4 дня соответственно. Средние сроки дренирования полостной системы почек в I группе составили – 26,9±1,8 дней, во II группе – 30,0±3,7 дней (табл. 2).
Таблица 2. Интра- и послеоперационные показатели пациентов
Table 2. Intra- and postoperative patient features
| Показатели / Indicators | I группа / Group I | II группа / Group II | p-value |
|---|---|---|---|
| Среднее время операции, мин Average operation time, min |
153,8±42,4 | 116,7±27,3 | 0,019 |
| Время дренирования забрюшинного пространства, час. Retroperitoneal drainage time, hour |
22,1±3,12 | 30,86±11,0 | 0,0002 |
| Уровень Le крови в 1-е сутки, тыс/мкл Blood Le level on the 1st day, thousand/mcl |
7,4±1,1 | 9,47±2,1 | 0.21 |
| Т тела в 1-е послеоперационные сутки, 0C Body temperature 1st postoperative day, 0C |
36,9±0,2 | 37,1±0,3 | 0,41 |
| Средняя дозировка кеторолака, мг Average dosage of ketorolac, mg |
48,5±17,0 | 56,25±18,7 | 0,11 |
| Срок госпитализации, дни Duration of hospitalization, days |
4,0 | 4,23±0,4 | 0,004 |
| Средние сроки стентирования, дни Average stenting time, days |
26,92±1,8 | 30±3,7 | 0,007 |
Во II группе было зафиксировано 6 случаев (10,7%) осложнений 1 категории – атака пиелонефрита на фоне рефлюкса, купированная дренированием мочевого пузыря в сочетании с антибактериальной терапией; 9 случаев (16,1%) осложнений 3а категории, из них у 2 пациентов развилась гемотампонада лоханки с картиной пиелонефрита, у 2 пациентов сохранялось обильное подтекание мочи по дренажу (более 100 мл/сут) на протяжении 48 часов, без тенденции к снижению объема отделяемого. В одном случае после удаления дренажа в первые послеоперационные сутки были отмечены явления перитонизма с повышением температуры тела до 38,90С, по данным МСКТ с внутривенным контрастированием выявлена экстравазация мочи в зоне анастомоза (рис. 4). Все вышеописанные случаи потребовали дополнительного дренирования путем перкутанной нефростомии. В 4 случаях после удаления мочеточникового стента через 4 недели после лапароскопической пиелопластики у пациентов развился стойкий болевой синдром с отрицательной динамикой гидронефроза по данным УЗИ, что потребовало повторного стентирования сроком на четыре недели.

Рис.4 Экстравазация мочи в зоне анастомоза
Fig.4 Extravasation of urine in the anastomosis
В I группе зафиксировано одно осложнение (5,9%) 1 категории – атака пиелонефрита и один случай осложнений (5,9%) 3а категории – на 20-е сутки после лапароскопической пиелопластики у пациента появился острый болевой синдром, повышение Т тела до 39,20С, в условиях дежурного урологического стационара выявлена уринома размерами 23х15 см, выполнено перкутанное дренирование уриномы, перкутанная нефростомия. Частота осложнений представлена в таблице 3.
Таблица 3. Послеоперационные осложнения по классификации Clavien-Dindo
Table 3. Postoperative complications according to the Clavien-Dindo classification
| Категория осложнений / Complication category | I группа / Group I | II группа / Group II |
|---|---|---|
| I категория,% Category I, % |
5,9 | 10,7 |
| IIIа категория,% Category IIIa,% |
5,9 | 16,1 |
Для сравнения результатов до операции и через 3 месяца после хирургического лечения приводим данные МСКТ мочевых путей пациента без предстентирования (реконструкция серии сканирования на 30 минуте и реконструкция отсроченной серии сканирования на 60 минуте) (рис. 5). А также данные МСКТ пациента из группы предстентирования, до и через 3 мес. после операции (серии сканирования на 60 минуте и реконструкция экскреторной серии сканирования на 15 минуте) (рис. 6). При этом во всех случаях было отмечено восстановление проходимости на уровне лоханочно-мочеточникового сегмента. По данным ДНСГ, во всех случаях зафиксированные кривые имели «необструктивный» тип, при этом отмечено увеличение функционального вклада почки на стороне хирургического вмешательства и уменьшение степени обструкции по данным временного параметра T1/2 (табл. 4).
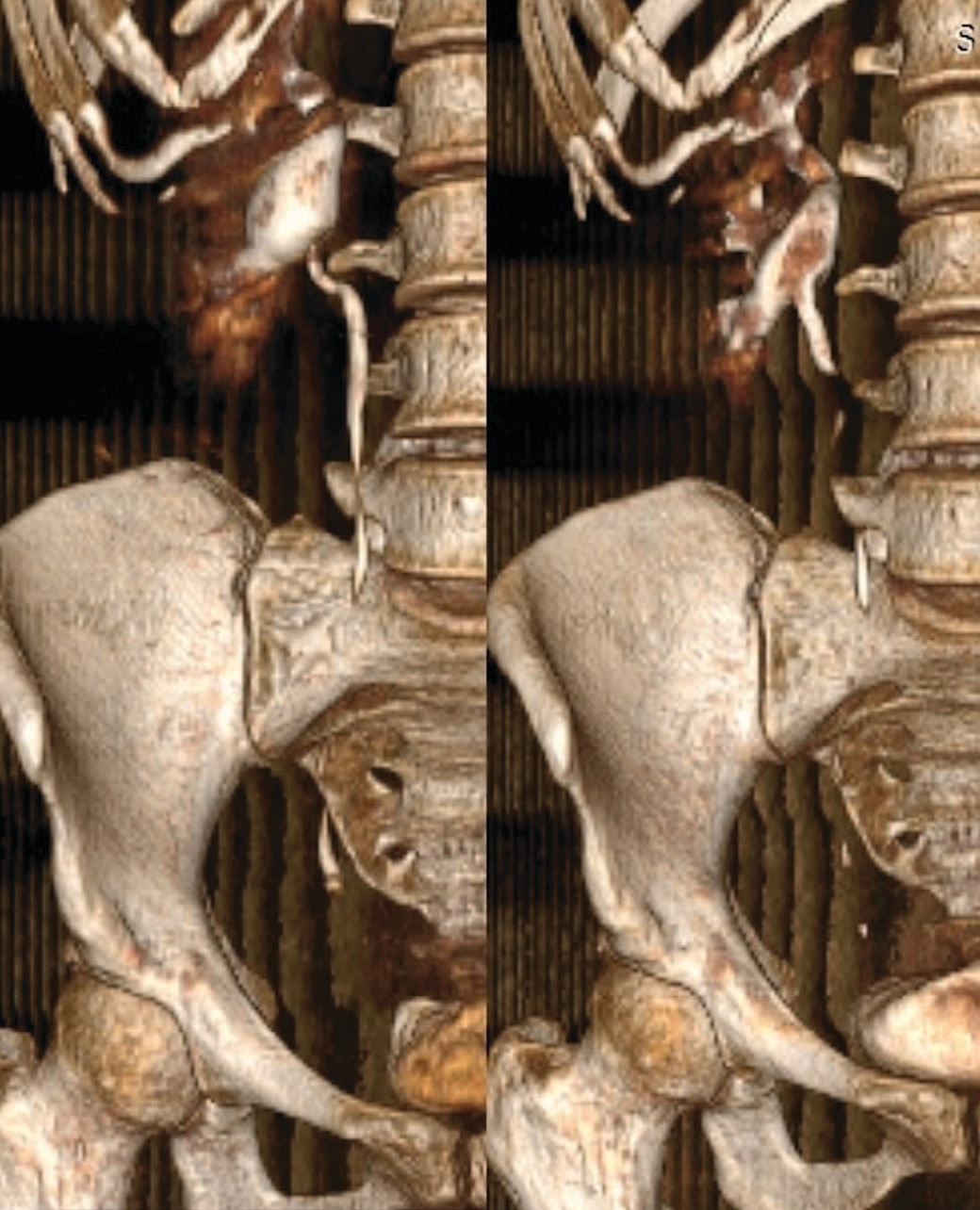
Рис.5 Данные МСКТ пациента без предстентирования (до и через 3 месяца после хирургического лечения)
Fig.5 MSCT data of the patient without prestenting (before and 3 months after surgical treatment)
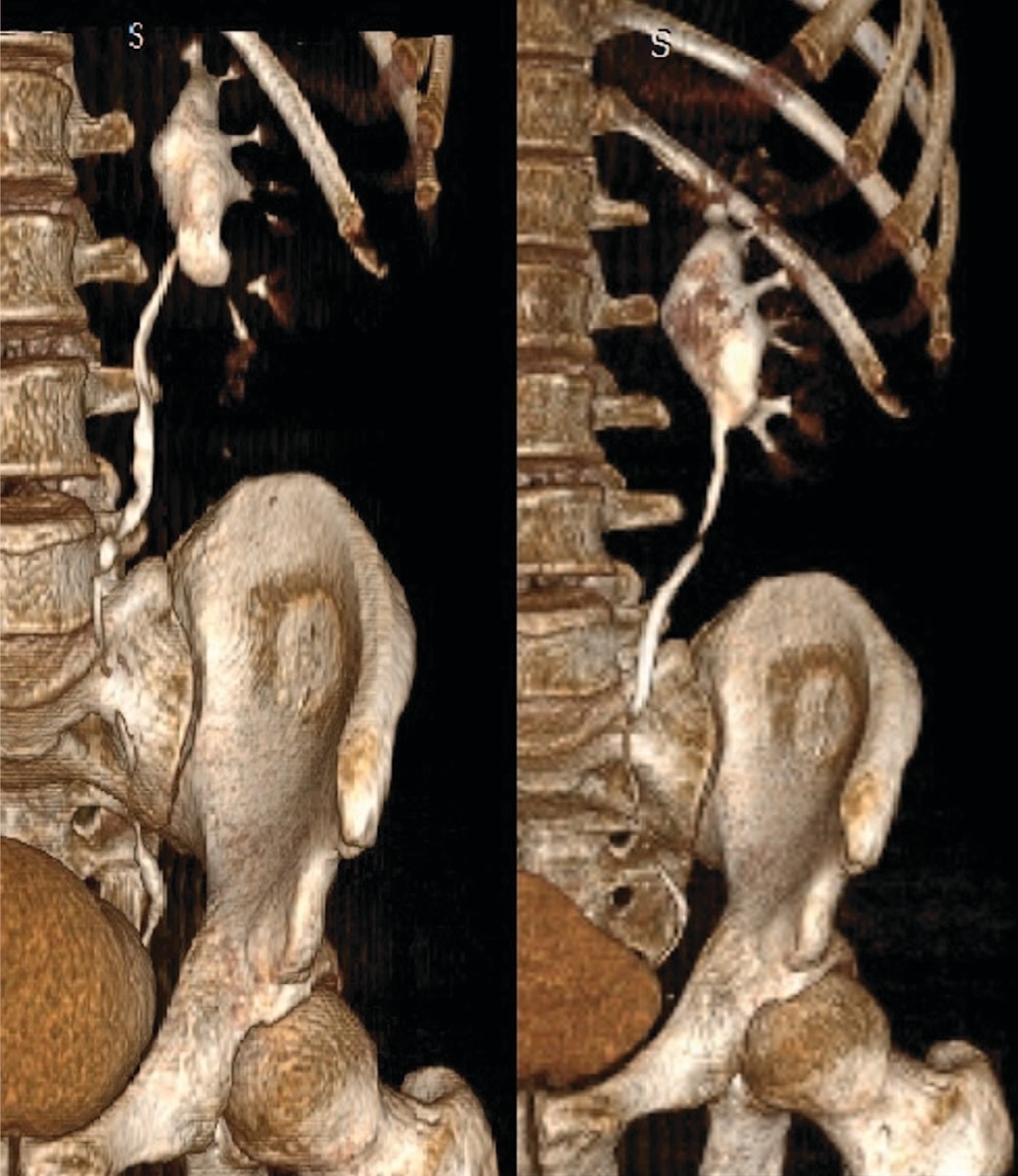
Рис.6 Данные МСКТ пациента из группы предстентирования (до и через 3 месяца после операции)
Fig.6 MSCT data of a patient with prestenting (before and 3 months after surgery)
Таблица 4. Послеоперационные инструментальные данные
Table 4. Postoperative instrumental data
| Показатели / Indicators | I группа / Group I | II группа / Group II |
|---|---|---|
| Оценка проходимости мочеточника по данным МСКТ, % Estimation of the passability of the ureter by MSCT data, % |
100% | 100% |
| Раздельная функция почки на стороне поражения по данным ДНСГ, % Differential function renal, % |
42,8±2,5 | 37,5±5,2 |
| T1/2, по данным ДНСГ, мин. T1/2, according to the DNSG, min. |
22,2±1,2 | 25,5±1,8 |
ОБСУЖДЕНИЕ
Принципы лечения гидронефроза у детей и взрослых схожи и заключаются в восстановлении пассажа мочи по мочеточнику, сохранении почечной функции и направлены на предотвращение атрофии почечной паренхимы и профилактику пиелонефрита [6, 14].
В настоящее время золотым стандартом лечения стриктуры лоханочно-мочеточникового сегмента является лапароскопическая пиелопластика. В отличии от открытой операции она характеризуется меньшей кровопотерей, низкой послеоперационной морбидностью, отсутствием грубых рубцовых изменений. В крупных исследованиях эффективность методики составляет от 85 до 100% [14, 15]. Недостатком лапароскопической пиелопластики можно считать продолжительность операции, связанную с особенностью формирования интракорпорального шва. Одним из возможных осложнений лапароскопической пиелопластики может быть несостоятельность анастомоза с формированием мочевых затеков и инфицированием, что в конечном итоге влияет на эффективность операции в виде развития рестенозов [8, 16, 17]. В данной работе в группе пациентов с предстентированием мы отметили меньший процент (5,9%) несостоятельности анастомоза, где потребовалось дополнительное дренирование полостной системы почки путем перкутанной нефростомии, во второй группе мы наблюдали трех подобных пациентов (16,1%), однако данное осложнение не повлияло на эффективность хирургического лечения, при этом этап формирования анастомоза в группе предстентированных пациентов технически был проще выполним и не требовал дополнительной конвергенции анастомозируемых краев.
Мета-анализ, выполненный L. Li и соавт., демонстрирует связь развития рестенозов после лапароскопической пиелопластики с избыточным натяжением в зоне анастомоза и длительностью дренирования мочеточника стентом [18]. Таким образом, устранение этих двух факторов может привести к повышению эффективности лапароскопической пиелопластики. K.S. Lim и соавт. оценили влияние мочеточникового стента на эластичность верхних мочевых путей на моделях свиней и пришли к выводу, что эластичность мочеточников повышается [19]. P. Jiang и соавт. отметили увеличение диаметра мочеточника через 7 дней на фоне мочеточникового стента на моделях свиней в среднем на 4Ch [20]. По нашему мнению, избыточное натяжение в зоне анастомоза может быть нивелировано путем предстентирования, так как это способствует пассивной дилятации мочеточника.
За счет повышения эластичности было отмечено уменьшения степени натяжения в зоне анастомоза, что способствовало предотвращению формирования зон ишемии и, как следствие, снижению частоты негативных хирургических исходов. В нашей работе мы отметили меньший процент развития осложнений у пациентов в группе предстентирования.
ВЫВОДЫ
Лапароскопическая пиелопластика является высокоэффективным вмешательством в лечении стриктур лоханочно-мочеточникового сегмента. Предстентирование мочеточника позволяет уменьшить частоту послеоперационных осложнений при лапароскопической пиелопластике и устраняет необходимость дополнительной мобилизации почки для формирования уретеропиелоанастомоза с целью сопоставления анастомозируемых краев и снижения натяжения.







