На сегодняшний день «золотым стандартом» для коррекции проходимости лоханочно-мочеточникового сегмента у детей остается расчленяющая пластика лоханочно-мочеточникового сегмента (ЛМС), предложенная J. Anderson и W. Hynes в 1949 году [1], которая по прошествии времени доказала свою надежность и высокий процент хороших результатов (более 90%) [2-13]. До конца XX века данная методика операции выполнялась из открытого доступа. Однако в конце двадцатого столетия появились работы о возможности выполнения данной операции эндовидеохирургическим трансперитонеальным доступом. Так, в 1995 г. С. Peters и соавт. сообщили о первой выполненной лапароскопической пиелопластике (ЛП) у ребенка [14].
В первых сериях наблюдений указывалось на длительное время операции, что связывалось с неопытностью хирургов в использовании лапароскопического доступа, особенно в наложении швов, с несовершенством оптики [15]. Улучшение технической оснащенности операционных, накопление опыта хирургами и активное знакомство с техникой интракорпорального наложения швов позволили улучшить результаты лапароскопической пиелопластики, которые стали сопоставимы с результатами открытых операций [16-19].
Однако результат оперативного лечения гидронефроза зависит не только от оперативного доступа, метода коррекции проходимости ЛМС, опыта хирурга, исходного функционального состояния мочевых путей. Важную роль играет обеспечение адекватного дренирования мочевых путей в послеоперационном периоде.
Существуют работы, посвященные сравнению дренажной и бездренажной пиелопластики [2022]. Сравниваются варианты дренирования пиелостомой, нефростомой и JJ стентом, положительные и отрицательные стороны каждого метода.
Обсуждаются преимущества и недостатки антеградной и ретроградной установки внутреннего стента, возможные осложнения дилятации дистального отдела мочеточника при ретроградном дренировании стентами у детей младенческого возраста [23].
Таким образом, на сегодняшний день остается открытым вопрос не только необходимости дренирования верхних мочевых путей после эндовидеохирургического варианта пиелопластики, но и окончательно не определен оптимальный вариант отведения мочи из почки после подобных операций.
В данной работе мы представляем наш опыт использования различных вариантов дренирования мочевыводящих путей после лапароскопической пиелопластики у детей в зависимости от степени гидронефроза, уровня снижения функции почки и возраста ребенка.
МАТЕРИАЛЫ И МЕТОДЫ
В период с 2010 по 2016 г. на базе детского уроандрологического отделения НИИ урологии и интервенционной радиологии им. Н.А. Лопаткина — филиал ФГБУ «НМИРЦ» Минздрава России оперировано 98 детей (62 мальчика и 36 девочек) с гидронефрозом в возрасте от 9 мес. до 17 лет, средний возраст составил 3,48 года.
На дооперационном этапе всем больным проводилось стандартное урологическое обследование, включавшее в себя ультразвуковое исследование (УЗИ) почек и мочевыводящих путей с доплеровским картированием, экскреторную урографию, цистографию и статическую нефросцинтиграфию для решения вопроса о необходимости хирургического вмешательства. Для исключения функциональной обструкции, по показаниям, выполнялось УЗИ с лазиксной нагрузкой и ретроградная уретеропиелография.
Для оценки степени гидронефроза в своей работе мы использовали международную классификацию Onen 2007 года [24]:
Гидронефроз 1 ст. — расширение почечной лоханки;
Гидронефроз 2 ст. — расширение почечной лоханки и чашечек;
Гидронефроз 3 ст. — расширение лоханки и чашечек и истончение паренхимы до И.;
Гидронефроз 4 ст. — расширение лоханки и чашечек с истончением паренхимы более И.
Критерием оценки функционального состояния почек являлась степень дефицита очищения почки по данным нефросцинтиграфии: I стадия — отсутствие нарушения функции или дефицит очищения не более 25%; II стадия — дефицит очищения 26 — 50 %; III стадия — дефицит очищения 51 — 75 %; IV стадия -более 75%, вплоть до афункциональной кривой. Определение функционального состояния почек является неотъемлемой частью обследования, так как позволяет определить объем оперативного лечения и определить прогноз лечения.
Распределение больных в зависимости от степени снижения функции почек представлено в таблице 1.
Таблица 1. Распределение больных в зависимости от степени снижения функции почки по данным динамической нефросцинтиграфии
| Степень гидронефроза и нарушения функции почки | Нарушения функции нет | Снижение функции на 0-25% | Снижение функции на 26-50% | Снижение функции на 51-75% | Снижение функции на >75% | ВСЕГО |
|---|---|---|---|---|---|---|
| 1-2 ст. | 21 | 6 | 0 | 0 | 0 | 27 |
| 2-3 ст. | 0 | 22 | 14 | 0 | 0 | 36 |
| 3-4 ст. | 0 | 7 | 15 | 6 | 7 | 3500,00% |
| Итого: | 21 | 35 | 29 | 6 | 7 | 98 |
У семи больных при обследовании данные ультразвукового исследования соответствовали 4 ст. гидронефроза (выраженная дилятация чашечно-лоханочной системы (ЧЛС), с истончением паренхимы), имелось значительное нарушение паренхиматозного кровотока и снижение функции почки более, чем на 75%. Этим пациентам предварительно выполнена пункционная нефростомия с целью оценки резервных возможностей органа. Через один месяц у трех детей младенческого возраста и двух детей 14 и 15 лет отмечено улучшение функции почки (на 25% и более) на фоне сокращения размеров ее коллекторной системы и улучшения почечного кровотока. Этим пациентам выполнена органосохраняющая операция — лапароскопическая пиелопластика. Двум детям дренирование почки не помогло значимо улучшить функцию паренхимы, в связи, с чем проведена нефрэктомия.
Показаниями к операции служили отрицательная динамика размеров ЧЛС почки в течение года, признаки снижения функции почки и нарушения уродинамики по данным статической и динамической нефросцинтиграфии, истончение паренхимы почки, обострения пиелонефрита или эпизоды лейкоцитурии, боли в животе.
В сомнительных случаях, при гидронефрозе 1-2 степени, для уточнения функционального или органического характера обструкции 15 детям выполнено ультразвуковое исследование почек с лазиксом (фармакопроба). Сохранение расширения лоханки и чашечек более 30% от исходного, спустя 2 часа после введения лазикса считалось признаками обструкции. Больным с подозрением на пересекающий сосуд все исследование проводили строго в положении стоя. Данный подход обеспечил выявление перемежающегося гидронефроза у 5 больных, у которых признаки обструкции возникали только в вертикальном положении тела при смещении почки вниз.
Подавляющее большинство пациентов (96 детей) оперированы лапароскопическим доступом. Двум больным операция проведена ретро-перитонеоскопически, однако, из-за ограниченного рабочего пространства, данный доступ не нашел в нашей клинике широкого распространения. Методом выбора была расчленяющая пластика лоханочно-мочеточникового сегмента по методу Anderson-Hynes (93 пациента), которая выполнялась антевазально при наличии добавочного сосуда. У двух пациентов с гидронефрозом и мочекаменной болезнью (МКБ) данная операция сочеталась с литоэкстракцией. 5 пациентам выполнен антевазальный пиелопиелоанастомоз, так как признаков стриктуры в зоне ЛМС выявлено не было, а причиной нарушения оттока мочи являлся добавочный сосуд.
ОПЕРАТИВНАЯ ТЕХНИКА
Причиной обструкции у 76 пациентов (77,6%) была сегментарная дисплазия стенки мочеточника и у 22 детей (22,4%) выявлен абберантный (пересекающий) сосуд. Больной укладывался на операционном столе в положение на боку, с поворотом в %. При использовании трансперитонеального доступа первый 5-мм троакар для оптики устанавливали в области пупка. После создания пневмоперитонеума под контролем зрения вводили рабочие троакары 3 мм и 5 мм. Детям 1-7 лет операцию выполняли двумя 3-мм инструментами.
Рассекали париетальную брюшину и смещали толстую кишку медиально. Лоханку и мочеточник выделяли в объеме достаточном, для формирования анастомоза без натяжения. Через брюшную стенку накладывали лигатуру, фиксирующую лоханку в стабильном положении. После пересечения лоханки выше зоны сужения производилась спатуляция мочеточника до здоровых тканей на протяжении 2-3 см. Анастомоз формировали непрерывным швом Monocril 6/0. После формирования задней стенки анастомоза устанавливался интубирующий дренаж JJ стент или стент-пиелостома. Следующим этапом проводилось ушивание передней стенки анастомоза. Производилось ушивание дефекта брюшины. Операция заканчивалась установкой страхового дренажа в брюшную полость и уретрального катетера, которые удалялись на вторые — третьи сутки при неосложненном течении послеоперационного периода.
МЕТОДЫ ДРЕНИРОВАНИЯ
Были использованы разные способы дренирования почки. Основным вариантом дренирования была установка внутреннего «JJ» стента 72 пациентам. В зависимости от возраста ребенка применяли стенты различных размеров и длины: 4 Сн/15 см (10-24 мес.), 4 Сн/20 см (2-6 лет), 4,7 Сн/22 см (6-10 лет), 4,7 Сн/25 см (10-13 лет), 6 Сн/25 см (13-17 лет). Важно отметить, что у детей 10-24 месяцев и моложе, не всегда удается провести стент 4 Сн, поэтому целесообразно иметь стенты меньшего диаметра (3 Сн). Однако в нашем арсенале подобных дренажей не было.
Установка дренажа проводилась антеградным способом, после формирования задней губы анастомоза. Через канал одного из инструментов, либо при помощи пункционной иглы через прокол на коже в поясничной области заводили в мочеточник струну-проводник, по которой устанавливали внутренний стент. Однако у 16 (61,5%) из 26 детей в возрасте 10-24 мес. при антеградном способе установки стента встречено непреодолимое препятствие в зоне везико-уретерального соустья. В связи с чем 7 (43,8%) из 16 больных были перемещены в литотомическое положение, выполнена цистоскопия с дилятацией устья мочеточниковыми бужами и ретроградная установка стента. Данная процедура с перемещением больного и повторным созданием стерильной зоны потребовала около 50-80 мин. Одному больному (14,3%) установить ретроградно стент JJ 4Сн не удалось, операция завершена путем наложения пункционной пиелостомы, что увеличило время операции еще на 40 мин. Основные эпизоды удлинения времени операции были связаны не с формированием уретеропиелоанастомоза (среднее время 40 мин), а с выполнением нестандартных методов отведения мочи.
В дальнейшем мы изменили подход к дренированию почки у детей младшего (10-24 мес.) возраста. В случае возникновения затруднения проведения стента минимального (4 Сн) размера у 9 из 16 детей (56,2%), у которых отмечено препятствие в предпузырном отделе мочеточника, отведение мочи осуществляли стент-пиелостомой. Мы не пытались устанавливать стент ретроградно и бужировать устье мочеточника. Считаем дилятацию устья мочеточника бужами опасной манипуляцией у детей младшего возраста из-за угрозы развития рубцового сужения дистального отдела мочеточника. Данное осложнение мы наблюдали у одного (14,3%) ребенка из 7 больных с бужированием устья, стеноз возник через два месяца после операции. Этому ребенку проведена реимплантация мочеточника по Коэну с хорошим результатом.
Стент-пиелостома представляет собой трубку 6 Сн с отверстиями, проходящую через зону анастомоза в проксимальный отдел мочеточника, трубка имеет полный завиток в лоханке и далее уже без отверстий выходит на кожу. Установка стент-пиелостомы проводилась следующим образом: чрескожно в поясничной области вводили пункционную иглу через мышцы в лоханку. По игле заводили металлический проводник в мочеточник. Далее по принципу Сельдингера вводили стент-пиелостому по проводнику таким образом, чтобы уретеральная часть дренажа прошла через зону анастомоза в проксимальный отдел мочеточника, а полный завиток трубки разместился в лоханке. Дренажную трубку фиксировали к коже узловыми швами.
Схема положения стент-пиелостомы представлена на рисунке 1.
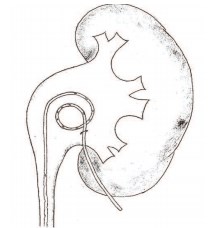
Рис.1. Схема положения стент-пиелостомы в лоханке. Короткий участок стента с отверстиями в мочеточнике, завиток в лоханке, часть стента без отверстий выходит через лоханку на кожу
Больным с гидронефрозом 4 ст. (13 пациентов) с выраженным расширением коллекторной системы почки, c истончением паренхимы и снижением функции, помимо JJ стента, который не мог обеспечить полноценного дренирования почки, устанавливали нефростому. Двум из пяти пациентов, которым выполнен пиело-пиелоанастомоз, проведено дренирование нефростомой без стента. Всего нефростому использовали у 17 (17,3%) больных.
Нефростому устанавливали после формирования задней губы уретеропиелоанастомоза, проводили длинную пункционную иглу снаружи внутрь под контролем зрения через мышцы поясничной области, паренхиму, среднюю чашечку почки в лоханку. По игле заводили металлический проводник, по которому бужами расширяли пункционный ход до размера нефростомического дренажа. Трубку фиксировали к коже капроновыми лигатурами.
РЕЗУЛЬТАТЫ
Результаты оперативного лечения оценивались по следующим параметрам: длительность операции, сроки госпитализации; осложнения, разрешившиеся при консервативном лечении и потребовавшие повторной операции или манипуляции под наркозом; степень расширения лоханки и чашечек; длительность дренирования верхних мочевых путей.
Отдаленные результаты оценены в сроки от 6 мес. до 6 лет.
Успешным результатом лечения гидронефроза считали исчезновение жалоб, отсутствие конверсии, повторных операций и манипуляций, уменьшение размеров лоханки и чашечек, улучшение или стабилизация функции почек.
Длительность лапароскопической пиелопластики варьировала от 90 до 370 мин, в среднем — 155 ± 15,2 мин. Наиболее продолжительная операция была в случае невозможности антеградного и ретроградного проведения стента у ребенка младенческого возраста, которому в результате была установлена нефростома. Много времени было потрачено на укладку больного для выполнения цистоскопии, неэффективные попытки бужирования мочеточника, ретроградное стентирование и возвращение пациента в первоначальное положение «на боку». Исходно отсутствие в арсенале хирурга стентов оптимального возрастного размера 3Сн для детей младшей возрастной группы и активные попытки провести струну большего диаметра приводили к травматизации и отеку предпузыр-ного сегмента мочеточника. На сегодняшний день нами принята за стандарт тактика, при которой неудачная попытка антеградного проведения стента через уретеровезикальный сегмент считается поводом для прекращения дальнейших попыток установки стента, включая ретроградное бужирование устья мочеточника, в пользу использования стент-пиелостомы.
Послеоперационный койко-день после лапароскопической пиелопластики составил 4-12 дней, среднее количество койко-дней — 7,5 ± 0,6 дня.
Среди интраоперационных осложнений отмечено кровотечение из брюшной стенки в области установки троакара у 1 (1%) пациента, которое остановлено глубоким прошиванием тканей с захватом сосуда. У 1 (1%) пациента, с подковообразной почкой, трижды оперированного ранее, потребовалась конверсия из-за сложностей идентификации лоханки в грубых рубцах.
В послеоперационном периоде, в зависимости от способа временного отведения мочи, были отмечены осложнения, представленные в таблице 2.
Таблица 2. Частота осложнений в зависимости от метода дренирования почки
| Способ дренирования почки | Осложнения | Всего | ||||
|---|---|---|---|---|---|---|
| Мочевой затек n (%) | Нарушение функции дренажа (обструкция) n (%) | Потеря дренажа n (%) | Рефлюкс по дренажу n (%) | Стеноз устья мочеточника | ||
| JJ стент (72) | 4 (4,1%) | 2 (2%) | – | (1%) | 1 (1%) | 8 (8,2%) |
| Стент-пиелостома (9) | – | – | 1 (1%) | – | – | 1 (1 %) |
| Нефростома (2) | – | – | – | – | 1 (1 %) | |
| JJ cтент+нефростома (15) | – | – | – | – | – | – |
| Итого: 98 | 4 (4,1%) | 2 (2%) | 2 (1%) | 1 (1%) | 1(1%) | 10 (10,2%) |
Мочевой затек в результате не герметичности пиелоуретерального анастомоза наблюдали у 4 детей (4,1%) с гидронефрозом 3-4 ст., что потребовало установки пункционной нефростомы. Причиной данного осложнения считаем неадекватное дренирование почки у пациентов с выраженным расширением лоханки и чашечек, был установлен только JJ стент 4 Ch, который был обтурирован сгустком крови. Именно эти осложнения заставили нас более активно использовать нефростому у больных с гидронефрозом 4 ст. Мочевой затек удалось устранить, дренировав почку нефростомой, однако у двух из этих больных в отдаленном послеоперационном периоде возникло сужение зоны анастомоза, потребовавшее повторной операции (эндопиелотомия и лапароскопическая пластика ЛМС).
У двух пациентов с JJ стентами отмечена неадекватная функция дренажа, что сопровождалось значительным расширением ЧЛС и обострением пиелонефрита, что потребовало установки пункционной нефростомы. Данные осложнения не сопровождались мочевым затеком и признаками стеноза уретеропиелоанастомоза.
В 2 (2%) случаях отмечено самостоятельное отхождение дренажей. У одного ребенка потеря нефростомического дренажа в раннем послеоперационном периоде потребовала повторной пункционной нефростомии. У одного пациента через 2 недели после операции потеря стента-пиелостомы сопровождалась временным расширением ЧЛС, однако повторного дренирования не требовалось. Причиной осложнений считаем недостаточно надежную фиксацию дренажной трубки к коже и ненадлежащий надзор родителей за ребенком дома.
Рефлюкс по стенту с атакой пиелонефрита отмечен у 1 (1%) пациента в возрасте 11 мес., что потребовало повторной установки уретрального катетера и коррекции антибактериальной терапии.
Длительность послеоперационного дренирования зоны анастомоза составила около 5 недель, в среднем 34,6±2,4 дня. Однако при сужении предпузырного отдела мочеточника и гидронефрозе 4 ст. стент удаляли через 6-7 недель.
Удаление нефростомы проводили через 4-6 недель после операции, а при использовании двойного дренирования — после удаления внутреннего стента. Нефростому удаляли после поэтапного ее пережатия, направленного на постепенное включение моторики лоханки, на фоне послеоперационного отека анастомоза. Перекрытие дренажа проводили с обязательным введением антисептика в лоханку для предупреждения обострения пиелонефрита. Мы использовали 1% раствор диоксидина 5 мл, который вводили в лоханку по нефростоме. Нефростому пережимали поэтапно с постепенным увеличением интервала времени: 2-4-8-12-24 часа в сутки. Открывая пережатую нефростому, измеряли объем остаточной мочи в ЧЛС, уменьшение которого свидетельствовало о восстановлении уро-динамики и улучшении проходимости по анастомозу. По данным УЗИ оценивали динамику сокращения размеров ЧЛС, в отдельных случаях выполняли антеградную пиелоуретерографию, которая позволяла рентгенологически подтвердить проходимость через зону анастомоза.
Наибольшее число осложнений возникло у детей с внутренним дренированием JJ стентом 8 из 10.
В отдаленные сроки после лапароскопической пиелопластики 4 (4%) пациентам в связи со стенозом зоны анастомоза потребовалась повторная операция в связи с увеличением размеров ЧЛС и рецидивирующим течением пиелонефрита. 2 (2%) пациентам выполнена эндопиелотомия с хорошим результатом. 2 (2%) детям проведена повторная лапароскопическая пиелопластика с положительным эффектом. У 1(1%) пациента после лапароскопической пиелопластики, несмотря на восстановленный пассаж мочи, потребовалось выполнение нефрэктомии в связи с дальнейшим снижением функции органа. Мы считаем, что выполнение реконструктивно-пластической операции у больного с высоким дефицитом функции почки (79%), было тактической ошибкой.
Хороший эффект лечения без осложнений, получен у 88 (89,7%) больных в результате одной операции. Успешный результат лапароскопической пиелопластики удалось достигнуть у 93 (94,9%) пациентов после первой операции лапароскопической пластики ЛМС, после повторной операции — у 100% больных.
ОБСУЖДЕНИЕ
Лапароскопическая пиелопластика постепенно становится наиболее распространенным методом лечения обструкции пиелоуретерального сегмента у детей, с эффективностью сопоставимой с результатами открытых операций, а частота осложнений снижается с 36% до 2% [2-4,6,7,9,11,25]. Известны преимущества лапароскопической пиелопластики: хорошая визуализация анатомических структур за счет оптического увеличения, локальное выделение пиелоуретерального сегмента, возможности прецизионного наложения швов, достаточное рабочее пространство для выполнения пиелоуретероанастомоза, хороший косметический эффект, короткий послеоперационный период и быстрое восстановление физической активности.
В литературе можно встретить данные авторов о дренажной и бездренажной пиелопластике. В исследовании K. Smith и соавт. из 52 пациентов, которым установлен внутренний стент, осложнения развились у 6 (12%) пациентов, они включали инфекцию мочевых путей (3 детей), временную обструкцию (3 детей). Из 65 пациентов, которым не проводилось стентирование, осложнения развились у 10 (15%) детей: длительное подтекание мочи по страховому дренажу (3 детей), уринома (3 пациента), непроходимость анастомоза (3 пациента) и инфекция мочевыводящих путей (1 случай) [23].
Обсуждая вариант бездренаж-ного способа пиелопластики эндовидеохирургическим доступом, считаем, что для его использования существуют довольно узкие показания. Это начальные стадии гидронефроза 2 ст. (без значимого расширения лоханки и чашечек), широкий герметичный анастомоз при пересекающем сосуде у детей старше 6-8 лет, не склонных к выраженному отеку тканей лоханки и мочеточника. По нашему мнению, при бездренажной пиелопластике очень велика опасность обидных мелких осложнений, которые могут иметь очень серьезные последствия. Речь идет о кровяном сгустке в лоханке, минимальной негерметичности анастомоза, отеке анастомоза. Эти состояния при адекватном дренировании почки не приведут к осложнениям, либо их число будет гораздо меньшим. Имея 15-летний опыт открытых бездренажных пиелопластик, мы считаем их широкое использование не целесообразным [20]. Уверены, что преимущества бездренажных методик не столь убедительны для активного применения.
Проводя анализ дренажных методик пластики ЛМС, отметим, что, хотя описанная J. Anderson и W. Hynes пиелопластика была выполнена без использования стента [1], большинство детских урологов выступают за использование внутреннего и/или наружного дренирования, что обеспечивает поддержание правильного положения и «шинирование» зоны анастомоза, профилактику послеоперационной обструкции и стабильное отведение мочи. Наиболее распространенным вариантом дренирования является установка внутреннего JJ стента, также используется мочеточниковый сплинт катетер (стент-пиелостома) и нефростомические дренажные трубки, но каждый из вариантов отведения мочи имеет свои достоинства и недостатки.
Оценивая эффективность дренирования JJ стентом, ряд авторов указывают на сложности проведения внутреннего стента как при антеградной, так и при ретроградной его установке [21,23,26-28] и относительно высокую (до 12%) частоту осложнений [21], особенно, развитие стриктуры уретеровезикального соустья [29].
Исследование С. Zoeller и соавт. указывает на невозможность проведения double J стента у 9 из 48 пациентов [30]. В сочетании с другими осложнениями, такими как дислокация стента, инфекция мочевых путей, или окклюзия катетера, установка double J стента привела к 35% осложнений по сравнению с 13% в группе с трансренальным стентированием. У 4 (8,3%) пациентов, которым установлен double J стент, потребовалась повторная пиелопластика.
R. Maheshwari при выполнении 74 пиелопластик, с антеградной установкой внутреннего стента сообщил о 13 (17,5%) случаях затруднения проведения дренажа, что потребовало его ретроградной установки. Стоит отметить, что и ретроградный метод установки дренажа не является безопасным, осложнения возникают с частотой до 7% [27].
К недостаткам внутреннего стента авторы относят необходимость его удаления под наркозом [30]. К наиболее частым осложнениям дренирования внутренним стентом относятся инфекции мочевых путей [30-32] и миграция стента [33,34]. Минусом дренирования почки JJ стентом и стент-пиелостомой служит отсутствие возможности объективной оценки проходимости через зону анастомоза. Другой особенностью дренирования внутренним стентом и стент-пиелостомой является малый диаметр трубки и дренажных отверстий, что создает риск обтурации дренажа и, как следствие, возникновение мочевого затека, стеноза анастомоза и обострению пиелонефрита.
По нашему мнению, дренирование JJ стентом позволяет достигнуть хорошего результата при наличии полного спектра размеров стентов, требующихся ребенку в зависимости от возраста. При отсутствии необходимых дренажей малого диаметра (3 Сн), стоит отказаться от попыток использования JJ стента в пользу стента-пиелостомы или нефростомы.
В исследовании B. VanderBrink и соавт. проведен анализ 59 пиелопластик с установкой KISS катетера (Kidney Internal Splint/Stent), (аналог стент-пиелостомы) у 57 больных. Средний возраст пациентов составил 23 месяца. При данном методе дренирования не выявлено подтекания мочи через зону анастомоза. Непреднамеренное удаление KISS катетера не произошло ни у одного пациента. Послеоперационные эпизоды лихорадки и инфекции мочевых путей развились у двух пациентов без миграции стента [29].
Использование наружных дренажей также имеет свои недостатки. Так при установке наружных дренажей повышается риск инфекции, пациент ощущает дискомфорт в месте выхода дренажа, подтекание мочи по свищу после удаления дренажа. Но наиболее значимым является повреждение почечной паренхимы и развитие кровотечения при установке нефростомы. Такие случаи описаны в исследовании G. Sibley [33]. У 4 пациентов с внешними стентами отмечено значительное кровоизлияние, которое потребовало переливания крови после установки дренажа через почку. Это осложнение также было отмечено G. Ninan, однако переливания крови больному не потребовалось [11]. Другим потенциальным осложнением наружных дренажей является проблема подтекания мочи (> 24 ч) в месте удаления наружного стента или нефростомы. Это произошло у 13 (19%) из 67 пациентов с нефростомической трубкой Cummings и 3 (20%) из 15 пациентов с другими наружными дренажами [35].
Таким образом, преимущества внутреннего дренирования заключаются в возможности длительного пассажа мочи без контакта дренажа с внешней средой, что при правильной установке стента не приводит к выраженной социальной дезадаптации больного и снижает риск воспалительных осложнений [36]. Однако наряду с достоинствами внутреннего дренирования, есть и недостатки. Так, часто мерой при использовании внутреннего JJ стента требуется установка уретрального катетера в мочевой пузырь с целью профилактики рефлюкса мочи по стенту и необходимость в последующей цистоскопии для удаления стента, которая может привести к таким осложнениям как орхоэпидидимит, простатит, стриктура уретры [37,38].
С другой стороны, наружные методы дренирования верхних мочевых путей обеспечивают более адекватное отведение мочи и позволяют визуально контролировать количество выделяемой мочи, а их удаление не требует эндоскопического вмешательства. Однако применение наружного метода дренирования верхних мочевых путей сопряжено с их дополнительной травматизацией при самой установке дренажа, кроме того наружные дренажи имеют связь с окружающей средой, что повышает вероятность инфицирования мочевых путей, а также требуют тщательного контроля за фиксацией дренажа, что очень проблематично, особенно у детей младшего возраста [39].
Таким образом, выбор оптимального способа послеоперационного дренирования почки после лапароскопической пиелопластики в зависимости от возраста ребенка, степени расширения чашечно-лоханочной системы и снижения функции почки позволяет минимизировать частоту осложнений, уменьшить время оперативного вмешательства и что важно для ребенка, сократить длительность наркоза.
ВЫВОДЫ
Детям младенческого и младшего возраста (10-24 мес.) при выполнении эндовидеохирургической пиелопластики предпочтительно использование стент-пиелостомы.
Больным с гидронефрозом 3-4 ст. со значительным расширением ЧЛС и снижением функции почки целесообразно применение двойного дренирования JJ стент + нефростома или пиелостома.
Бездренажные методики эндовидеохирургической пластики ЛМС не имеют показаний к широкому применению, особенно у детей младшего возраста. Целесообразно их ограниченное использование из-за высокого риска серьезных осложнений.
ЛИТЕРАТУРА
1. Anderson JC, Hynes W Retrocaval ureter: a case diagnosed preoperatively and treated successfully by a plastic operation. Br J Urol 1949;21(3):209-14.
2. Bonnard A, Fouquet V, Carricaburu E, Aigrain Y, El- Ghoneimi A. Retroperitoneal laparoscopic versus open pyeloplasty in children. J Urol 2005;173: 1710-3. DOI: 10.1097/01 .ju.0000154169.74458.32
3. Yee DS, Shanberg AM, Duel BP, Rodriguez E, Rajpoot D. Initial comparison of robotic-as-sisted laparoscopic versus open pyeloplasty in children. // Urology 2006;67(3):599-602. DOI: 10.1016/j.urology.2005.09.021.
4. Lee RS, Retik AB, Borer JG, Peters CA. Pediatric robot assisted laparoscopic dismembered pyeloplasty: comparison with a cohort of open surgery. // J Urol 2006;175(2):683-7. DOI: 10.1016/S0022-5347(05)00183-7
5. Chacko JK, Koyle AAA, Mingin GC, Furness PD 3rd. The minimally invasive open pyeloplasty. J Pediatr Urol 2006;2(4):368-72. DOI: 10.1016/j.jpuroL2006.05.001. Epub 2006 Jun 22.
6. Piedrahita YK, Palmer JS. In one-day hospitalization after open pyeloplasty possible and safe? Urology 2006;67(1):181-4. DOI: 10.1016/j.urology.2005.07.044
7. Врублевский С.Г., Шмыров О.С., Врублевская Е.Н., Кулаев А.В., Лазишвили М.Н., Корочкин М.В. Эндовидеохирургия гидронефроза у детей. Техника. Дренирование. Осложнения. Сборник тезисов V Юбилейной Всероссийской школы по детской урологии-андрологии. 2016. C. 41-42.
8. Piaggio LA, Franc-Guimond J, Noh PH, Wehry M, Figueroa ТЕ, Barthold J, et al. Transperi-toneal laparoscopic pyeloplasty for primary ureteropelvic junction obstruction in infants and children: comparison with open surgery. J Urol 2007;178(4 Pt 2):1579-83. DOI: 10.1016/j.juro.2007.03.159
9. Braga LHP, Lorenzo AJ, Farhat WA, Bagli DJ, Khoury AE, Pippi Salle JL. Outcome analysis and cost comparison between externalized pyeloureteral and standard stents in 470 consecutive open pyeloplasties. J Urol 2008;180(4 Suppl):1693-8. DOI: 10.1016/j.juro.2008.05.084
10. Рудин Ю.Э., Марухненко Д.В., Арустамов Л.Д., Лагутин ГВ. Эндовидеохирургия при лечении обструкции пиелоуретерального сегмента у детей. Экспериментальная и клиническая урология 2014;(4):110-115.
11. Ninan GK, Sinha C, Patel R, Marri R. Dismembered pyeloplasty using double J stent in infants and children. Pediatr Surg Int 2009;25(2):191-4. DOI: 10.1007/s00383-008-2313-7
12. Коварский С.Л., Захаров А.И., Агеева Н.А., Соттаева З.З., Текотов А.Н., Склярова Т.А., Струянский К.А. Опыт применения неразобщающей пиелопластики при гидронефрозе у детей. Сборник тезисов V Юбилейной Всероссийской школы по детской урологии-андрологии. 2016. C. 58-59.
13. Бондаренко С.Г., Абрамов Г.Г. Лапароскопическая пиелопластика у детей грудного возраста. Детская хирургия 2013;(6):7-10.
14. Peters CA1, Schlussel RN, Retik AB. Pediatric laparoscopic dismembered pyeloplasty. J Urol 1995;153(6):1962-5.
15. Schuessler WW, Grune MT, Tecuanhuey LV, Preminger GM. Laparoscopic dismembered pyeloplasty. J Urol 1993;150(6):1795-9. PMID: 8230507
16. Eden C, Gianduzzo T, Chang C, Thiruchelvam N, Jones A. Extraperitoneal laparoscopic pyeloplasty for primary and secondary ureteropelvic junction obstruction. J Urol. 2004;172(6 Pt 1):2308-11.
17. Inagaki T, Rha KH, Ong AM, Kavoussi LR, Jarrett TW Laparoscopic pyeloplasty: current status. BJUInt. 2005;95(Suppl 2):102-5. DOI: 10.1111/j.1464-410X.2005.05208.x
18. Jarrett TW, Chan DY, Charambura TC, Fugita O, Kavoussi LR. Laparoscopic pyeloplasty: The first 100 cases. J Urol 2002;167(3):1253-6.
19. Moon D.A, El-Shazly M.A, Chang C.M, Gianduzzo T.R, Eden C.G. Laparoscopic pyeloplasty: Evolution of a new gold standard. Urology 2006;67(5):932-6. DOI: 10.1016/ j.urology.2005.11.024
20. Рудин Ю.Э., Осипова А.И., Кузнецова Е.В. Оптимальные методы дренирования мочевыводящих путей после пластики прилоханочного отдела мочеточника у детей с гидронефрозом. Детская хирургия. 2000;(5):16 — 19.
21. Vijayanand D, Hasan T, Rix D, Soomro N. Laparoscopic transperitoneal disemembered pyeloplasty for ureteropelvic junction obstruction. J Endourol 2006;20(12):1050-3. DOI: 10.1089/end.2006.20.1050
22. Chandrasekharam VV. Is retrograde stenting more reliable than antegrade stenting for pyeloplasty in infants and children? Urology 2005;66(6):1301-4. DOI: 10.1016/j.urol-ogy.2005.06.132
23. Smith KE, Holmes N, Lieb JI, Mandell J, Baskin LS, Kogan BA, Walker RD 3rd. Stented versus nonstented pediatric pyeloplasty: a modern series and review of the literature. J Urol 2002;168(3):1127-30. DOI: 10.1097/01.ju.0000026415.22233.d7
24. Onen A. Treatment and outcome of prenatally detected newborn hydronephrosis. J Pediatr Urol 2007;3(6):469-76. doi: 10.1016/j.jpurol.2007.05.002.
25. Elmalik K, Chowdhury MM, Capps SNJ. Ureteric stents in pyeloplasty: a help or a hindrance? J Pediatr Urol 2008;4(4):275-9. doi: 10.1016/j.jpurol.2008.01.205.
26. Zachary J. Liss, Trevor M. Olsen, Brian A. Roelof, George F. Steinhardt Duration of urinary leakage after open non-stented dismembered pyeloplasty in pediatric patients J Pediatr Urol 2013;9(5):613-6. DOI: 10.1016/j.jpurol.2012.06.002.
27. Maheshwari R., Ansari M.S. Laparoscopic pyeloplasty in pediatric patients: the SGPGI experience. Indian J Urol 2010;26(1):36-40. DOI: 10.4103/0970-1591.60441
28. Салихар Ш.И. Выбор метода временного отведения мочи при реконструктивнопластических операциях на верхних мочевых путях у детей: дис. кан. мед. наук. М. 2010. 155 c.
29. VanderBrink BA, Cary C, Cain MP. Kidney Internal Splint/Stent (KISS) Catheter Revisited for Pediatric Pyeloplasty. Urology 2009;74(4):894-6. DOI: 10.1016/j.urology.2009.04.092.
30. Zoeller C, Lacher M, Ure B, Petersen C, Kuebler JF. Double J or transrenal transanastomotic stent in laparoscopic pyeloplasty in infants and children: a comparative study and our technique. J Laparoendosc Adv Surg Tech A 2014;24(3):205-9. DOI: 10.1089/lap.2013.0338.
31. Ahmed S, Crankson S. Non-intubeted pyeloplasty for pelviureteric junction obstruction in children. Pediatr Surg Int 1997;12(5-6):389-92. PMID: 9244107.
32. Reed MJ, Williams MPL. Open pyeloplasty in children: experience with an improved stenting technique. Urol Int 2003;71(2):201-3. DOI: 71847.
33. Sibley GNA, Graham MD, Smith ML. Improving splingtage techniques in pyeloplasty. Br J Urol 1987;60(6):489-91.
34. Woo HH, Farnsworth RH. Dysmember pyeloplasty in infants under the age of 12 months. Br J Urol 1996;77(3):449-51.
35. Zaidi Z, Mouriquand PDE. The use of a multipurpose stent in children. Br J Urol 1997;80(5):802-5.
36. Richter S, Ringel A, Shalev M, Nissenkorn I. The indwelling ureteric stent: a 'friendly' procedure with unfriendly high morbidity. BJU 2000;85(4):408-11. PMID: 10691815
37. Мартов А.Г. Рентген-эндоскопические методы диагностики и лечения заболеваний почек и верхних мочевых путей (суправезикальная эндоурология): дис. ... д-ра мед. наук. М., 1993. 76 с.
38. Мартов А.Г., Зенков С.С., Чепуров А.К., Мазо Е.Б., Покровский С.К. Опасности и осложнения внутреннего дренирования верхних мочевых путей. Урология и нефрология 1995;(1):29-31.
39. Combe M, Gelet A, Abdelrahim A. Lopez JG, Dawahra M, Martin X, et al. Ureteropelvic invagination procedure for endopyelotomy (Gelet technique):reviewof 51 consecutive cases. J Endourol 1996;10(2):153-7. DOI: 10.1089/end.1996.10.153







