Глобальная тенденция старения населения свидетельствует об увеличении в популяции доли лиц пожилого и старческого возраста. Это повышает значимость болезней инволюционного генеза, в том числе и такого заболевания, как доброкачественная гиперплазия предстательной железы (ДГПЖ) [1, 2, 3, 4].
Установлено, что здоровье и качество жизни мужчин старше 50 лет, в основном, зависят от четырех неонкологических состояний: кардиоваскулярных болезней, гиперплазии предстательной железы, эректильной дисфункции и депрессии [5, 6]. Более 40% от числа всех заболеваний у мужчин указанной возрастной группы приходится на ДГПЖ [7, 8].
По данным зарубежных эпидемиологических исследований, клинические признаки ДГПЖ обнаруживаются у 14% мужчин в возрасте 40-49 лет, а к 80 годам достигают 80-90% [9, 10, 11]. Согласно данным Министерства труда население трудоспособного возраста к 2016 году сократится на 4,6% (4 миллиона человек), что неизбежно приведет к необходимости увеличения доли работающих пенсионеров до 11% [12]. Этот факт еще раз свидетельствует о социально-экономической важности мероприятий, направленных на сохранение здоровья мужского населения.
Нами проведена оценка эффективности диагностики и лечения ДГПЖ в регионах Российской Федерации на примере Воронежской области [13]. Было установлено, что в 2009 году 40,9% больных с болезнями предстательной железы (N40-N42) поступили на стационарное лечение по экстренным показаниям, наиболее часто – с острой задержкой мочеиспускания вследствие ДГПЖ (ОЗМ). При этом, на диспансерном учете с болезнями предстательной железы состояли 6331 человек – менее 2% от численности мужского населения данного региона старше 50 лет.По данным мировой статистики доля клинически значимых форм ДГПЖ (выраженность симптомов нарушения функции нижних мочевых путей 8 баллов по шкале IPSS и более) в мужской популяции указанного возраста достигает 2646% [14,15]. То есть, на диспансерном наблюдении должно было бы находится существенно большее число пациентов. Приведенные выше факты указывают на недостаточную эффективность существующей системы диагностики и лечения ДГПЖ: упущения в профилактической работе, низкую выявляемость заболевания на ранних стадиях, недостатки консервативной терапии и погрешности в определении тактики лечения. Это стало поводом для реализации комплексной программы оказания урологической помощи в Воронежской области. Подготовительные мероприятия начали проводится с 2009 года, а с 2011 года, после утверждения в правительстве Воронежской области (выписка из постановления правительства от 22 ноября 2010 г. № 1002) комплексная этапная стандартизованная программа реализуется в полном объеме.
МАТЕРИАЛЫ И МЕТОДЫ
Нами разработана комплексная этапная стандартизированная программа оказания урологической помощи, базирующаяся на профилактических принципах, сформулированных основоположником советской медицины Н.А. Семашко. Программа «Урология» (далее Программа) была утверждена в составе «Областной целевой программы развития здравоохранения Воронежской области на 2011-2015 гг.».
Программа включает в себя комплекс мер, направленных на раннее выявление заболеваний и подразумевает переход в диагностике от принципа «обращаемости» к принципу «выявляемости». Широко использовали анкетирование, опрос декретированных групп населения, распространение медикопросветительской информации об уро-логических заболеваниях и сути проводимой программы.
При планировании Программы было принято решение о включении в таргетную группу мужчин старше 50 лет, поскольку именно в пятом десятилетии жизни мужчины отмечается резкий рост как клинических, так и морфологических признаков ДГПЖ (рис. 1).
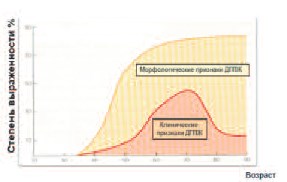
Рис. 1. Динамика клинических и морфологических признаков ДГПЖ по Altwein J.E. и Jacobi G.H. [16]
Программа носит универсальный характер и может быть с небольшими корректировками реализована в любом регионе России. Ее основу составляет этапный подход к оказанию урологической помощи. На первом этапе главная роль отведена семейным врачам, врачам общей практики, фельдшерам, которые осуществляют опрос и анкетирование пациентов, формируют группы риска для дальнейшего обследования. Второй этап мероприятий осуществляют урологи амбулаторного и стационарного звеньев межрайонных урологических центров. На третьем этапе медицинскую помощь оказывают в региональных урологических центрах на базе республиканских или областных больниц (рис. 2). В этой структуре задачи НИИ урологии заключаются в разработке адаптированного варианта программы для конкретного региона, обучению персонала необходимым методам диагностики и лечения, а также в методическом сопровождении Программы на различных этапах реализации, экспертной оценке качества урологической помощи на основе анализа динамики основных медикостатистических показателей и частоты осложнений. Кроме того, институт содействует региону в оказании высокотехнологичной медицинской помощи, выполняя часть операций на своей базе, до момента освоения местными специалистами и внедрения новых технологий в клиническую практику.
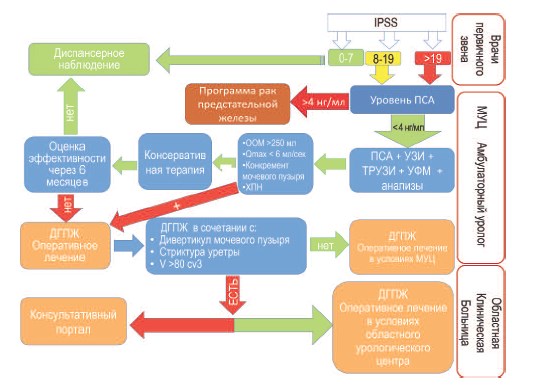
Рис. 2. Этапная схема оказания урологической помощи при ДГПЖ
При реализации Программы в Воронежской области, весь объем медицинской помощи пациентам с ДГПЖ был стандартизирован на каждом этапе. Разработан пакет подробных методических материалов, включая региональные стандарты, с использованием мирового опыта диагностики и лечения ДГПЖ. Стандарты составлены с учетом специфики функционирования российской системы здравоохранения [17].
На первом этапе реализована задача своевременного выявления больных ДГПЖ путем анкетирования с использованием опросника IPSS. На втором – обеспечено выполнение стандартных диагностических и лечебных манипуляций, позволяющих верифицировать диагноз: урофлоуметрия, УЗИ, ТРУЗИ, биопсия предстательной железы, анализы и т.д., а также консервативную и хирургическую медицинскую помощь. Второй этап оказания медицинской помощи пациентам с урологическими заболеваниями подразумевает выполнение оперативных вмешательств в типичных клинических случаях в объеме: троакарная эпицистостомия, инцизия простаты, трансуретральная электрорезекция предстательной железы, чреспузырная аденомэктомия, цистолитотрипсия, цистолитотомия и т.д. На третьем этапе выполнялись оперативные вмешательства в осложненных клинических случаях: сочетание ДГПЖ с дивертикулом мочевого пузыря, стриктурой уретры, раком простаты, объемом предстательной железы более 100 см3 и т.д.
Для выполнения поставленных задач в рамках Программы были осуществлены организационные и структурные изменения всей урологической службы региона, в том числе созданы, оснащены необходимым оборудованием и обеспечены кадрами 7 межрайонных урологических центров (МУЦ) для выполнения работ второго этапа урологической помощи. На базе областной клинической больницы №1 развернут и оснащен необходимыми технологиями региональный урологический центр, соответствующий третьему уровню специализированной помощи.
Реорганизации урологической службы региона сопутствовала просветительская работа в средствах массовой информации, включая областное телевидение, по разъяснению населению задач, важности и порядка проведения Программы. Одновременно, на всех этапах реализации Программы осуществляли образовательные мероприятия, ориентированные на повышение уровня методологической и практической подготовки амбулаторных урологов, врачей семейной практики, фельдшеров, среднего медперсонала. Специалисты призванные оказывать специализированную медицинскую помощь второго и третьего уровней прошли обучение по новым малоинвазивным ме-тодам лечения ДГПЖ, в том числе на базе НИИ урологии.
Кроме того, для координации системы оказания медицинской помощи пациентам с ДГПЖ в НИИ урологии были разработаны специальные интернетресурсы: образовательная платформа (Uroedu.ru) и консультативный портал (Nethealth.ru). Задачей образовательного ресурса стало обеспечение необходимого уровня знаний у всех участников программы «Урология». На консультативный портал возлагались задачи консультирования, совместной выработки лечебно-диагностической тактики и маршрутизации пациентов в рамках трех уровневой системы оказания урологической помощи.
РЕЗУЛЬТАТЫ
При реализации Программы в 2012 году было проанкетировано с использованием шкалы IPSS 259010 мужчин старше 50 лет на предмет наличия и выраженности симптомов нарушения функции нижних мочевых путей (СНМП), что составило 88,1% мужского населения Воронежской области указанной возрастной группы.
Из числа анкетированных, 77202 мужчины были направлены к амбулаторному урологу с клинически значимыми СНМП и подозрением на наличие ДГПЖ, что составило 29,81% от всех опрошенных мужчин. Диагноз ДГПЖ был подтвержден у 26905 мужчин или 10,39% от всех опрошенных. Оперативное вмешательство по поводу ДГПЖ было выполнено 1377 пациентам, что составило 0,53% опрошенных или 5,12% от числа больных ДГПЖ. (табл. 1).
Таблица 1. Результаты диагностики ДГПЖ
| Прикрепленное мужское население (старше 50 лет) |
Проанкетировано | Обследовано | Выявлено ДГПЖ |
Направлено на оперативное лечение |
|---|---|---|---|---|
| 293943 | 259010 | 77202 | 26905 | 1377 |
Таблица 2. Распределение заболеваемости ДГПЖ по группам
| 2009 г. | 2010 г. | 2011 г. | 2012 г. | |
|---|---|---|---|---|
| Первичная заболеваемость ДГПЖ (чел.) из них: |
9659 | 14076 | 19383 | 26905 |
| 1 группа ДГПЖ | 4944 (51,8%) | 7910 (56,19%) | 11109 (57,31%) | 17127 (63,66%) |
| 2 группа ДГПЖ | 3703 (38,34%) | 5168 (36,72%) | 7165 (36,96%) | 8576 (31,88%) |
| 3 группа ДГПЖ | 1012 (10,48%) | 998 (7,09%) | 1109 (5,72%) | 1202 (4,47%) |
| ВСЕГО: | 9659 | 14076 | 19383 | 26905 |
Вследствие проведённых мероприятий, диспансерная группа пациентов с заболеваниями предстательной железы увеличилась на 283,44%. Пациенты были разделены на три группы в зависимости от выраженности СНМП, степени нарушения мочеиспускания и показанности оперативного лечения: группы 1, 2 и 3 соответственно. К первой группе были отнесены пациенты с умеренными симптомами и отсутствием остаточной мочи. Ко второй группе – пациенты с умеренно и сильно выраженной симптоматикой и наличием остаточной мочи. В третью группу были включены пациенты с умеренно и сильно выраженной симптоматикой, выраженной инфравезикальной обструкцией и большим количеством остаточной мочи.
За 2009-2012 годы в наибольшей мере возросло абсолютное количество больных ДГПЖ 1 группы – на 246,42%. Увеличение числа пациентов 2 и 3 групп составило 131,60% и 18,77% соответственно. Динамика пациентов 3 группы не была статистически достоверна (рис. 3).
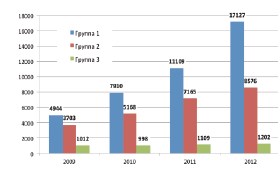
Рис. 3. Динамика числа пациентов с ДГПЖ в группах
При этом, доля пациентов различных групп в структуре первичной заболеваемости изменилась не так значительно: 1 группы увеличилась с 51,18% до 63,66%, а 2 и 3 группы уменьшились с 38,34% до 31,88% и с 10,48% до 4,47% соответственно (табл. 2).
На фоне роста выявляемости пациентов с ДГПЖ отмечено значительное увеличение оперативной активности в медицинских учреждениях области. Так, число трансуретральных резекций (ТУР) и открытых аденомэктомий увеличилось на 42,33%. При этом доля ТУР выросла на 30%, следствием чего стало, как снижение количества осложнений, так и сокращение времени послеоперационного пребывания пациентов в стационаре.
Реализация программных мероприятий привела 2012 году к сокращению числа пациентов с заболеваниями предстательной железы, доставленных в приемные отделения стационаров скорой медицинской помощью на 62,90% по сравнению с 2009 годом (рис. 4). Также на 26,82% сократилась и доля пациентов, находившихся на стационарном лечении по поводу болезней предстательной железы, которые были госпитализированы по экстренным показаниям. Среди всех пациентов это составило 14,07%.
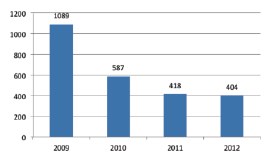
Рис. 4. Частота экстренных госпитализаций пациентов с болезнями предстательной железы
В целом, программные мероприятия привели к интенсификации работы урологической службы Воронежской области на 15,59%.
ОБСУЖДЕНИЕ
На сегодняшний день медицинская наука достигла высоких результатов в лечении конкретных заболеваний на базе одного учреждения, одновременно с этим часто наблюдается не-достаточная координация всей медицинской службы в лечении каждого конкретного заболевания. ДГПЖ не является исключением из этого принципа. Близость к высококвалифицированным урологическим центрам не может заменить комплексного этапного стандартизированного подхода при оказании урологической помощи. Так, 44,5% пациентов с ДГПЖ в стационарах Московской области проходят лечение в связи с острой задержкой мочеиспускания – [19].
Возникновение ОЗМ требует экстренного купирования данного состояния и, как следствие, приводит к нерациональному использованию ресурсов. Кроме того, факт наличия ОЗМ в анамнезе неблагоприятно сказывается на последующем оперативном лечении. При выполнении ТУР наличие в анамнезе ОЗМ повышает частоту рекатетеризации, септицемии, инфекций нижних мочевых путей, сохранения симптомов нижних мочевых путей после операции, гемотрансфузиям и, как следствие, повышает затраты на лечение [20].
По нашему мнению, основной акцент в улучшении качества оказания ме-дицинской помощи при ДГПЖ в настоящее время необходимо сделать именно на четкой структуризации всех этапов оказания медицинской помощи: первичного звена, межмуниципальных урологических центров, областных (краевых, республиканских) урологических центров.
Предлагаемая комплексная этапная стандартизированная программа «Урология» не специфична для конкретного региона, она состоит из четких алгоритмов построения урологической службы на всех этапах оказания медицинской помощи и разделена модули на основе нозологий: ДГПЖ, рак предстательной железы, недержание мочи у женщин, МКБ и др.
Упомянутые алгоритмы построения урологической службы могут быть внедрены в любом регионе РФ и за ее пределами. Например, модуль ДГПЖ программы «Урология» находится на различных этапах внедрения в Липецкой области, Карачаево-Черкесской Республике, Владимирской области, Пензенской области, Тверской области, поликлиниках управделами Президента № 1 и 3, на Кубе.
ВЫВОДЫ
Повышение клинической эффективности оказания урологической помощи пациентам с ДГПЖ возможно путем перехода к системе мер «активного» выявления заболевания на ранних стадиях. Для этого необходимо кардинально изменить подходы ко всем составляющим системы оказания медицинской помощи: подготовке специалистов, оснащению лечебно-профилактических учреждений, используемых методов диагностики и лечения, маршрутизации пациентов, к индикаторам качества медицинской помощи, роли и месту федеральных центров.
Первые результаты нашей работы подтвердили, что модуль ДГПЖ комплексной этапной стандартизированной программы «Урология» является универсальным инструментом решения проблем совершенствования организации медицинской помощи при этом заболевании.
ЛИТЕРАТУРА
1. Щепин, О.П., Тишук Е.И. Проблемы демографического развития России. // Экономика здравоохранения. 2005. № 3. С. 5-8.
2. Temml C, Brössner C, Schatzl G, Ponholzer A, Knoepp L, Madersbacher S; Prostate Study Group of the Austrian Society of Urology. The natural history of lower urinary tract symptoms over five years. // Eur Urol. 2003. Vol. 43, № 4. P. 374-380.
3. Kok ET1, Schouten BW, Bohnen AM, Groeneveld FP, Thomas S, Bosch JL. Risk factors for lower uri-nary tract symptoms suggestive of benign prostatic hyperplasia in a community based population of healthy aging men: the Krimpen Study. // J Urol. 2009. Vol. 181, N 2. P. 710-716.
4. Schulman CC. The aging male: a challenge for urologists: Rev. // Curr Opin Urol. 2000. Vol. 10, N 4. P. 337-342.
5. Kaplan SA, Olsson CA, Te AE. The American Urological Association symptom score in the evaluation of men with lower urinary tract symptoms: at 2 years of follow up, does it work? J Urol. 1996. Vol. 155, N 6. P. 1971-1974.
6. Rosen R, Altwein J, Boyle P, Kirby RS, Lukacs B, Meuleman E, O'Leary MP, Puppo P, Robertson C, Giu-liano F. Lower urinary tract symptoms and male sexual dysfunction: the multinatio-nalsurvey of the aging male (MSAM-7). // Eur Urol. 2003. Vol. 44, N 6. P. 637-649.
7. Farmer R., Clifford JG. Incidence and prevalence of LUTS/BPH in the UK in the 1990. // BJU Int. 2002. Vol. 90, Suppl. 2. – P.74.
8. Loh, SY, Chin CM. A demographic profile of patients undergoing transurethral resection of the prostate for benign prostate hyperplasia and presenting in acute urinary retention. // BJU. 2002. Vol. 89, N 6. – P. 531-533.
9. Bruskewitz, R. Management of symptomatic BPH in the US: who is treatedand how? // Eur Urol. 1999. Vol. 36, Suppl. 3. P. 7-13.
10. Garraway WM, Collins GN, Lee RJ. High prevalence of benign prostatic hypertrophy in the community. // Lancet. 1991. Vol. 338, N 8765. P. 469-471.
11. Roth S, Buzeline JM, Delauche-Cavallier MC. Correlation between symptomatic improvement as-sessed by Boyarsky and I-PSS symptom scores in patients with benign prostatic hyperplasia (BPH). // Eur. Urol. 1996. – Vol. 30, Supp. 2. P. 57.
12. «Российская газета» интернет издание 16.12.2013.// URL: http://www.rg.ru/2013/12/16/zanatost-site.html
13. Аполихин О.И., Сивков А.В., Катибов М.И., Щукин А.В., Золотухин О.В., Шадеркин И.А., Мадыкин Ю.Ю., Кочеров А.А., Кочерова Е.В., Шадеркина В.А., Просянников М.Ю., Войтко Д.А. Программа «Урология» – комплексный подход к модернизации здравоохранения на примере Воронежской области. // Экспериментальная и клиническая урология. 2013. N 2. C.4-8.
14. Kohnen PW, Drach G W. Patterns of inflammation in prostatic hyperplasia: a histologic and bacteriologic study. // J Urol. 1979. Vol. 121, N 6. P. 755-760
15. Diener E, E. Suh E, Oishi S. Recent findings on subjective well-being. // Indian J Clin Psy-chol. 1997. Vol. 24. N 1.P. 25–41.
16. Altwein J E, Jacobi G H. Urologie, Enke Verlag, Stuttgart 1986.
17. Постановление Правительства Воронежской области от 22 ноября 2010 г. N 1002 «О внесение изменений в постановление правительства Воронежской области от 05.10.2010 №825 // URL: http://base.consultant.ru/regbase/cgi/online.cgi?req=doc;base=RLAW181;n =37931.
18. Orestano F, Altwein JE, Knapsten P, Bandhauer K. Mode of action of progesterone, gesto-norone capronate (depostat) and cyproterone acetate (androcur) on the metabolism of testos-terone in human prostatic adenoma: in vitro and in vivo investigations. // J Steroid Biochemis-try. 1975. Vol. 6, N 6. P. 845-851.
19. Поздняков К.В. Острая задержка мочи при доброкачественной гиперплазии предста-тельной железы: Автореф. дис. … канд. мед. наук. М., 2006. 24 с.
20. Chen JS, Chang CH, Yang WH, Kao YH. Acute urinary retention increases the risk of com-plications after transurethral resection of the prostate: a population-based study. // BJU Int. 2012. Vol. 110, N 11, Pt C. P.896-901.







