Под термином «фуникулит» подразумевается воспаление оболочек, клетчатки и элементов семенного канатика (семявыносящего протока, кровеносных и лимфатических сосудов, нервов), вызванное банальной или специфической микрофлорой [1, 2]. В настоящее время этот термин стал шире и объединяет многие острые и хронические воспалительные заболевания семенного канатика различной (аутоиммунной, инфекционной, псевдоопухолевой и паразитарной) природы, отличающиеся по клиническим проявлениям, течению и прогнозу [3, 4]. Фуникулит нередко сочетается с воспалением семявыносящего протока (деферентитом) и может быть его осложнением (или наоборот), что вносит путаницу в терминологию этих заболеваний [2].
КРАТКИЙ ОБЗОР ЛИТЕРАТУРЫ. АКТУАЛЬНОСТЬ
Паховый гнойный фуникулит (ПГФ) относится к редким, недостаточно изученным и малознакомым широкому кругу хирургов, урологов и радиологов заболеваниям. Эта патология впервые была описана N.R. Smith в 1834 г как паховая флегмона неясной этиологии [2]. По данным K. Eddy и соавт., в англоязычной литературе за период с 1933 по 2011 гг. приведено описание лишь 4 случаев ПГФ [5, 6]. Всего же в литературе сообщается о 12 случаях ПГФ у пациентов разных возрастов, преимущественно, среднего и пожилого [2-11].
Этиопатогенез ПГФ остается неизученным. ПГФ рассматривается как флегмона или абсцесс семенного канатика [2, 7], как сегментарная инфицированная дилатация пахового отдела семявыносящего протока [8], как гнойный васит (resp., деферентит) [3-6, 9-11]. Предполагается, что ПГФ вызывается аэробной и анаэробной гноеродной флорой, микобактериями туберкулеза, гемофильной палочкой Пфайфера, грибами. В большинстве случаев каузативную микрофлору и источник инфекции на момент клинической манифестации ПГФ идентифицировать не удается, что рассматривается как одна из особенностей этого заболевания [11]. В этой связи даже предложено именовать заболевание как идиопатический ПГФ [2]. Считается, что путь распространения инфекции на оболочки семенного канатика – гематогенный [2-6].
При ПГФ поражается паховый отдел семенного канатика [2-11]. ПГФ встречается в двух клинико-патоморфологических формах (в виде флегмоны и абсцесса семенного канатика), протекает как острое хирургическое заболевание и может быть причиной диагностических ошибок, симулируя ущемленную паховую грыжу, абсцесс передней брюшной стенки или острое заболевание органов мошонки [3-6, 10, 11].
В диагностике ПГФ многими авторами отмечена высокая эффективность компьютерной томографии (КТ), которая в представленных литературных наблюдениях позволила до операции выявить флегмону или абсцесс семенного канатика и исключить другие острые хирургические заболевания, в частности, ущемленную паховую грыжу [5, 6, 8-14].
Лечение ПГФ только хирургическое (путем чрескожной пункции и аспирации абсцесса семенного канатика под ультразвуковой навигацией или путем открытой операции – ревизии и дренировании оболочек семенного канатика – при его флегмоне) [8-10]. При своевременном хирургическом лечении прогноз заболевания благоприятный. Летальный исход на фоне сепсиса наблюдался в 3 (25%) из описанных случаев ПГФ [2].
Прогноз при ПГФ может быть различным и зависит от клинико-патоморфологической формы заболевания, своевременности диагностики и лечения, а также от иммунореактивности организма. У иммунокомпромиссных пациентов ПГФ характеризуется септическим течением и приводит к летальному исходу [2, 5, 6]. У пациентов репродуктивного возраста течение ПГФ может осложниться экскреторной формой бесплодия вследствие развития стриктуры или облитерации семявыносящего протока в исходе воспаления [1, 2].
За 20-летний период (с 1994 по 2014 гг.) в ГБУЗ «Городская клиническая урологическая больница № 47» и ГБУЗ «Городская клиническая больница № 57» Департамента здравоохранения г. Москвы, работающих в режиме неотложной урологической помощи, наблюдались два случая ПГФ, которые вызвали серьезные диагностические трудности. В качестве иллюстрации приводим эти наблюдения.
КЛИНИЧЕСКОЕ НАБЛЮДЕНИЕ № 1
Пациент К., 42 лет в сентябре 2009 года поступил в клинику по неотложным показаниям с направительным диагнозом: острый левосторонний эпидидимоорхит, гидроцеле слева. Предъявляет жалобы на увеличение и болезненность левой паховой области и левой половины мошонки, гипертермию до 38° C с ознобом в течение 1,5 недель, слабость, потливость. Заболел остро. Заболевание связывает с переохлаждением. В анамнезе перенес неоднократные урогенитальные инфекции (гонорею, трихомониаз), в детстве – орхиэктомию справа по поводу пахового крипторхизма, приведшего к атрофии яичка. Туберкулез, ВИЧ, гепатиты В и С отрицает. Общее состояние средней тяжести, обусловленное воспалительной интоксикацией. Температура тела – 37,5°C. Правильного телосложения, нормального питания. Кожные покровы бледные с землистым оттенком. Со стороны внутренних органов и систем органов патологических отклонений не выявлено. АД – 130/70 мм. рт. ст., пульс – 92 уд./мин. При осмотре отмечено увеличение левой паховой области и левой половины мошонки. Кожа левой паховой области гиперемирована, отечная, местная температура повышена. В проекции левого пахового канала пальпируется овоидной формы тугоэластическое и резко болезненное образование 7х3 см, ограниченное анатомическими границами пахового канала. Окраска кожи мошонки и местная температура не изменены, складки кожи левой половины мошонки несколько сглажены. Левое яичко, придаток и мошоночная часть семенного канатика при пальпации не изменена. Отмечается небольшое скопление жидкости в оболочках левого яичка (гидроцеле). Правое яичко в мошонке не определяется (удалено). Патологических выделений из уретры не отмечено. При пальцевом ректальном исследовании прямая кишка, предстательная железа, семенные пузырьки и ампулярные отделы семявыносящих протоков не изменены. В анализах крови выявлена умеренная анемия (гемоглобин – 108 г/л, эритроциты – 4,0х106), лейкоцитоз до 16х103, сдвиг формулы крови влево до юных форм, увеличение СОЭ до 43 мм/час. Патологических изменений в анализах мочи не обнаружено. При рентгенографии органов грудной клетки очагово-инфильтративных изменений в легких не выявлено, обнаружено диффузное усиление и деформация легочного рисунка (хронический бронхит «курильщика»). При ультразвуковом исследовании (УЗИ) в проекции левого пахового канала выявлено жидкостное неоднородное образование «сигарообразной» формы 9,5х3,5х4,2 см (280 см3), полностью занимающее паховой канал и ограниченное его стенками, оттесняющее кзади элементы семенного канатика (рис. 1, 2, 3, 4). Выполнена магнитнорезонансная томография (МРТ), которая подтвердила данные УЗИ и дополнительно обнаружила высокое содержание белка в выпоте левого пахового канала, что свидетельствовало о его гнойным характере (рис. 5, 6). Дифференциальная диагностика проводилась между нагноившейся кистой (как наиболее вероятным диагнозом) и гематомой (как наименее вероятным диагнозом) семенного канатика. При эксплоративной ревизии пахового канала подтвердилось наличие гнойного кистозного образования семенного канатика, которое было вскрыто, иссечено и дренировано. Эвакуировано около 250 мл густого гноя, стенки пахового канала и оболочки семенного канатика были пропитаны гноем, утолщены и уплотнены. В ходе операции было высказано предположение о возможном нагноении врожденного фуникулоцеле. При патогистологическом исследовании выявлена картина диффузного гнойного воспаления оболочек и клетчатки семенного канатика. При посеве гнойного содержимого роста флоры обнаружено не было. Исход заболевания – выздоровление.
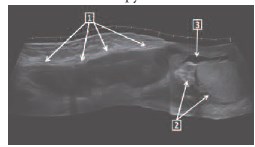
Рис. 1. Случай № 1. Пациент К., 42 года. Панорамная продольная эхограмма левой пахово-мошоночной области. 1фуникулопиоцеле, занимающее весь паховый канал, 2 – неизмененные яичко и придаток, 3 – небольшое гидроцеле
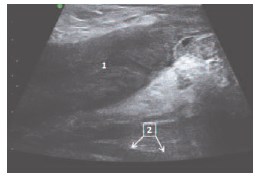
Рис. 2. Тот же пациент. Прицельное УЗИ левой паховомошоночной области. 1 – фуникулопиоцеле, 2 – неизмененная фуникулярная часть семявыносящего протока
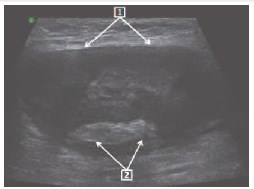
Рис. 3. Тот же пациент. Поперечная эхограмма пахового канала слева в средней трети. 1 – фуникулопиоцеле, 2элементы измененного семенного канатика
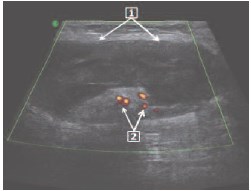
Рис. 4. Тот же пациент. Допплерангиограмма семенного канатика слева в средней трети пахового канала. 1 – фуникулопиоцеле, 2 – сосуды семенного канатика
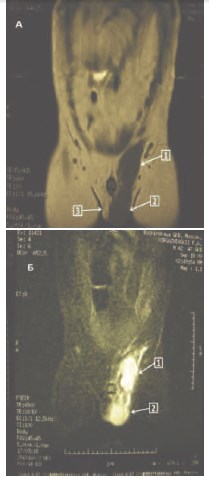
Рис. 5. Тот же пациент. МРТ. Фронтальный срез. А – Т1ВИ, Б – Т2ВИ. 1 – фуникулопиоцеле слева, 2 – гидроцеле слева, 3 – правое яичко в мошонке отсутствует (удалено)
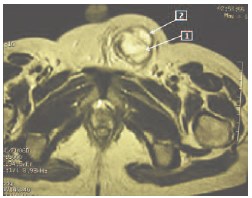
Рис. 6. Тот же пациент. МРТ. Т2ВИ. Аксиальный срез на уровне средней трети пахового канала слева. 1 – фуникулопиоцеле, 2 – семенной канатик
КЛИНИЧЕСКОЕ НАБЛЮДЕНИЕ № 2
Пациент С., 63 лет в августе 2010 года по поводу рака предстательной железы Т1N0M0 перенес радикальную простатэктомию. Ранний послеоперационный период осложнился нагноившимся тазовым лимфоцеле объемом 650 мл, которое было дренировано открытым способом. Заживление раны вторичным натяжением. Выписался на 24-е сутки после операции в удовлетворительном состоянии. Через 1 месяц после выписки поступил в клинику повторно с жалобами на увеличение и болезненность левой паховой области и левой половины мошонки, гипертермию до 38° с ознобом в течение 5 суток. Общее состояние средней тяжести, обусловленное гнойно-воспалительной интоксикацией. В левой паховой области пальпируется неподвижное тугоэластическое и резко болезненное образование 10х4х3 см, кожа над ним отечна и гиперемирована (рис. 7). Острый эпидидимоорхит и ущемленная паховая грыжа при клинико-эхографическом обследовании были исключены. Предположение о паховом лимфоцеле также было отвергнуто, так как диссекции паховых лимфоузлов при предыдущей операции не проводилось. При УЗИ пахового канала слева выявлено осумкованное скопление неоднородной жидкости в оболочках семенного канатика (рис. 8). Предварительный диагноз: острый паховый фуникулит с развитием реактивного (воспалительного) фуникулопиоцеле. При ревизии пахового канала и семенного канатика было эвакуировано около 150 мл межоболочечного гнойного экссудата, отмечено утолщение и уплотнение стенок пахового канала и оболочек семенного канатика. Патогистологическое исследование резецированных оболочек семенного канатика обнаружило признаки острого гнойного диффузного воспаления (рис. 9). При посеве содержимого оболочек семенного канатика роста флоры выявлено не было. Исход заболевания – выздоровление. Пациент был выписан на 20-е сутки после операции в удовлетворительном состоянии с зажившей раной. При УЗИ через 2 недели после операции отмечено восстановление структуры семенного канатика и стенок пахового канала (рис. 10).
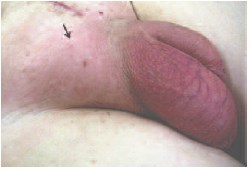
Рис. 7. Случай № 2. Пациент С., 61 год. Асимметричное увеличение правой паховой области и мошонки (стрелка). Гиперемия кожи мошонки и паховой области справа. Правосторонний паховый фуникулит
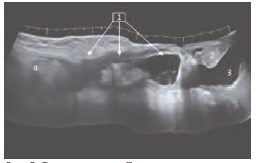
Рис. 8. Тот же пациент. Панорамная продольная эхограмма правой пахово-мошоночной области. 1фуникулопиоцеле, симулирующее паховую грыжу, 2 – интактные яичко и придаток, 3 – гидроцеле, 4 – брюшная полость
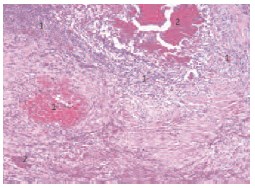
Рис. 9. Тот же пациент. Микропрепарат оболочек семенного канатика. Гематоксилин и эозин. Увеличение: х 100. Очаги полиморфноядерной лейкоцитарной и эозинофильной инфильтрации (1) с фокусами кровоизлияний (2). Острый гнойный фуникулит
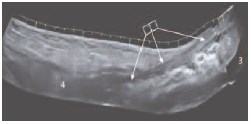
Рис. 10. Тот же пациент. 14-е сутки после операции – вскрытии и дренировании флегмоны семенного канатика справа. Панорамная продольная эхограмма правой пахово-мошоночной области. Восстановление структуры семенного канатика и пахового канала. 1 – семенной канатик, 2 – яичко, 3 – гидроцеле, 4 брюшная полость
ОБСУЖДЕНИЕ
Клинические проявления и течение ПГФ в наших наблюдениях не отличались от случаев ПГФ, описанных в литературе [2 – 11]. ПГФ клинически симулировал различные острые заболевания пахово-мошоночной области: начиная от острого гнойного эпидидимоорхита и кончая нагноившейся гематомой семенного канатика. Окончательная верификация заболевания принадлежала интраоперационному и патоморфологическому методам исследования.
Этиопатогенез ПГФ в представленных двух случаях остается не совсем ясным. В 1-ом случае, учитывая наличие в анамнезе аномалий половых органов (крипторхизм), неоднократные урогенитальные инфекции и результаты эксплоративной ревизии пахового канала, в качестве патоморфологического субстрата ПГФ можно предположить нагноение конгенитального фуникулоцеле на фоне латентно протекающего инфекционного деферентита. Как известно, врожденная неполная облитерация влагалищного отростка брюшины (processus vaginalis peritoneae Halleri) встречается примерно у 20% детей и может стать причиной развития осложненного нагноением фуникулоцеле [12].
Во 2-ом случае возникновению ПГФ с большей вероятностью предшествовали тазовый гнойный целлюлит и тазовое пиолимфоцеле, возникшие как осложнение радикальной простатэктомии. Известно, что осложнения радикальной простатэктомии встречаются нередко: у каждого 4-го – 5-го пациента [13]. Среди них гнойно-воспалительные заболевания почек, мочевыводящих путей, органов мошонки и тазовой клетчатки занимают первое место, составляя 40 – 60% всех послеоперационных осложнений [13, 14]. При этом наиболее вероятный путь распространения гнойной инфекции из ложа удаленной предстательной железы на оболочки семенного канатика хорошо изучен: по фасциальному футляру семявыносящего протока на оболочки семенного канатика по продолжению – per continuitatem с формированием фуниколопиелоцеле [15].
В наших наблюдениях отмечена высокая диагностическая эффективность УЗИ высокого разрешения (6 – 16 МГц) и МРТ. УЗИ принадлежала основная роль, оно позволило оценить характер объемного поражения семенного канатика и провести дифференциальную диагностику с острыми хирургическими заболеваниями пахово-мошоночной области. МРТ, по нашему мнению, несколько точнее УЗИ в оценке распространенности поражения семенного канатика, а также при уточнении характера выпота (гной, кровь, лимфа).
Лечение ПГФ было хирургическим: ревизия пахового канала, иссечение и дренирование фуникулопиоцеле. Хирургическое вмешательство выполнялось по неотложным показаниям с диагностической и лечебной целью и с соблюдением принципов гнойной хирургии; в результате лечения оба пациента выздоровели.
ПГФ предлагается дифференцировать, прежде всего, с ущемленной паховой грыжей и острыми заболеваниями органов мошонки (острым эпидидимитом и заворотом яичка), а также с гематомой, тромбозом вен и опухолью семенного канатика, остеомиелитом лобковых костей и симфиза [2-11]. В дифференциальной диагностике ПГФ и острых заболеваний органов мошонки методом выбора является серошкальное УЗИ, дополненное допплерографией; в то время как при разграничении ПГФ и ущемленной паховой грыжи приоритет принадлежит компьютерной томографии (КТ) [5, 6, 8]. Для диагностики опухоли или гематомы семенного канатика эффективным является применение МРТ и высокоразрешающего УЗИ, для остеомиелита тазовых костей – использование тазовой рентгенографии и КТ [2, 5, 6]. В наших наблюдениях применение комплексного лучевого обследования, включающего высокоразрешающее УЗИ (6-16 МГц) и МРТ пахово-мошоночной области, позволило высказаться о характере заболевания семенного канатика и выбрать необходимую тактику лечения.
ЗАКЛЮЧЕНИЕ
Паховый гнойный фуникулит является крайне редким заболеванием с неустановленным этиопатогенезом. Одним из вероятных механизмов развития ПГФ является нагноение врожденного фуникулоцеле или развитие приобретенного фуникулопиоцеле на фоне урогенитальной инфекции или тазового гнойного целлюлита. Каузативная инфекция, предположительно из уретры, предстательной железы, семенных пузырьков и тазовой клетчатки, распространяется на оболочки семенного канатика по просвету семявыносящего протока (каналикулярным путем) или по его фасциальному футляру и далее – с семявыносящего протока на семенной канатик – по продолжению (per continuitatem). ПГФ протекает как острое хирургическое или урологическое заболевание и вызывает серьезные диагностические трудности. В диагностике ПГФ эффективно применение высокоразрешающего УЗИ и МРТ пахового канала и органов мошонки. Окончательная верификация диагноза осуществляется интраоперационным и патоморфологическим методами. ПГФ необходимо дифференцировать при помощи лучевых методов с острыми заболеваниями паховомошоночной области, и прежде всего, с ущемленной паховой грыжей, острым эпидидимитом и заворотом яичка. Лечение ПГФ должно быть хирургическим (ревизия пахового канала, вскрытие и дренирование оболочек семенного канатика). При своевременной диагностике и лечении прогноз ПГФ является благоприятным.
ЛИТЕРАТУРА
1. Тиктинский О.Л., Михайличенко В.В. Андрология (руководство). СПб., 1999. C. 62 – 80.
2. Wilensky AO, Samuels SS. Acute deferentitis and funiculitis.// Ann Surg. 1923. Vol. 78, N 6. P. 785 – 794.
3. Bissada NK, Redman JF. Unusual masses in the spermatic cord: report of six cases and review of the literature. // South Med J. 1976. Vol. 69. P. 1410 –1412.
4. Chan PTK, Schglegel PN. Inflammatory conditions of the male excurrent ductal system. Review. Parts II. // J Androl. 2002. Vol. 23, N 4. P. 461 – 469.
5. Eddy K, Pierce B, Eddy R. Vasitis: clinical and ultrasound confusion with inguinal hernia clarified by computed tomography. // Can Urol Assoc J. 2011. Vol. 5, N 4. P. E74 – E76.
6. Eddy K, Connell D, Gooodacre B, Eddy R. Imaging findings prevent unnecessary surgery in vasitis: an under-reported condition mimicking inguinal hernia. // Clin Radiol. 2011. Vol. 66, N 5. P. 475 – 477. 7. Maitra AK. Odd inguinal swelling. // Lancet. 1970. Vol. 1. P. 45.
8. Gomez Herrera JJ., Zabia Galindez E, Carrera Terron R, Borruel Nacenta S. Dilatacion unilateral completa de conducto deferente como causa de massa inguinal. // Radiologia. 2013. Vol. 55, N 6. P. 533 – 536.
9. Bissada NK, Redman JF, Finkbeiner AE. Unusual inguinal mass secondary to vasitis. // Urology. 1976. Vol. 8. P. 488 – 499. 10. Ryan S.P, Harte PJ. Suppurative inflammation of vas deferens: an unusual groin mass. // Urology. 1988. Vol. 31. P. 245 – 246.
11. Wolbarst AL. The vas deferens, generally unrecognized clinical entity in urogenital disease. // J Urol. 1933. Vol. 29. P. 405 – 412.
12. Garriga V, Serrano A, Marin A, Medrano S, Roson N, Pruna X. US of the tunica vaginalis testis: anatomic relationships and pathologic conditions. // RadioGraphics. 2009. Vol. 29. P. 2017 – 2032.
13. . Froehner M, Novotny V, Koch R, Leike S, Twelker L, Wirth MP.Perioperative complications after radical prostatectomy: open versus robot-assisted laparoscopic approach. // Urol. Int. 2013. Vol. 90, N 3. P. 312 – 315.
14. Salomon L, Levrel O, Anastasiadis AG, Saint F, de La Taille A, Cicco A, Vordos D, Hoznek A, Chopin D, Abbou CC.Outcome and complications of radical prostatectomy in patients with PSA 10 ng/ml: comparison between the retropubic, perineal and laparoscopic approach. // Prostate Cancer Prostatic Dis. 2002. Vol. 5, N 4. P. 285 – 290.
15. Кованов В.В., Аникина Т.И. Хирургическая анатомия фасций и клетчаточных пространств человека. М.: Медгиз, 1961. С. 169 – 185.







