Единый лапароскопический доступ (ЕЛД) – новая ступень развития традиционной многопортовой эндовидеохирургии, позволяющая достичь максимального косметического результата и снизить травматичность хирургического вмешательства. Данные преимущества реализуются за счет выполнения всей операции через единый кожный разрез в области пупка. При этом допускается установка одного дополнительного порта диаметром не более 5 мм
С момента выполнения первой нефрэктомии из единого лапароскопического доступа (НЕЛД) в 2007 г., количество данных операций прогрессивно увеличивается, однако их преимущества над традиционными многопортовыми вмешательствами до сих пор остаются не изучены [1,2,3]. Так, по заключению экспертов Европейской ассоциации урологов, НЕЛД является безопасной альтернативой традиционной многопортовой эндовидеохирургической нефрэктомии (МЭН), но только при наличии значительного опыта выполнения данных вмешательств у хирурга [4].
Исходя из данного заключения, а также следуя концепции IDEAL (Idea, Development, Evaluation, Assessment and Long-Term Study — идея, развитие, оценка и долгосрочные исследования), основная цель которой — изучение новых хирургических методов лечения с позиции доказательной медицины, решение вопроса о роли и месте ЕЛД-технологии при выполнении нефрэктомии требует определения продолжительности кривой обучения НЕЛД (являющейся отображением опыта хирурга) и последующего проведения сравнительного анализа результатов НЕЛД и МЭН, выполненных после освоения данных методик [5]. В данной статье представлены результаты изучения кривой обучения НЕЛД, ее влияния на результаты операции, а также сравнительный анализ результатов НЕЛД с результатами МЭН.
МАТЕРИАЛЫ И МЕТОДЫ
В основу работы легли результаты рандомизированного проспективного исследования, целью которого явился сравнительный анализ результатов НЕЛД и МЭН. В исследование были включены 79 пациентов, перенесших эндовидеохирургическую нефрэктомию на базе ФГАУ «Лечебно-реабилитационный центр» Минздрава России г. Москвы с 2012 по 2014 г. Все пациенты были разделены на 2 группы в соответствии с видом оперативного лечения. В основную группу, в которой больным выполнялась НЕЛД, вошли 37 пациентов, а в контрольную (выполнялась МЭН) — 42. Ноообразования правой почки выявили у 22 (59,5%) пациентов основной группы и у 9 (21,4%) — контрольной. Новообразования левой почки диагностировали у 11 (29,7%) пациентов основной группы и у 28 (66,7%) — контрольной. Операции по поводу первично-сморщенной почки были выполнены 4 (10,8%) пациентам основной группы (из них 3 (8,1%) на правой почке и 1 (2,7%) - на левой) и 5 (11,9%) пациентам - контрольной группы (из них 2 (4,8%) на правой почке и 3 (7,1%) — на левой).
Пациенты основной и контрольной групп были сопоставимы по полу и возрасту. Было прооперировано 37 мужчины и 42 женщины. Средний возраст пациентов составил 59±9,8 лет. Средний индекс массы тела (ИМТ) пациентов составил 28,9±5,4 кг/м2.
Кроме того, пациенты обеих групп были сопоставимы по характеру сопутствующих заболеваний, а также объему и области предшествующих оперативных вмешательств.
Все НЕЛД были выполнены одним хирургом, имеющим стабильные результаты МЭН, но без опыта выполнения НЕЛД. Все МЭН были выполнены одним хирургом, имеющим стабильные результаты открытой нефрэктоми, но не имеющим опыта выполнения МЭН. При этом, стабильными результатами считали неизменно низкую частоту или отсутствие интраоперационных осложнений средней степени тяжести, а также тяжелых интраоперационных осложнений; отсутствие послеоперационных осложнений II степени и более по классификации Clavien-Dindo.
Предоперационная подготовка, основные этапы операций, а также протоколы ведения послеоперационного периода в обеих группах были одинаковы. При выполнении НЕЛД во всех случаях в качестве ЕЛД-порта использовали SILS-порт, а также набор инструментов-ротикуляторов с изменяемым углом рабочей части. SILS порт устанавливали под контролем зрения через трансумбиликальный разрез около 2,5 см. Дополнительные порты устанавливали при необходимости ретракции печени или возникновении технических трудностей или осложнений, а в ряде случаев — на этапе пересечения сосудистой ножки почки для использования аппарата «En-doGIA» или клипс-аппликатора. Макропрепарат удаляли из места установки SILS-порта, что требовало расширения доступа на 3-5 см. Дренирование ложа удаленной почки в основной группе было выполнено у 14 (через отверстие для дополнительного порта), а в контрольной — у всех 42 пациентов.
Оценку продолжительности кривой обучения проводили по двум критериям, основным из которых явилось достижение стабильно низкой частоты периоперационных осложнений. В качестве дополнительного критерия оценивали продолжительность операции. После определения продолжительности кривой обучения был проведен сравнительный анализ основных периоерационных показателей (объем интраоперацонной кровопотери, время операции и продолжительность послеоперационного койко-дня), влияние кривой обучения на частоту установки дополнительных портов, а также частоту экстраумбиликальной и трансумбиликальной локализации SILS-порта.
РЕЗУЛЬТАТЫ
При оценке результатов операций в обеих группах были получены следующие данные: среднее время операции в основной группе составила 140±49 мин, в группе контроля -130±46 мин; медиана объема интра-операционной кровопотери в основной группе составила 50 мл, в контрольной — 100 мл; средняя продолжительность послеоперационного койко-дня составила 4,5±2,3 дня в основной группе и 5,3±3,5 дней в группе контроля. Интраоперационные осложнения возникли у 2 (5,4%) пациентов основной группы и у 5 (11,9%) — контрольной. Послеоперационные осложнения возникли у 9 (24,3%) пациентов основной группы и у 7 (16,7%) — контрольной. Летальных исходов не было.
У 17 (46%) пациентов SILS-порт устанавливали экстраумбиликально (по параректальной линии или в подреберной области), а у 20 (54%) - трансумбиликально. Основной причиной экстраумбиликальной установки SILS-порта явился высокий ИМП пациентов (28,8±4,4 кг/м2).
В 8 (21,6%) случаях НЕЛД была выполнена без установки дополнительного порта. Один дополнительный порт диаметром 5 мм был установлен в 19(51,3%)случаях (в 5 случаях — при операции на левой почке и в 14 — на правой). Конверсия к МЭН была выполнена у 10 (27%) пациентов (в 4 случаях при операции на левой почке и в 6 — на правой).
После получения первичных результатов операций, в соответствии с выбранными критериями — частотой периоперационных осложнений и времени операции — была определена продолжительность кривой обучения.
В основной группе периоперационные осложнения были выявлены при выполнении первых 21 (56,8%) операции, а в контрольной - первых 22 (52,3%). При этом интра-операционные осложнений в основной группе возникли при выполнении первых 5 операций, а в контрольной — первых 20. Выполнение всех последующих операций в обеих группах не сопровождалось развитием интра- и послеоперационных осложнений.
В качестве дополнительного критерия прохождения кривой обучения оценивали продолжительность операции первых и последних операций в обеих группах.
Среднее время первых операций основной группы составило — 151± 51 мин, а последних — 138±46 мин (p>0,05). Динамика изменения продолжительности операции в зависимости от ее порядкового номера отображена на рисунке 1.
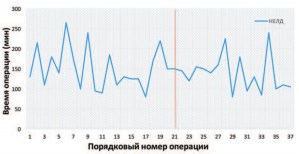
Рис. 1. Динамика продолжительности НЕЛД
Ввиду отсутствия достоверной разницы в продолжительности операций между подгруппами, был выполнен анализ показателей, напрямую зависящих от опыта хирурга и влияющих на время операции, который подтвердил продолжительность кривой обучения, полученную в ходе оценки периоперационных осложнений. Сравнение результатов первых и последних операций показало достоверное снижение частоты экстраумбиликальной установки SILS-порта (с 66,7 до 18,8%; p<0,05) и конверсии к МЭН (с 42,9 до 6,3%; p<0,05), а также существенное уменьшение частоты установки дополнительного порта (с 62,5 до 42,9%; p>0,05).
Что касается МЭН, то время операции было достоверно ниже в подгруппе последних оперативных вмешательств (164±53 мин против 120±12 мин; p>0,05), что также подтвердило продолжительность кривой обучения, полученную на базе основного критерия (рис. 2).
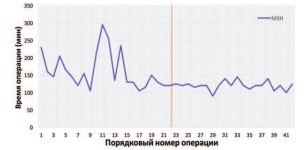
Рис. 2. Динамика продолжительности МЭН
Оценка основных периоперационных результатов операций, выполненных после прохождения кривой обучения, не выявила каких-либо преимуществ ЕЛД-технологии над стандартной многопортовой методикой. Средняя продолжительность операции в основной группе составила 138±55 минут, а в контрольной -141 ±36 минут (p>0,05). Средняя продолжительность послеоперационного койко-дня в основной группе составила 3,7± 1,8 дня, а в контрольной — 4,5±1 (p>0,05). Что касается объема интраоперационной крово-потери, то хотя последний и был достоверно ниже в группе НЕЛД (87±64 против 192± 145 мм; р<0,05), данная разница не имела клинического значения.
ОБСУЖДЕНИЕ
Технический прогресс и стремительное развитие медицины, наблюдаемое в последние десятилетия, привели к появлению большего числа новых хирургических методов лечения. На сегодняшний день эффективность некоторых современных методик является доказанной, и они широко используются в клинической практике, в то время как другие — требуют тщательного изучения с позиции доказательной медицины. С целью решения вопроса об обоснованности применения появляющихся технологий была разработана концепция IDEAL, в соответствии с которой, любой внедряемый метод хирургического лечения должен пройти несколько этапов оценки. Первые этапы включают теоретическое обоснование нового метода, экспериментальные операции, разработку требуемого оборудования и внедрение метода в клиническую практику. В течение последующих этапов происходит стандартизация методики, изучение продолжительности кривой обучения, уточнение показаний и противопоказаний, а также оценка ее эффективности (клинико-экономической) [5].
На сегодняшний день на основании накопленного мирового опыта выполнения НЕЛД, можно сказать, что первые этапы внедрения ЕЛД-технологии при выполнении нефрэктомии пройдены. Большинство работ, оценивающих результаты МЭН и НЕДЛ, показали сопоставимые результаты обеих методик, в связи с чем в 2014 г. Европейская ассоциация урологов признала НЕЛД безопасной альтернативой МЭН, однако только при наличии должного опыта выполнения НЕЛД [4].
Ввиду высокого уровня сложности НЕЛД большинство авторов склоняются к тому, что обучение последней следует начинать после освоения МЭН [11]. В своей работе мы определили продолжительность кривой обучения как НЕЛД, так и МЭН.
В настоящее время под кривой обучения подразумевают время, затраченное на получение навыка, позволяющего добиваться стабильно высоких результатов. В хирургической практике кривой обучения является не время, а количество операций, требуемое для достижения стабильных результатов, при этом наиболее часто в качестве основного критерия прохождения кривой обучения считается достоверное сокращение времени операции [6,7].
Результаты сравнительного проспективного анализа результатов 135 донорских НЕЛД и 100 донорских МЭН, проведенного R.N. Barth и со-авт., указывают значительную продолжительность кривой обучения НЕЛД, которая составила не менее 50 оперативных вмешательств. Схожие данные были получены в результате ретроспективного анализа, выполненного C. Troppmann и со-авт. В работу было включено 114 пациентов, перенесших донорскую НЕЛД, при этом пациенты имели различный ИМТ (от 20 до 34 кг/м2) и различную анатомию почечных сосудов, а также различались по объему абдоминальных оперативных вмешательств в анамнезе. Оценка полученных данных показала, что стабильное снижение продолжительности операции было достигнуто лишь после выполнения 60 операций.
Однако в обеих работах отсутствуют указания опыта МЭН, имеющегося у хирурга, на момент начала исследования. Кроме того, определение продолжительности кривой обучения на основании времени операции не позволяет оценить безопасность новой методики — одного из ведущих показателей для любого внедряемого метода лечения. Также, говоря о НЕЛД, необходимо отметить, что существенное влияние на продолжительность операции оказывает наличие/отсутствие дополнительных портов, так как их установка позволяет создать истинную триангуляцию, что существенно упрощает и ускорят выполнение операции.
Исходя из данных соображений, в представленной работе основным критерием прохождения кривой обучения была стабильно низкая частота периоперационных осложнений, а дополнительным - время операции и частота установки дополнительного порта.
На основании данных критериев продолжительность кривой обучения МЭН составила 22 операции, после выполнения которых отмечено достоверное снижение как продолжительности операций, так и отсутствие периоперационных осложнений. Кривая обучения НЕЛД составила 21 операцию, при этом достоверного сокращения времени операции между подгруппами первых и последних операций не наблюдалось, однако было зафиксировано снижение не только частоты установки дополнительных портов, но и экстраумбиликальной установки SILS-порта.
Результаты других исследователей подтверждают полученные результаты. Так, по данным O.K. Serrano и соавт. достоверное сокращение времени операции было зафиксировано после выполнения 28 донорских МЭН, а снижение частоты интраоперационных осложнений до стабильно низких показателей -после 24. На основании полученных данных авторы пришли к выводу о том, что кривая обучения донорской МЭН составляет 24-28 операций.
Оценка кривой обучения, проведенная Y.H. Park и соавт. на основании результатов 50 радикальных НЕЛД, показала высокую частоту интраоперационых осложнений при выполнении первых 30 операций (частота осложнений при выполнении первых и последующих 15 операций составила 20 и 20% соответственно) и их отсутствие при выполнении с 31 по 50 оперативное вмешательство. Таким образом, на основании данных собственного исследования, а также опубликованных работ, можно заключить, что кривая обучения МЭН варьирует от 2 до 3 десятков операций. Освоение НЕЛД также требует выполнения аналогичного числа оперативных вмешательств, которое позволяет достичь стабильно низкой частоты периоперационных осложнений и частоты установки дополнительного порта, но не сокращения времени оперативного вмешательства.
ВЫВОДЫ
Освоение многопортовой эндовидеохирургической нефрэктомии требует выполнения 2-3 десятков операций. Кривая обучения НЕЛД после освоения многопортовой эндовидеохирургической нефрэктомии варьирует от 2 до 3 десятков операций и позволяет достичь стабильно низкой частоты периоперационных осложнений, сократить не только частоту установки дополнительного порта, но и частоту эксраумбиликальной установки ЕЛД-порта.
ЛИТЕРАТУРА
1. Fan X, Lin T, Xu K, Yin Z, Huang H, Dong W, et al. Laparoendoscopic single-site nephrectomy compared with conventional laparoscopic nephrectomy: a systematic review and meta-analysis of comparative studies. Eur Urol 2012;62(4):601-12. doi: 10.1016/j.eu-ruro.2012.05.055.
2. Kaouk JH, Autorino R, Kim FJ, Han DH, Lee SW, Yinghao S, et al. Laparoendoscopic single-site surgery in urology: worldwide multi-institutional analysis of 1076 cases. Eur Urol 2011;60(5):998-1005. doi: 10.1016/j.eururo.2011.06.002.
3. Kaouk JH, Autorino R. Laparoendoscopic single-site surgery (LESS) and nephrectomy: current evidence and future perspectives. Eur Urol 2012;62(4):613-5; discussion 615-6. doi: 10.1016/j.eururo.2012.06.028.
4. Merseburger AS, Nagele U, Herrmann TRW, Traxer O, Kyriazis I, Shariat SF. Guidelines on Robotic and Single-site Surgery in Urology. European Association of Urology, 2014. URL: https://uroweb.org/wp-content/uploads/EAU-Guidelines-on-Robotic-and-Single-site-Surgery-in-Urology-V2.pdf.
5. Pennell CP, Hirst AD, Campbell WB, Sood A, Agha RA, Barkun JS, et al. Practical guide to the Idea, Development and Exploration stages of the IDEAL Framework and Recommendations. Br J Surg. 2016;103(5):607-15. doi: 10.1002/bjs. 10115.
6. Abboudi H, Khan MS, Guru KA, Froghi S, de Win G, Van Poppel H, et al. Learning curves for urological procedures: a systematic review. BJU Int 2014; 114(4):617-29. doi: 10.1111/bju.12315
7. Khan N, Abboudi H, Khan MS, Dasgupta P, Ahmed K. Measuring the surgical 'learning curve': methods, variables and competency. BJU Int 2014r;113(3):504-8. doi: 10.1111/bju.12197.
8. Park YH, Baik KD, Lee YJ, Kim KT, Kim HH. Learning curve analysis for laparoendoscopic single-site radical nephrectomy. J En-dourol 2012;26(5):494-8. doi: 10.1089/end.2011.0473 .
9. Barth RN, Phelan MW, Goldschen L, Munivenkatappa RB, Jacobs SC, Bartlett ST, et al. Single donor nephrectomy provides improved patient satisfaction and equivalent outcomes. Ann Surg 2013;257(3):527-33. doi: 10.1097/SLA.0b013e318262ddd6.
10. Serrano OK, Bangdiwala AS, Vock DM, Berglund D, Dunn TB, Finger EB, et al. Defining the tipping point in surgical performance for laparoscopic donor nephrectomy among transplant surgery fellows: a risk-adjusted cumulative summation learning curve analysis. Am J Transplant 2017;17(7):1868-1878. doi: 10.1111/ajt.14187.
11. Stroup SP, Bazzi W, Derweesh IH. Training for laparoen-doscopic single-site surgery and natural orifice transluminal endoscopic surgery. BJU Int 2010;106(6 Pt B):934-40. doi: 10.1111/j.1464-410X.2010.09673.x.
12. Troppmann C, Santhanakrishnan C, Fananapazir G, Troppmann KM, Perez RV. Learning curve for laparoendoscopic single incision donor Nephrectomy: implications for laparoendoscopic practice and training. J Endourol 2017;31(5):482-488. doi: 10.1089/ end.2016.0723.;







