Генитальные свищи остаются одной из наиболее актуальных и не решенных до конца проблемурогинекологии и тазовой хирургии. Несмотря на то, что за последние 30 – 40 лет значительно уменьшилось количество «акушерских» свищей, увеличилась доля травматических «гинекологических» и постлучевых свищей [1]. Диагностика свищей не всегда проста, поскольку не должна останавливаться на простой констатации наличия свища. Еще А.М. Мажбиц писал: «Самая радикальная и своевременно предпринятая терапия, при хорошей технике и опыте хирурга может оказаться безуспешной, если больная недостаточно обследована» [2]. Причиной диагностических ошибок является многообразие вариантов генитальных свищей и отсутствие четкой системы обследования больных. По мнению de Quervan: «Для достижения желаемой цели мысвое диагностическое суждение должны вести по определенным правилам… Только тот, кто пройдет этот длинный путь, может надеяться избежать грубых диагностических ошибок» [3]. Если диагностика пузырно-влагалищных свищей обычно не представляет большого труда, поскольку свищ уже виден при влагалищном исследовании [4], то диагностика двусторонних мочеточникововлагалищных, комбинированных мочеточниково-пузырно-влагалищных и сложных пузырно-прямокишечно-влагалищных свищей может стать серьезной проблемой. Дополнительные трудности создаются в процессе обследования, при выполнении различных диагностических исследований (цистоскопия, цистография, колоноскопия, вагинография), поскольку они имеют ряд особенностей, не зная которые можно не получить объективную информацию от исследования. На основании данных обследования оценивается возможность выполнения фистулопластики, выбирается доступ и методика операции. Обследование больных с генитальными свищами должно решать следующие задачи: подтверждение наличия свища, определение размера и топографии свища, оценка состояния органов и систем, вовлеченные в формирование свища, исключение рецидива онкологического заболевания (если свищ сформировался в результате лечения онкологического заболевания). Алгоритм обследования больных с генитальными свищами обычно включает физикальное обследование, а также различные эндоскопические и лучевые методы исследования.
МЕТОДЫ ДИАГНОСТИКИ СВИЩЕЙ
Влагалищное исследование
При осмотре наружных половых органов и бедер обращают внимание на состояние кожных покровов, поскольку постоянно выделяющая-ся из влагалища моча или кал могут вызывать воспалительные изменения и мацерацию кожных покровов вплоть до развития пиодермии и фурункулеза [5]. Влагалищное исследование позволяет определить локализацию, размер и количество свищей, оценить состояние краев свища (рис. 1,2). Уретро-влагалищные свищи располагаются в проекции мочеиспускательного канала, в нижней трети влагалища. Постгистерэктомические свищи обычно небольших размеров, с эластичными краями, располагаются в области рубца в своде влагалища [6]. Часто такие свищи бывают втянутыми и труднодоступными для исследования. Постлучевые пузырно-влагалищные или прямокишечно-влагалищные свищи обычно расположены в области верхней или средней трети передней или задней стенки влагалища соответственно, имеют плотные, каллезные края и могут достигать 5 – 6 см в диаметре. Мочеточниково-влагалищные свищи обычно небольшие («точечные»), локализуются в углах постгистерэктомического рубца. Акушерские прямокишечно-влагалищные свищи обычно расположены в нижней трети задней стенки влагалища, часто сочетаются со старыми разрывами промежности и дефектами передней полуокружности анального сфинктера. Также при влагалищном исследовании необходимо оценить глубину и емкость влагалища, растяжимость тканей влагалища. У пациенток с постлучевыми свищами влагалище обычно сужено и укорочено, а каллезные края свища плотно фиксированы рубцами к боковым стенкам таза. Важно обращать внимание на состояние слизистой оболочки влагалища, поскольку у пациенток с естественной или хирургической менопаузой могут быть проявления атрофического вагинита, а у пациенток с лучевыми свищами – лучевого вагинита с наличием некротических тканей и наложениями фибрина в области краев свища. При влагалищном исследовании можно обнаружить инородные тела в области свища и во влагалище. Это могут быть нерассасывающиеся шовные лигатуры, мочевые камни, фрагменты синтетических протезов после хирургической коррекции пролапса тазовых органов и недержания мочи. При уретровлагалищных свищах и деструкции уретры кашлевая проба позволяет определить наличие и степень недержания мочи при напряжении.
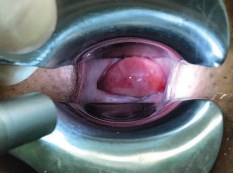
Рис. 1. Постлучевой пузырно-влагалищный свищ до 7 см
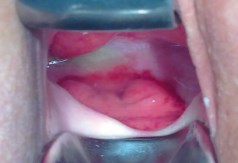
Рис. 2. Постлучевой пузырно-влагалищный и прямокишечно-влагалищные свищи
Мы согласны с Д.Ю. Пушкарем и соавт. в том, что адекватное обезболивание пациентки при влагалищном осмотре – основа диагностики генитальных свищей. Суженное влагалище с явлениями эпителиита, рубцовые изменения в области свища и в малом тазу, мацерация слизистой оболочки влагалища и кожи половых губ выделяющейся мочой и калом являются причинно сильных болевых ощущений при осмотре. Поэтому осмотр больных с постлучевыми свищами мы также обычно совмещаем с цистоскопией и выполняем их под наркозом [7].
Ректальное исследование
Пальцевое исследование анального канала и прямой кишки – очень ценный метод диагностики у больных с прямокишечно-влагалищными свищами. Он позволяет оценить размер, локализацию и высоту расположения свища от ануса, состояние слизистой оболочки влагалища и анального канала, замыкательную способность анального сфинктера, состояние параректальных тканей и мышц тазового дна [8].
Пробы с красителями
Влагалищное и ректальное исследование целесообразно сочетать с пробами с красителями. Введение по катетеру в мочевой пузырь раствора метиленового синего или индигокармина позволяет подтвердить наличие пузырно-влагалищного свища, а иногда и позволяет точно локализовать его. Если же из свища продолжает выделяться светлая моча, то можно заподозрить наличие мочеточниково-влагалищного свища [7]. В трудных диагностических случаях можно пользоваться двумя красителями – в мочевой пузырь по катетеру вводят метиленовый синий или индигокармин, а внутрь пациентка принимает феназопиридин. Во влагалище устанавливают тампон. Метиленовый синий и индигокармин окрашивают мочу в голубой цвет, а феназопиридин выводится почками и окрашивает мочу в оранжевый цвет. Если тампон окрашивается в голубой цвет, скорее всего, имеется пузырно-влагалищный свищ, если в оранжевый цвет – мочеточниково-влагалищный [5-7,9]. При прямокишечновлагалищных свищах пробы с красителями целесообразно применять при наличии небольшого извитого свищевого хода.
Уретроцистоскопия
Данный метод диагностики является одним из основных у пациенток с мочеполовыми свищами. Уретроскопия позволяет оценить состояние слизистой оболочки уретры, визуализировать свищ, оценить размеры и расстояние от проксимального края свища до шейкимочевого пузыря [10]. Если уретро-влагалищный свищ сформировался после слинговой уретропексии, в просвете уретры можно визуализировать фрагменты синтетического слинга (рис. 3). Для выполнения уретроскопии удобнее использовать торцевую оптику. Уретроскопию можно выполнять как при введении цистоскопа в мочевой пузырь, так и при выведении его из мочевого пузыря. При пузырно-влагалищных и пузырно-маточных свищах цистоскопия является незаменимым исследованием, дающим крайне важную тактическую информацию. При цистоскопии необходимо оценить локализацию и размер свища, идентифицировать устья мочеточников и уточнить расположение свища относительно них (рис. 4). Постгистерэктомические свищи обычно небольших размеров (5 – 15 мм), располагаются на задней стенке мочевого пузыря, немного выше межмочеточниковой складки [4]. Это так называемые супратригональные свищи. Постлучевые свищи обычно располагалются в проекции треугольника Льето, могут достигать больших размеров (5–6 см). При гигантских постлучевых пузырно-влагалищных свищах часто имеется деструкция проксимальной части треугольника Льето, а устья мочеточников открываются в крае пузырно-влагалищного свища или ниже, во влагалище (рис. 5). В таком случае терминологически правильнее говорить не об устьях мочеточников, а о полных мочеточникововлагалищных свищах, поскольку интрамуральные отделы мочеточников оказываются полностью разрушены. При больших свищах необходимо также оценить расположение дистального края свища относительно внутреннего отверстия уретры, поскольку это является важным прогностическим моментом сохранения удержания мочи при мобилизации краев свища. Также во время исследования необходимо оценить форму и емкость мочевого пузыря, состояние слизистой оболочки. Часто при обширной деструкции треугольника Льето или вследствие выраженного буллезного отека слизистой оболочки мочевого пузыря устья мочеточников можно идентифицировать только по выбросам индигокармина (рис. 6). При цистоскопии важно также оценить состояние слизистой оболочки мочевого пузыря, степень выраженности лучевого цистита (рис. 7). При подозрении на рецидив онкологического заболевания биопсия краев свища является обязательной [7]. Часто при обследовании пациенток с пузырно-влагалищными свищами в полости мочевого пузыря можно обнаружить различные инородные тела (нерассасывающиеся шовные лигатуры, мочевые камни, фрагменты катетеров, «забытые» мочеточниковые стенты, фрагменты синтетических протезов), которые поддерживают воспалительный процесс в мочевом пузыре, способствуют персистенции мочевой инфекции и формированию лигатурных камней (рис. 8, 9). Цистоскопия у больных с мочеполовыми свищами имеет определенные особенности. Во-первых, цистоскопию у больных с постлучевыми свищами выполняют под наркозом. Во-вторых, для обеспечения адекватного наполнения мочевого пузыря во влагалище вводят перчаточно-марлевый тампон, катетер Foly или обтуратор Годунова Б.Н. [4]. Втретьих, для лучшего понимания топографии свищевого хода во время цистоскопии возможна пальпация и зондирование свища со стороны влагалища
Рис. 3. Фрагменты синтетического слинга в области уретро-влагалищного свища
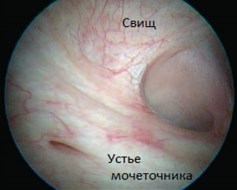
Рис. 4. Постгистерэктомический свищ рядом устьем правого мочеточника
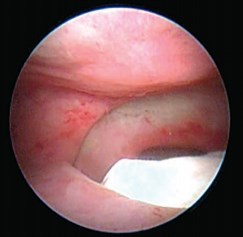
Рис. 5. Цистоскопия: пузырно-влагалищный свищ до 7 см, обтуратор во влагалище и прямокишечно-влагалищный свищ
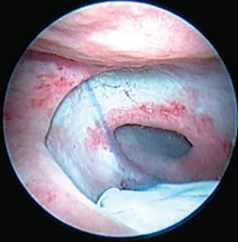
Рис. 6. Визуализация устья мочеточника по выбросу индигокармина
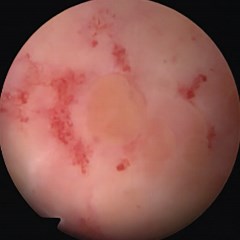
Рис. 7. Лучевой цистит
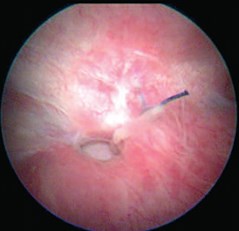
Рис. 8. Полипропиленовая лигатура в области пузырно-влагалищного свища

Рис. 9. Полипропиленовая лигатура в области пузырно-влагалищного свища
Экскреторная урография
Данный метод исследования позволяет получить представление о морфологическом состоянии почек, лоханок и мочеточников, а также оценить их функциональное состояние [11]. Всем больным с мочеполовыми свищами обязательна оценка состояния верхних мочевых путей перед операцией. Во-первых, дилатация мочеточника, деформация его контура и наличие экстравазации контраста могут указывать на наличие мочеточникового свища [7]. Во-вторых, при экскреторной урографии могут быть диагностированы различные аномалии развития и сопутствующие заболевания верхних мочевых путей, которые могут повлиять на тактику лечения и технику операции (рис. 10, 11).
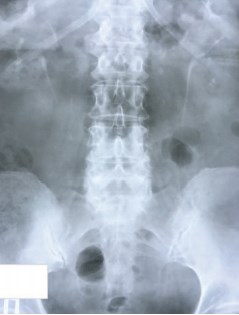
Рис. 10. Удвоение верхних мочевых путей с двух сторон
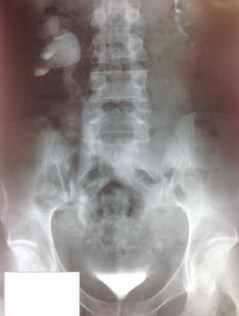
Рис. 11. Мочеточниково-влагалищный свищ справа, стриктура мочеточника на уровне свища, уретерогидронефротическая трансформация справа
Ретроградная уретеропиелография
По данным D. Lask и соавт. при экскреторной урографии мочеточниково-влагалищный свищ был обнаружен только у 3 из 10 пациенток [12]. Поэтому ретроградная уретеропиелография – это более надежный метод для определения точной локализации мочеточникового свища, чем экскреторная урография [7,13,14]. Основные диагностические задачи, которые должна решить ретроградная уретеропиелография и другие рентген-контрастные методы исследования при мочеточниково-влагалищных свищах, это определение уровня свища, его характера (полный или неполный) и протяженность стриктуры мочеточника на уровне свища. Наиболее информативно выполнение ретроградной уретеропиелографии под контролем электронно-оптического преобразователя (рис. 12).
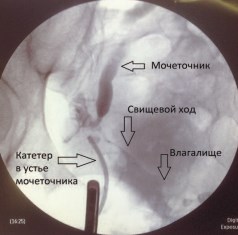
Рис. 12. Ретроградная уретеропиелография: неполный мочеточниково-влагалищный свищ справа
Вагинография и фистулография
Иногда при ретроградной уретеропиелографии не удается визуализировать мочеточниково-влагалищный свищ. В этом случае обтурация и контрастирование влагалища либо селективная фистулография с использованием тонкого мочеточникового катетера позволяют контрастировать свищевой ход [5,7].
Антеградная пиелоуретерография и совмещенное исследование
Наличие у больной нефростомического дренажа позволяет выполнить антеградную пиелоуретерографию, а также совместить ее с катетеризацией мочеточника и ретроградной уретеропиелографией.
Это позволяет точно определить уровень мочеточниково-влагалищного свища и протяженность стриктуры мочеточника, и, следовательно, планировать определенный объем операции (уретероцистоанастомоз, операция Боари, кишечная пластика мочеточника и т.д.) (рис. 13).
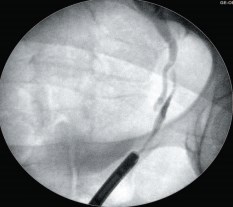
Рис. 13. Совмещённая антеградная и ретроградная уретеропиелография: облитерация мочеточника
Уретероскопия
Обычно не используется изолированно для диагностики мочеточниково-влагалищных свищей. Чаще всего уретероскопию сочетают с выполнением ретроградной уретеропиелографии и стентированием мочеточника с целью консервативного лечения «свежих» мочеточниково-влагалищных свищей.
Вагиноцистография
Это исследование при пузырновлагалищных свищах выполняют после обтурации влагалища катетером Foley. Влагалище и мочевой пузырь наполняют до ощущения сильного позыва на мочеиспускание. Исследование позволяет выявить мочеточниковые рефлюксы, а самое главное – точно оценить емкость мочевого пузыря (рис. 14).
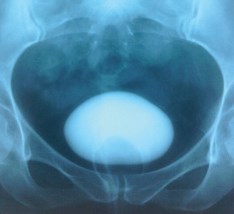
Рис. 14. Вагиноцистография: влагалище обтурировано баллоном катетера Foley, ёмкость мочевого пузыря 90 мл
Это один из наиболее важных показателей, который при постлучевом пузырно-влагалищном свище формирует показания к выполнению аугментационной цистопластики.
Компьютерная томография с контрастированием (КТ с контрастированием)
Метод исследования все чаще применяется при обследовании больных с мочеточниковыми и комбинированными пузырно-мочеточниково-влагалищными свищами [7] (рис. 15). Компьютерная томография в сочетании с пероральным контрастированием кишечника или фистулографией незаменима в диагностике тонкокишечно-влагалищных свищей, поскольку позволяет визуализировать свищевой ход, полости и затеки по ходу свища, точно определить петлю тонкого кишечника, несущую свищ [15].
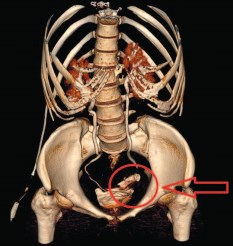
Рис. 15. Мочеточниково-влагалищный свищ слева, мочевой затёк в области тазового отдела левого мочеточника
Магнитно-резонансная томография малого таза (МРТ малого таза)
Данный метод исследования используют для исключения рецидива злокачественного заболевания перед планированием операции, для оценки топографии тазовых органов в сложных клинических случаях. Особое показание к МРТ малого таза – это оценка состояния рубца на матке после кесарева сечения при пузырно-маточных и мочеточниково-маточных свищах [16].
Ультразвуковое исследование почек (УЗИ почек)
У больных с мочеполовыми свищами используютУЗИ для оцен-ки состояния верхних мочевых пу-тей, толщиныпаренхима и размера почек, для исключения ретенции вследствие вовлечения мочеточников [7].
Ультразвуковое исследование органов малого таза (УЗИ органов малого таза)
Исследование выполняют при сохраненной матке для оценки состояния рубца на матке после кесарева сечения при пузырно-маточных и мочеточниково-маточных свищах. По данным Пучковой Н.В. УЗИ с применением цветового допплеровского картирования сосудов и энергетической допплерографией позволяет получить объективную информацию о размерах, структуре матки, состоянии рубца, наличии в нем ниш и деформаций, содержимом полости матки, характере кровотока в рубце и интактном миометрии. Чувствительность, специфичность и точность комплексного ультразвукового исследования при использовании допплеровских методик составили 91%, 92% и 91% соответственно [17].
Гистероскопия
Гистероскопия является лечебно-диагностическим методом, позволяющим оценить состояние рубца и полости матки, удалить некротические ткани, остатки шовного материала и подготовить пациенток к фистулопластике и метропластике [17].
Колоноскопия
Метод исследования позволяет определить размер и топографию свища [7,8,18-20] (рис 16, 17). Но единственная абсолютная отметка (точка ориентации в топографии свища) – это зубчатая линия [21].
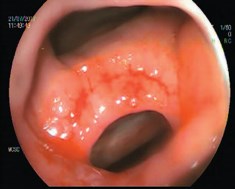
Рис. 16. Колоноскопия: постлучевой прямокишечно-влагалищный свищ
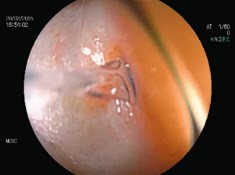
Рис. 17. Колоноскопия: выброс мочи из мочеточникового устья у пациентки с постлучевым пузырно-влагалищно-прямокишечным свищом
При постлучевых свищах важно оценить степень выраженности лучевого проктита. Обследование всего толстого кишечника имеет большое значение, поскольку позволяет диагностировать болезнь Крона, которая могла послужить причиной образования прямокишечно-влагалищного свища. При наличии у пациентки одноствольной или двуствольной колостомы исследование также выполняют через колостому в антеградном и ретроградном направлении. При этом важно оценить длину отводящей кишки, несущей свищ. У пациенток с постлучевыми свищами исследование также целесообразно сочетать с влагалищным и ректальным исследованием и выполнять под наркозом. При подозрении на рецидив онкологического заболевания биопсия краев свища является обязательной [7].
Проктография и ирригография
Методы исследования позволяют уточнить топографию свища при его трубчатом характере, обнаружить полости и затеки по ходу свища [8,18-20].
Функциональное исследование запирательного аппарата прямой кишки
Аноректальнюя манометрию, профилометрию и электромиографию мышц тазового дна целесообразно выполнять при низких прямокишечно-влагалищных свищах, при которых в патологический процесс вовлекаются элементы наружного и внутреннего анального сфинктера. Наиболее часто это акушерские свищи, являющиеся следствием разрыва промежности III степени, и воспалительные свищи вследствие вскрытия во влагалище так называемого «переднего» парапроктита.
Цель работы – оптимизировать алгоритм диагностики мочеполовых и кишечно-влагалищных свищей.
МАТЕРИАЛЫ И МЕТОДЫ
С 2012 по 2017 гг. нами была обследована группа пациенток из 31 больной с генитальными свищами. Алгоритм обследования пациенток включал 2 этапа: амбулаторный и стационарный. Амбулаторный этап обследования при первичном обращении пациентки включал влагалищное исследование и цистоскопию, при отсутствии выраженного болевого синдрома, а также УЗИ почек. Амбулаторный этап обследования позволял ориентироваться в виде свища, состояния тканей, планировать объем стационарного обследования и сроки оперативного вмешательства. УЗИ почек позволило выявить уретерогидронефротическую трансформацию при мочеточниковых свищах и выполнить дренирование почки у данной группы больных на предоперационном этапе. Стационарный этап обследования включал физикальное обследование, лучевые (УЗИ, экскреторная урография, ретроградная и антеградная пиелоуретерография, вагинография, цистография, фистулография, проктография, ирригография, КТ и магнитно-резонансная томография), эндоскопические (уретроцистоскопия, уретероскопия, гистероскопия, колоноскопия) и функциональные (комбинированное уродинамическое исследование и функциональное исследование запирательного аппарата прямой кишки) методы исследования. Обследование пациенток строилось по индивидуальному плану, который должен был дать ответы на следующие вопросы: определение топографии свища, оценка морфологического и функционального состояния органов и систем, вовлеченных в формирование свища. Ультразвуковое исследование и магнитно-резонансную томографию органов малого таза, цитологическое исследование мазков из влагалища и гистологическое исследование биоптатов края свища использовали для исключения онкологического заболевания, если свищ являлся следствием лечения такового.
РЕЗУЛЬТАТЫ
Структура свищей, обнаруженных при обследовании 31 больной, представлена в таблице 1.
Таблица 1. Структура свищей
| Вид свища | Количество больных |
|---|---|
| Пузырно-влагалищный свищ | 13 |
| Множественные пузырно-влагалищные свищи | 1 |
| Прямокишечно-влагалищный свищ | 1 |
| Сложный пузырно-влагалищно-прямокишечный свищ | 3 |
| Сложный пузырно-влагалищно-прямокишечный свищ и стриктура тазового отдела мочеточника | 1 |
| Сложный пузырно-влагалищно-толстокишечный свищ | 1 |
| Тонкокишечно-влагалищный свищ | 1 |
| Односторонний мочеточниково-влагалищный свищ | 6 |
| Двусторонние мочеточниково-влагалищные свищи | 1 |
| Комбинированный пузырно-мочеточниково-влагалищный свищ | 1 |
| Комбинированный пузырно-мочеточниково-влагалищный свищ и мочеточниково-влагалищный свищ | 1 |
| Уретро-влагалищный свищ | 1 |
У 26 пациенток генитальные свищи образовались в результате лечения онкогинекологической патологии, у 5 – в результате лечения доброкачественной гинекологической патологии. У 19 из 26 больных с онкогинекологической патологией свищи образовались в результате лечения рака шейки матки (73% онкогинекологических больных). У 15 больных свищи были травматической этиологии, у 16 – лучевой.
На амбулаторном этапе обследования у 8 больных с мочеточниково-влагалищными свищами обнаружена уретерогидронефротическая трансформация, потребовавшая дренирования почки на предоперационном этапе. У 3 больных выполнена чрезкожная пункционная нефростомия, у 3 больных – стентирование мочеточника, у 1 больной – стентирование обоих мочеточников, у 1 больной – чрезкожная пункционная нефростомия с одной стороны и стентирование мочеточника с другой
У 7 больных при цистоскопии и влагалищном исследовании были выявлены инородные тела в уретре, мочевом пузыре и влагалище. У 4 пациенток обнаружены нерассасывающиеся шовные лигатуры в области свища и в мочевом пузыре, у 1 больной – нерассасывающаяся шовная лигатура и мочевой камень, у 1 больной – «забытые» внутренние мочеточниковые стенты, мигрировавшие в мочевой пузырь, у 1 – фрагменты синтетических протезов (субуретральных слингов) в области уретровлагалищного свища.
Во всех случаях мочеточниково-влагалищных и комбинированных свищей использование ретроградной и антеградной пиелоуретерографии, фистулографии и вагинографии позволило уточнить топографию свища, его характер и протяженность стриктуры мочеточника. У двух больных мочеточниково-влагалщный свищ удалось выявить только при фистулографии, у 1 больной – при вагинографии.
У 5 пациенток с постлучевыми пузырно-влагалищными свищами, 2 пациенток с пузырно-влагалищно-прямокишечными свищами и 1 пациентки с пузырно-влагалищно-толстокишечным свищом при вагиноцистографии обнаружено снижении емкости мочевого пузыря менее 100 мл. Это в последующем заставило нас отказаться от выполнения фистулопластики у этих больных и выполнить аугментационную илеоцистофистулопластику или уретероилеокутанеостомию по Bricker.
При экскреторной урографии у 1 пациентки с пузырно-влагалищным свищом обнаружено полное удвоение мочевых путей с обеих сторон и у 1 пациентки с пузырновлагалищно-толстокишечным свищом – полное удвоение верхних мочевых путей с одной стороны. Во втором случае в последующем это потребовало выполнения реимплантации трех мочеточников при аугментационной илеоцистофистулопластики.
У 1 пациентки с пузырно-влагалищно-прямокишечным свищом была обнаружена ригидная шпора на задней поверхности прямой кишки на уровне свища, что довольно типично для постлучевых свищей [22-24].
ОБСУЖДЕНИЕ
Накопленный нами опыт обследования и лечения больных с генитальными свищами подтверждает целесообразность двухэтапного алгоритма диагностики. Амбулаторный этап обследования позволяет ориентироваться в топографии свища, состоянии тканей влагалища в области свища, планировать подготовку больных и сроки операции, выделить группу больных для дренирования почек на предоперационном этапе. На стационарном этапе обследования уточняют топографию свища и состояние органов и систем, вовлеченных в патологический процесс.
Большой удельный вес комбинированных и сложных свищей, многоэтапность реабилитации больных, сложность и нестандартность операций требуют от врача, занимающегося проблемой генитальных свищей знания всех смежных областей. Только такой подход позволяет выбрать правильную тактику и этапность лечения больных, обеспечить преемственность этапов реабилитации.
Считаем необходимым разработку и внедрение клинических рекомендаций по диагностике и лечению больных с генитальными свищами. Главный аргумент в пользу использования клинических рекомендаций состоит в том, что применение достижений современной доказательной медицины в клинической практике способствует повышению качества медицинской помощи, сокращает количество тяжелых и неизлечимых клинических ситуаций [25].
Следует подчеркнуть необходимость участия оперирующего хирурга во всех диагностических исследованиях, фотои видеофиксации получаемых данных для планирования этапности лечения, выбора операционного доступа с учетом полной информации о топографии свища. Мы считаем цистоскопию наиболее важным диагностическим методом и выполняем ее всем больным с мочеполовыми свищами. Правильно собранный анамнез, влагалищное исследование, пробы с красителями и цистоскопия позволяют поставить правильный диагноз в 90% случаев. Накопленный нами опыт также позволяет утверждать, что при мочеточниковых свищах только систематичное использование комплекса лучевых методов исследования (антеи ретроградная уретеропиелография, вагинография, фистулография, экскреторная урография или компьютерная томография с контрастированием) и уретероскопии позволяют правильно определить топографию, характер и высоту свища, а при ранних свищах – тип травмы мочеточника по классификации AAST и перспективы стентирования мочеточника для консервативного ведения мочеточникового свища. Всем больным с пузырно-влагалищными свищами (особенно, постлучевыми) мы рекомендуем выполнять цистовагинографию для точного определения и документации емкости мочевого пузыря. Хронический лучевой цистит с исходом в микроцистис не оставляет надежд на восстановление емкости мочевого пузыря в послеоперационном периоде, но может стать причиной рецидива свища или возникновения у больной тяжелой императивной симптоматики, пузырно-мочеточниковых рефлюксов и прогрессированию хронической почечной недостаточности. В такой клинической ситуации операцией выбора становится аугментационная илеоцистофистулопластика, а при наличии хронической почечной недостаточности или единственной функционирующей почки – уретероилекокутанеостомия по Bricker.
Колоноскопия и проктография являются базовыми методами диагностики у всех больных с прямокишечнои толстокишечно-влагалищными свищами. Мы убеждены, что при колоноскопии толстый кишечник должен быть обследован полностью для исключения болезни Крона и неспецифического язвенного колита, поскольку это позволяет избежать тактических ошибок в лечении. Выявление ригидной шпоры на задней поверхности прямой кишки на уровне свища заставляет отказаться от трансвагинального доступа и прибегнуть к аугментационной методике фистулопластики.
При пузырно-маточных и мочеточниково-маточных свищах обязательная оценка состояния матки и рубца на матке после кесарева сечения с помощью гистероскопии и УЗИ малого таза или МРТ малого таза.
Ушивание мочевого пузыря или выполнение уретероцистоанастомоза решает только задачу реконструкции мочевых путей. Часто у этих пациенток возникает необходимость пластики рубца на матке.
Генитальные свищи входят в медико-экономические стандарты лечения урологических,гинекологических и проктологических заболеваний. Наполнение стандартов диагностическими и лечебными услугами для врачей разных специальностей различается. Мы убеждены, что не должно быть «взгляда» уролога, гинеколога или проктолога на проблему генитальных свищей, а полноценная реабилитация больных с генитальными свищами возможна только при комплексном подходе, обеспечивающем анатомическое и функциональное восстановление смежных органов, вовлеченных в образование свища.
ЛИТЕРАТУРА
1. Елисеев Д.Э., Алексеев Б.Я., Качмазов А.А. Хирургическое лечение пузырновлагалищных свищей: эволюция концепции. РМЖ;2017(8):510–514.
2. Мажбиц А.М. Оперативная урогинекология. Л.: Медицина, 1964. 416 с.
3. de Quervan. Частная хирургическая диагностика для студентов и врачей. Саратов: Издание П.К. Галлера, 1911. 568 с.
4. Лоран О.Б., Липский В.С. Медицинская и социальная реабилитация женщин, страдающих пузырно-влагалищными свищами.Саратов: Приволжск. кн. изд-во, 2001. 110 с.
5. Кан Д.В. Руководство по акушерской и гинекологической урологии. М.: Медицина, 1986. 488 с.
6. Matthew P. Rutman, Larissa V. Rodrigues, Shlomo Raz. Vesicovaginal fistula: vaginal approach. In: Raz S., Rodriguez LV [Edit.] Female Urology, 3rd ed. WB Saunders, Philadelphia, Pa., P. 794-801.
7. Пушкарь Д.Ю., Касян Г.Р. Ошибки и осложнения в урогинекологии. М.: ГЭОТАР-Медиа, 2017. 384 с.
8.Шелыгин Ю.А., БлагодарныйЛ.А.Справочник по колопроктологии. М.:Литера,2012. 608 с. 9. O'Brien W.M., Lynch J.H. Simplification of double-dye test to diagnose various types of vaginal fistulas. Urology 1990;36(5):456.
10. Jason P. Gilleran, Philippe E. Zimmern. Urethrovaginal fistula. In: Raz S., Rodriguez LV [Edit.] Female Urology, 3rd ed. WB Saunders, Philadelphia, Pa., P. 794-801.
11. Пытель А.Я., Пытель Ю.А. Рентгенодиагностика урологических заболеваний. М.: Медицина, 1966. 480 с.
12. Lask D,Abarbanel J, Luttwak Z, ManesA, Mukamel E. Changing trendsin the management of iatrogenic ureteral injuries. J Urol 1995;154(5):1693-5.
13. Мартов А.Г., Меринов Д.С., Гурбанов Ш.Ш., Маслов С.А. Рентгеноэндоскопическое лечение мочеточниково-влагалищных и мочеточниково-маточных свищей. Consilium medicum 2007;9(4): 42-46.
14. МартовА.Г., ГурбановШ.Ш.,Степанов В.С.,КорниенкоС.И. Рентгеноэндоскопическая диагностика и лечение ятрогенных повреждений верхних мочевыводящих путей. Урология 2009;(2):25-32.
15.Kuhlman JE, Fishman EK.CT evaluation of enterovaginal and vesicovaginal fistulas. J Comput Assist Tomogr 1990;14(3):390-4.
16. Dicle O, Küçükler C. Pirnar T, Erata Y, Posaci C. Magnetic resonance imaging evaluation of incision healing aer cesarean sections. Eur Radiol 1997;7(1):31-4. doi:10.1007/s003300050103
17. Пучкова Н.В. Несостоятельный рубец на матке после кесарева сечения: диагностика, тактика ведения, репродуктивный прогноз: Дис. ... канд. мед. наук. М., 2014. 126 с.
18. Воробьев Г.И. Основы колопроктологии. М.: 2006. 432 с.
19. Проценко В.М., Додица А.Н., Мурадов Б.Т. Хирургическое лечение толстокишечно-влагалищных свищей. М.: ПК НПО «Союзмединформ». 1993. 14 с.
20. Федоров В.Д., Дульцев Ю.В. Проктология. М.: Медицина, 1984. С. 107–114.
21. Андреас М. Кайзер. Колоректальная хирургия. М.: Бином; 2011. С. 382–387.
22. Bricker EM, Kraybill WG, Lopez MJ. Functional results aer postirradiation rectal reconstruction. World J Surg 1986;10(2):249-58.
23. Bricker EM, Johnston WD, Kraybill WG, Lopez MJ. Reconstructive surgery for the complications of pelvic irradiation. Am J Clin Oncol 1984;7(1):81-9.
24. Bricker EM,JohnstonWD, Patwardhan RV. Repair of postirradiation damage to colorectum: a progress report. Ann Surg 1981;193(5):555-64.
25. Найговзина Н.Б., Филатов В.Б., Бороздина О.А., Николаева Н.А. Стандартизация в здравоохранении. Преодоление противоречий законодательства, практики, идей. М.: ГЭОТАР-Медиа, 2015, 208 с.







