Ограниченность финансовых ресурсов системы здравоохранения в сочетании со старением населения и увеличением доли болезней инволюционного генеза приводит к необходимости оптимизации алгоритмов диагностики и лечения данных заболеваний [1, 2, 3, 4]. Ярким примером может служить доброкачественная гиперплазия предстательной железы (ДГПЖ) – типичное заболевание, значительно ухудшающее качество жизни мужчин старших возрастных групп [5, 6]. На ДГПЖ приходится до 40% от всех заболеваний, встречающихся у мужчин старше 50 лет, чем и обусловлен значительный экономический вклад заболевания в структуру расходов системы здравоохранения [7, 8].
Анализ эффективности оказания медицинской помощи при ДГПЖ в России, проведенный на примере Воронежской области, выявил недостатки, ключевыми из которых являются: низкая выявляемость заболевания и как следствие, высокие расходы, связанные с необходимостью оказывать помощь в запущенных случаях.
С целью оптимизации затрат и улучшения качества оказания помощи пациентам с ДГПЖ НИИ урологии разработана комплексная этапная стандартизированная программа оказания урологической помощи, этой категории больных (далее Программа). Подготовительные мероприятия были начаты в 2009 году, а в 2010 году данная Программа утверждена постановлением правительства Воронежской области №1002. Для повышения результативности работы в регионе, совместно со специалистами Национального исследовательского университета «Высшая Школа Экономики» была проведена оценка экономической эффективности реализуемых программных мероприятий.
МАТЕРИАЛЫ И МЕТОДЫ
Основу Программы составляет этапный подход к оказанию урологической помощи [9]. Задача первого этапа – активное выделение группы риска для дальнейшего обследования. На данном этапе главная роль отведена семейным врачам, врачам общей практики, фельдшерам, которые осуществляют опрос и анкетирование мужчин старше 50 лет, формируют группы риска для дальнейшего обследования.
Второй этап включает мероприятия по верификации урологического диагноза и оказанию помощи в типичных клинических случаях. Основную работу на данном этапе выполняют урологи амбулаторного и стационарного звеньев межрайонных урологических центров (МУЦ). Для выполнения поставленных задач в рамках Программы была осуществлена организационная и структурная реорганизация урологической службы региона, в том числе, созданы и оснащены необходимым оборудованием и кадрами 7 межрайонных урологических центров.
На третьем этапе медицинскую помощь оказывают в региональных урологических центрах на базе республиканских или областных больниц пациентам со сложными клиническими случаями. В рамках Программы на базе областной клинической больницы №1 г. Воронежа (ВОКБ №1) развернут региональный урологический центр, соответствующий третьему уровню специализированной помощи. При невозможности выполнения отдельных видов оперативных вмешательств в регионе пациенты направляются в НИИ урологии. Кроме того, НИИ урологии выполняет функцию координатора Программы.
Подробно алгоритм маршрутизации пациентов с ДГПЖ описан нами ранее [10].
Оценку эффективности Программы оказания помощи больным ДГПЖ проводили по показателям, распределенным на три группы:
- динамика заболеваемости,
- динамика структуры медицинской помощи,
- динамика затрат на оказание медицинской помощи.
Были обработаны данные с 2009 по 2013 годы. При анализе использовали материалы, предоставленные медицинским информационно-аналитическим центром (МИАЦ) Воронежской области, главным внештатным специалистом по урологии, заведующими урологическими отделениями.
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
Реализация Программы повлекла значительное выявление случаев и, соответственно, рост показателя общей заболеваемости у мужчин старше 50 лет, обращает на себя внимание его неуклонный рост (рис. 1). На протяжении 5 лет мужчины указанного возраста проходили ежегодное анкетирование и обследование по единой стандартизированной методике. В итоге, с 2009 по 2013 гг. рост числа зарегистрированных заболеваний составил 311,15%.
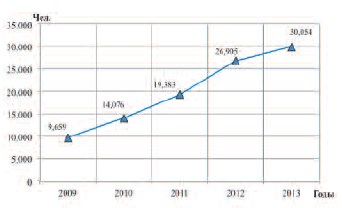
Рис. 1. Число лиц, страдающих ДГПЖ, среди мужчин старше 50 лет, проживающих в Воронежской области в 2009–2013 гг.
Пациенты были разделены на три клинические группы в зависимости от выраженности симптомов нарушения функций нижних мочевых путей (СНМП), степени нарушения мочеиспускания и необходимости в оперативном лечении. К I группе были отнесены пациенты с незначительными симптомами (IPSS≤7) и отсутствием остаточной мочи. Ко II группе – пациенты с умеренными и значительными симптомами (IPSS>8) и наличием остаточной мочи (V≤100мл). В III группу были включены пациенты с умеренной и значительной симптоматикой (IPSS>8), выраженной инфравезикальной обструкцией и большим количеством остаточной мочи(V>100мл).
При анализе динамики распределения по группам за этот же период времени выявлена тенденция неуклонного роста абсолютного числа пациентов I и II групп на 313,67% и 137,18%, при одновременном снижении числа пациентов III группы на 19,07%. При этом, в относительном выражении зарегистрировано увеличение доли пациентов I группы на 16,9 процентных пунктов на фоне уменьшения долей II и III групп на 9,1 процентных пунктов и 7,8 процентных пунктов соответственно (таб. 1; рис. 2).
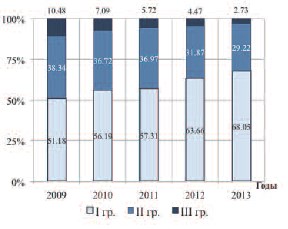
Рис. 2. Динамика соотношения долей пациентов I-III клинических групп в 2009–2013 гг.
Таблица 1. Заболеваемость ДГПЖ (по клиническим группам) среди мужчин в возрасте 50 лет и старше, проживающих в Воронежской области
| Годы | Общая заболеваемость (чел.) | I группа | II группа | III группа | |||
|---|---|---|---|---|---|---|---|
| чел. | % | чел. | % | чел. | % | ||
| 2009 | 9 659 | 4 944 | 51,18 | 3 703 | 38,34 | 1 012 | 10,48 |
| 2010 | 14 076 | 7 910 | 56,19 | 5 168 | 36,72 | 998 | 7,09 |
| 2011 | 19 383 | 11 109 | 57,31 | 7 165 | 36,97 | 1 109 | 5,72 |
| 2012 | 26 905 | 17 127 | 63,66 | 8 576 | 31,87 | 1 202 | 4,47 |
| 2013 | 30 054 | 20 452 | 68,05 | 8 783 | 29,22 | 819 | 2,73 |
Таблица 2. Структура медицинской помощи пациентам с ДГПЖ в период 2009–2013 гг.
| Годы | Лекарственная терапия | Плановое оперативное лечение |
Неотложные операции | |||
|---|---|---|---|---|---|---|
| чел. | % | чел. | % | чел. | % | |
| 2009 | 9 235 | 95,61 | 235 | 2,43 | 189 | 1,96 |
| 2010 | 13 289 | 94,42 | 540 | 3,84 | 245 | 1,74 |
| 2011 | 18 379 | 94,82 | 767 | 3,96 | 237 | 1,22 |
| 2012 | 25 639 | 95,30 | 951 | 3,53 | 315 | 1,17 |
| 2013 | 28 606 | 95,18 | 999 | 3,32 | 449 | 1,50 |
Сокращение доли лиц с умеренной и значительной симптоматикой и увеличение числа пациентов с незначительными проявлениями болезни свидетельствует об эффективности примененных в Программе стандартизованных подходов к диагностике и лечению ДГПЖ.
Важным показателем, отражающим недостатки диагностики ДГПЖ, является частота развития осложнений, в первую очередь, острой задержки мочеиспускания (ОЗМ). Проанализированы официально зарегистрированные в 2009-2013 гг. в Воронежской области случаи госпитализаций мужчин бригадами скорой медицинской помощи по поводу ОЗМ. Эти данные демонстрируют положительную динамику сокращения доли пациентов, доставленных по экстренным показаниям с ОЗМ от общего числа зарегистрированных случаев ДГПЖ в таргетной группе. Статистический анализ проведенный с использованием критерия Вилкоксона, подтвердил, что на протяжении трех лет происходило последовательное достоверное (p< 0,05) снижение с 11,27% до 1,5% доли госпитализаций, с выходом на «плато» (p>0,05) в 2012 и 2013 гг. (рис. 3).
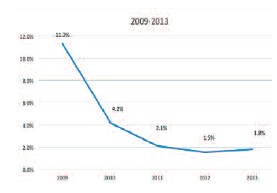
Рис. 3. Доля случаев экстренной госпитализации по поводу ОЗМ в Воронежской области от общей заболеваемости ДГПЖ в 2009–2013 гг.
К сожалению, отсутствует возможность провести сопоставление представленных показателей с данными других регионов страны и общероссийскими показателями, поскольку отраслевая статистика не учитывает информацию по отдельным нозологическим формам, таким как ДГПЖ. Кроме того, целевая группа исследования включает мужчин старше 50 лет, что не позволяет сопоставить имеющиеся данные с показателями для всей популяции, поскольку в РФ эпидемиологические данные, подобные программе «Olmsted county study», отсутствуют [11].
В ходе реализации Программы произошли некоторые изменения в структуре оказываемой медицинской помощи – увеличилась доля пациентов, получивших плановое оперативное лечение, при сокращении доли неотложно оперированных (табл. 2). При этом соотношение пациентов, получающих лекарственную терапию и прошедших оперативное лечение (плановое и неотложное), значимо не менялось на протяжении всего периода наблюдения: оперативному пособию подвергался примерно каждый двадцатый пациент с ДГПЖ как до, так и после внедрения Программы. В то же время абсолютное число пациентов, получающих лекарственную терапию, в 2009-2013 гг. выросло на 209,76%, а число планово и неотложно прооперированных – на 325,11% и 137,57% соответственно.
Таким образом, внедрение системы активного (раннего) выявления незначительно изменило структуру медицинской помощи при ДГПЖ, но значительно увеличило лечебную активность. Отмечено некоторое увеличение доли плановых оперативных вмешательств, за счет сокращения необходимости в неотложной помощи.
До открытия межрайонных урологических центров хирургические операции практически всем пациентам (99,06%) выполняли в урологическом отделении ВОКБ № 1. Обращает на себя внимание низкая доступность высокотехнологичной медицинской помощи (ВМП) для пациентов с ДГПЖ до начала внедрения Программы. В 2009 г. доля пациентов, получивших ВМП не превышала 0,94% от всех оперированных больных. В 2010–2011 гг. доля ВМП возросла до 10,8%, что было связано с формированием четких логистических каналов движения пациентов, в рамках этапов медицинской помощи до НИИ урологии и выявлением большого числа пациентов с запущеными, осложненными формами заболевания.
Таблица 3. Распределение объемов медицинской помощи между МУЦ, ВОКБ № 1 и ФГБУ «НИИ урологии» Минздрава России в 2009–2013 гг.
| Годы | Межрайонные урологические центры |
Урологическое отделение ВОКБ № 1 |
ФГБУ «НИИ урологии» Минздрава России |
|||
|---|---|---|---|---|---|---|
| чел. | % | чел. | % | чел. | % | |
| 2009 | - | - | 420 | 99,06 | 4 | 0,94 |
| 2010 | 505 | 64,17 | 197 | 25,03 | 85 | 10,80 |
| 2011 | 585 | 58,27 | 339 | 33,77 | 73 | 7,27 |
| 2012 | 905 | 71,49 | 343 | 27,09 | 18 | 1,42 |
| 2013 | 1102 | 76,11 | 343 | 23,69 | 3 | 0,20 |
В ходе реализации Программы этапность оказания медицинской помощи претерпела существенные изменения. К 2013 г. основной объем оперативной медицинской помощи стал оказываться межрайонными урологическими центрами (рис. 4). Одновременно значительно снизилась доля пациентов прооперированных в ВОКБ № 1 (с 99,06% до 23,69%) и НИИ урологии. В последнем учреждении в 2013 году этот показатель был равен 0,2%. То есть, активизация работы межрайонных урологических центров, позволила высвободить от «рутинных операций» ресурсы областной больницы с возможностью перенаправления их на оказание более сложных видов медицинской помощи.
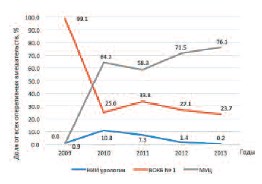
Рис. 4. Распределение объемов медицинской помощи между МУЦ, ВОКБ № 1 и ФГБУ «НИИ урологии» Минздрава России в 2009–2013 гг.
При оценке затрат на оказание медицинской помощи были учтены все затраты, которые несет система здравоохранения в течение календарного года. Например, затраты на тех пациентов, которым было показано плановое оперативное вмешательство, включали предоперационное обследование (а в случае, если диагноз этому пациенту был впервые поставлен в этом году, то и первичное обследование), госпитальные расходы (в зависимости от вида операции и уровня учреждения), послеоперационное наблюдение.
Капитальные затраты (расходы на реструктуризацию урологической службы региона, закупку современного оборудования и переподготовку специалистов) в данном расчете не учитывались, так как «Программа раннего выявления и лечения ДГПЖ» – это лишь один из модулей более широкой программы «Урология», и корректное распределение капитальных затрат по таким модулям представляет значительные трудности. Кроме того, закупленное оборудование используется в диагностике и лечении заболеваний не только урологического профиля.
С 2009 по 2013 гг. общие затраты на оказание медицинской помощи пациентам с ДГПЖ выросли в 2,4 раза и составили в 2013 г. 36,441 млн. руб. (рис. 5). Также необходимо отметить, что число пациентов за тот же период возросло в 3,1 раза. С 2012 года отмечена тенденция сокращения расходов на оказание медицинской помощи пациентам с ДГПЖ, что по нашему мнению, связано с сокращением доли запущенных стадий заболевания.
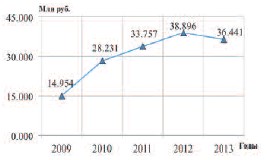
Рис. 5. Общие затраты на оказание медицинской помощи пациентам с ДГПЖ, проживающим в Воронежской области в 2009–2013 гг.
Кроме того, внедрение трехуровневой системы привело к изменению как структуры медицинской помощи, оказываемой пациентам с ДГПЖ в медицинских организациях на разных уровнях системы (рис. 4) так и к изменению структуры затрат на ее оказание (рис. 6). Так, в 2010– 2011 гг. около трети средств направлялось на оказание высокотехнологичной медицинской помощи, при том, что доля пациентов, получивших такую помощь, сотавляла всего 7,3% в 2010 г. и 10,8% в 2011 г. В этот же период времени затраты на оказание медицинской помощи в межрайонных центрах составляли 41,6-42,3%, а доля пациентов, которая получала медицинскую помощь на этом уровне – 58,3% и 64,2% соответственно. К 2013 г. распределение расходов радикально изменилось: затраты на оказание медицинской помощи 76,1% пациентам с ДГПЖ, проходящим лечение в межрайонных центрахстали составлять 70,2%, в то же время доля пациентов, получивших ВМП, сократилась до 0,2%, а затраты на нее снизились до 1,1% (рис.4, 6). Таким образом, расходы стали более пропорциональными и соответствующими структуре медицинской помощи.
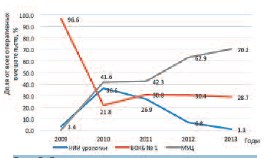
Рис. 6. Распределение затрат на оказание медицинской помощи прооперированным пациентам с ДГПЖ в учреждениях Воронежской области разных уровней в 2009–2013 гг.
Характерно, что при оценке удельных затрат (на одного пациента) на оказание медицинской помощи больным ДГПЖ, выявлена тенденция их сокращения с 2011 г., а в 2013 г. они составили 78,31% от уровня 2009 г. (рис. 7). Это означает, что средства, направляемые на лечение пациентов с ДГПЖ, расходовались с растущей эффективностью.
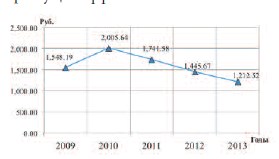
Рис. 7. Удельные затраты на оказание медицинской помощи пациентам с ДГПЖ, проживающим в Воронежской области, в 2009–2013 гг.
ВЫВОДЫ
Комплексный этапный стандартизированный подход к диагностике и лечению ДГПЖ позволил увеличить абсолютное и относительное число пациентов с выявленными ранними стадиями заболевания, снизить частоту осложнений и потребность в экстренной медицинской помощи. Благодаря оптимизации потоков пациентов, была уменьшена нагрузка на региональные и федеральные центры высокого уровня. В совокупности эти меры привели к снижению удельных затрат на одного пациента на 21,68%.
Произошедшее увеличение общих расходов на оказание помощи пациентам с ДГПЖ с 2009 по 2012 годы в 2,4 раза, по нашему мнению, было обусловлено с необходимостью оказания медицинской помощи «накопленным» пациентам с запущенными стадиями заболевания, число которых, с течением времени прогрессивно снижается. Следствием этого явилась отмеченная тенденция сокращения общих расходов в 2013 г.
Все приведённые факты говорят о высокой клинической и медико-экономической эффективности комплексной этапной стандартизированной программы оказания медицинской помощи пациентам с ДГПЖ. Поскольку указанные принципы являются универсальным, они могут быть применены и при других нозологических формах.
ЛИТЕРАТУРА
1. Щепин, О.П., Тишук Е.И. Проблемы демографического развития России. // Экономика здравоохранения. 2005. № 3. С. 5-8.
2. Temml C, Brössner C, Schatzl G, Ponholzer A, Knoepp L, Madersbacher S; Prostate Study Group of the Austrian Society of Urology. The natural history of lower urinary tract symptoms over five years. // Eur Urol. 2003. Vol. 43, № 4. P. 374-380.
3. Kok ET1, Schouten BW, Bohnen AM, Groeneveld FP, Thomas S, Bosch JL. Risk factors for lower urinary tract symptoms suggestive of benign prostatic hyperplasia in a community based population of healthy aging men: the Krimpen Study. // J Urol. 2009. Vol. 181, N 2. P. 710-716.
4. Schulman CC. The aging male: a challenge for urologists: Rev. // Curr Opin Urol. 2000. Vol. 10, N 4. P. 337-342.
5. Kaplan SA, Olsson CA, Te AE. The American Urological Association symptom score in the evaluation of men with lower urinary tract symptoms: at 2 years of follow up, does it work? // J Urol. 1996. Vol. 155, N 6. P. 1971-1974.
6. Rosen R, Altwein J, Boyle P, Kirby RS, Lukacs B, Meuleman E, O'Leary MP, Puppo P, Robertson C, Giuliano F. Lower urinary tract symptoms and male sexual dysfunction: the multinationalsurvey of the aging male (MSAM-7). // Eur Urol. 2003. Vol. 44, N 6. P. 637-649.
7. Farmer R., Clifford JG. Incidence and prevalence of LUTS/BPH in the UK in the 1990. // BJU Int. 2002. Vol. 90, Suppl. 2. – P.74.
8. Loh, SY, Chin CM. A demographic profile of patients undergoing transurethral resection of the prostate for benign prostate hyperplasia and presenting in acute urinary retention. // BJU. 2002. Vol. 89, N 6. – P. 531-533.
9. Аполихин О.И., Сивков А.В., Катибов М.И., Щукин А.В., Золотухин О.В., Шадеркин И.А., Мадыкин Ю.Ю., Кочеров А.А., Кочерова Е.В., Шадеркина В.А., Просянников М.Ю., Войтко Д.А. Программа «Урология» – комплексный подход к модернизации здравоохранения на примере Воронежской области. // Экспериментальная и клиническая урология 2013 №2. с. 4-8.
10. Аполихин О.И., Сивков А.В., Катибов М.И., Золотухин О.В., Шадеркин И.А., Про-сянников М.Ю., Войтко Д.А., Григорьева М.Э., Цой А.А., Галиев Н.А. Предварительные результаты комплексной этапной стандартизированной программы диагностики и лечения ДГПЖ. // Экспериментальная и клиническая урология, 2014, №1, с. 4-8.
11. Jacobsen SL, Jacobson DJ, Girman CJ Roberts RO, Rhodes T, Guess HA, Lieber MM,Treatment for benign prostatic hyperplasia among community dwelling men: the olmsted county study of urinary symptoms and health status. // J Urol. 1999 Vol 162. P. 1301-1306.







