Радикальная простатэктомия (РПЭ) – наиболее широко применяемый метод
лечения рака предстательной железы (РПЖ), к сожалению, часто приводящий
к недержанию мочи, которое для многих пациентов становится фактором инвалидизации. Несмотря на то, что инвалидам в нашей стране бесплатно предоставляются средства реабилитации, такие как уропрезервативы, мешки для сбора мочи и так далее, тем не менее, для большой группы пациентов возникшее недержание мочи становится огромной социальной проблемой.
Недержанием мочи считается любая непроизвольная ее потеря.
Статистика недержание мочи после РПЭ
Согласно статистическим данным, только в течение января-февраля 2011 г. в НИИ урологии обратился 21 пациент с недержанием мочи после РПЭ. Таким образом, в среднем число обратившихся пациентов составляет 10 чел./мес.
Причем, обращает на себя внимание факт, что ни методика, ни авторство выполненной радикальной простатэктомии не влияют на частоту возникновения этого осложнения.
В январе 2011 г. журнал Американской медицинской ассоциации опубликовал следующие данные. Во-первых, операции, выполняемые по поводу РПЖ, сопровождаются серьезными побочными эффектами. Во-вторых, примерно 65% мужчин, перенесших РПЭ, имеют недержание мочи.
В настоящее время в Российской Федерации лишь формируется единый онкологический регистр. Поэтому, часто не представляется возможным оценить отдаленные результаты выполненного лечения, так как многие пациенты из регионов РФ не могут по ряду причин приехать на контрольное обследование. В
связи с этим, можно предположить, что процент больных, страдающих недержанием мочи после РПЭ приближается или даже больше 50%.
Поэтому стоит признать факт, что в последнее время недержание мочи после радикальной простатэктомии возрастает. И, что тоже важно, многие пациенты, которым была выполнена данная операция, не хотят оперироваться повторно. То есть, данной группе больных необходимо предложить консервативные методы коррекции развившихся послеоперационных осложнений.
Варианты нарушения уродинамики
Какие же уродинамические варианты нарушения мочеиспускания могут наблюдаться у данной группы больных? Самым частым осложнением является стрессовое недержание мочи. Также диагностируются гиперактивный мочевой пузырь и императивное недержание мочи, зачастую имеющиеся у больного до операции и своевременно не диагностированные. Причем это связано не с дефектами обследования, а с тем, что далеко не всем пациентам перед планируемой РПЭ выполняется уродинамическое исследование.
В НИИ урологии уродинамическое исследование осуществляется пациентам, у которых есть симптомы состоявшейся нейропатии. Часть больных имеют смешанную форму недержания мочи, часть – обструктивное мочеиспускание различного происхождения: функциональная обструкция нейрогенного плана, механическая обструкция в виде формирующейся или уже сформировавшейся стриктуры уретры. Также у ряда больных наблюдаем нейрогенные нарушения
мочеиспускания, а у незначительного числа пациентов – гипотонию
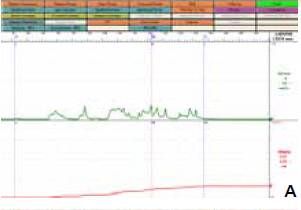
мочевого пузыря (рисунок 1).
 |
 |
 |
 |
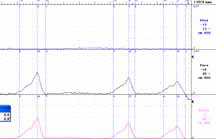
Рисунок 1. Уродинамическиеаспекты: объективизация и контроль
Если после радикальной простатэктомии выявлено недержание мочи и результаты проведенного уродинамического исследования диагностировали нейрогенную дис- функцию, то развившееся послеоперационное состояние у пациента связано не столько с операцией или дефектами техники ее выполнения, а с наличием нейрогенной дисфункции, которую необходимо корригировать именно как нейрогенное нарушение, а не как осложнение радикальной операции.
В данном случае широко применяется определение профильного внутриуретрального давления. Пациентам, перенесшим простатэктомию, очень легко оценить и функциональную длину сфинктерной зоны и потери давления
закрытия. Конечно, специалисты по уродинамике подобные сфинктерные нарушения связывают с самой операцией, так как, несмотря на нервосберегающую методику операции, так или иначе, в ходе ее выполнения пересекаются нервные
пучки, иннервирующие сфинктер мочевого пузыря. Поэтому необходимо, в первую очередь, восстановить давление закрытия сфинктера, чтобы избавить пациента от недержания мочи.
В 2011 г. на конгрессе в Вене «вспомнили» термин нестабильности уретры. Речь идет об уретрогенной императивности (рисунок 2).

«Уретра запускает ургентность»
Рисунок 2. Уродинамические аспекты
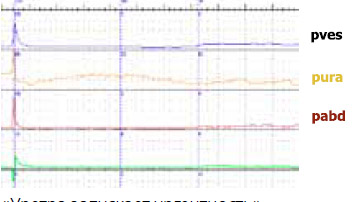
Сначала нестабильные сокращения развиваются в уретре, а далее – в детрузоре. Конечно, уродинамика, оставаясь центральным моментом диагностики недержания мочи, все- таки является не единственным обязательным исследованием. Требованием времени считается выполнение электромиографии. Оно может выполняться как в монорежиме, так и в сочетании с уродинамическими исследованиями (рисунок 3).
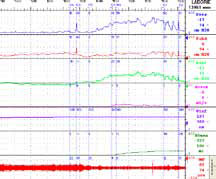
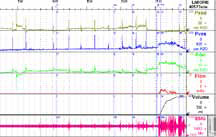
Рисунок 3. Диагностика - I
В НИИ урологии эти исследования выполняются одновременно, благодаря чему возможно оценить скоординированность и силу сокращений мышц тазового дна. К ряду других обязательных диагностических исследований относятся: ультразвуковое исследование; дневник мочеиспускания, который является не только инструментом диагностики, но и важным элементом поведенческой терапии; тест с прокладкой; применение анкетирования и визуальных аналоговых шкал, что является необходимым для объективизации и учета эффектов лечения; проведение оценки тазовогона (рисунок 4). Следует отметить, что необходимым является оценка эректильной функции, осуществляемая при анализе реакции на визуальную стимуляцию.


Рисунок 4. Диагностика - II
Методы неинвазивного лечения недержания мочи и СНМП
В первую очередь это поведенческая терапия, подразумевающая нормализацию питьевого режима, отказ от алкоголя и кофеинсодержащих продуктов, регулярное заполнение дневников мочеиспускания в течение длительного времени. Во-
вторых, это нормализация функции кишечника у пациента. Обязательным элементом консервативного лечения недержания мочи является выполнение упражнений для мышц тазового дна с помощью специальной аппаратуры для биологической обратной связи с электростимуляцией (рисунок 5). Упражнения мо-
гут выполняться как амбулаторно, так и в виде задания, которое пациент получает на дом.
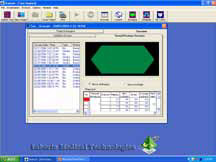
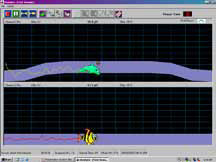
Рисунок 5. Лечебная программа
К лекарственным методам лечения относится применение селективных антагонистов мускариновых рецепторов (холиноблокаторов); трициклических антидепрессантов ввиду их двойного действия: блокирование обратного захвата серотонина оказывает действие на сфинктер мочевого пузыря наряду с холинолитическим влиянием на детрузор.
Применение же альфа1-адреноблокаторов для лечения недержания мочи после радикальной простатэктомии не является в настоящее время оправданным, так как вазодилятирующие свойства этих препаратов весьма сомнительны. И, кроме того, не имеет смысла расслабление гладкой мускулатуры шейки мочевого пузыря, являющейся одной из зон удержания непроизвольного выделения мочи, а излишнее ее расслабление приводит только к усилению данного состояния.
Метод БОС
Метод БОС основан на электростимуляции мышц тазового дна, как для их распознавания, так и для сокращения миофибрилл. Для этого используются достаточно высокие частоты, которые обладают стимулирующим, а не расслабляющим действием. Электростимуляция проводится до достижения порога болевой чувствительности, после чего поочередно тренируются периоды расслабления и сокращения. Дополнительно назначается холинолитическая терапия.
Данный метод лечения имеет определенные уродинамические цели:
- тренировка мышц тазового дна с целью увеличения давления «зоны удержания», т.е. максимальное увеличение внутриуретрального давления в зоне сфинктера;
- применение М-холиноблокаторов для снижения детрузорного давления с целью создания положительной разницы между уретральным и везикальным (за счет
блокады холинорецепторов).
Показания к подобной терапии ограничены при расстройствах чувствительности, когда у пациента нет контроля над тазовым дном. Требуется определенный интеллектуальный уровень пациента (у каждого третьего мужчины нет управляе- мости мышцами тазового дна). Помимо сеансов в клинике назначаем
«домашнее задание», как правило, не менее 500 сокращений в день. Необходим контроль эффективности не ранее, чем через шесть недель.
По данным НИИ урологии 2009 г. из 24 пациентов 83% сочли такое комбинированное лечение эффективным; сокращение эпизо- дов недержания мочи на 50% и более отмечено у 52% пациентов.
Важным моментом является прогнозирование недержания мочи:
- антропометрические данные;
- измерение толщины сфинктера с помощью ЯМРТ;
- изучение функций мышц тазового дна;
- использование метода БОС (рисунки 5, 6).
Рисунок 6. Диагностический потенциал БОС
Выводы
Таким образом, тазовые расстройства после радикальной простатэктомии могут быть объективно оценены исключительно с позиций уродинамики. А биологическая обратная связь с электростимуляцией, в сочетании с поведенческой
терапией, домашними тренировками, и, для некоторых групп медикаментозным лечением, является эффективным методом коррекции нарушений мочеиспускания после радикальной простатэктомии.
Ключевые слова: рак предстательной железы, радикальная простатэктомия, недержание мочи, СНМИ, диагностика.
Keywords: prostate cancer, prostatectomy, urinary incontinence.






