ВВЕДЕНИЕ
Рак предстательной железы (РПЖ) — одно из наиболее часто диагностируемых онкологических заболеваний у мужчин и занимает 5 место среди причин смерти от рака во всем мире [1-3].
На сегодняшний день общепризнанной хирургической методикой лечения локализованного РПЖ является радикальная простатэктомия (РПЭ), которую возможно выполнить открытым, лапароскопическим или робот-ассистированным доступом.
Робот-ассистированная радикальная простатэктомия продолжает набирать популярность, так как она связана с меньшей интраоперационной кровопотерей и более низкими сроками госпитализации [4].
В настоящее время результаты радикальной простатэктомии оценивают по так называемой «трифекте» (3 основныхфактора), которая включает в себя онкологический контроль, удержание мочи и эректильную функцию [5].
Несмотря на множество преимуществ перед традиционным хирургическим способом и лапароскопическим методом хирургического лечения рака предстательной железы актуальным остается вопрос о удержании мочи [6]. Инконтиненция остается неприятным осложнением после радикальной простатэктомии с частотой встречаемости от 2,5% до 69% [7-9]. В среднем 16% мужчин страдают недержанием мочи через 12 месяцев после операции (используя определение «без прокладок») [10].
В последнее время появляются новые хирургические методики, направленные на улучшение функциональных исходов робот-ассистированной радикальной простатэктомии, в особенности, сохранение удержания мочи, поскольку данная проблема имеет важное медицинское и социально-экономическое значение.
МАТЕРИАЛЫ И МЕТОДЫ
В наше исследование было включено 50 пациентов с локализованным раком предстательной железы, которые в период с ноября 2020 года по до июня 2021 года перенесли робот-ассистированную радикальную простатэктомию (РАРП) в одном медицинском центре.
Все операции были выполнены одним опытным роботическим хирургом (опыт более 1000 роботических простатэктомий) с использованием трансперитонеального доступа и применением анатомо-сберегающей техники, которая подразумевала сохранение внутритазовой фасции, пубопростатических связок, ректоуретральных мышц и фасции Денонвилье. Во всех случаях после наложения уретровезивального анастомоза выполнялась передняя реконструкция с использованием внутритазовой фасции по оригинальной методике (патент РФ №2716463, рис. 1).

Рис. 1. Патент РФ №2716463 «Способ проведения робот-ассистированной лапароскопической радикальной простатэктомии с передней реконструкцией малого таза при лечении рака предстательной железы»
Fig. 1. Patent of Russian Federation No. 2716463 «Method of performing robotassisted laparoscopic radical prostatectomy with anterior reconstruction of the true pelvis in the treatment of prostate cancer»
Всеми пациентами перед включением в исследование были подписаны соответствующие формы информированного добровольного согласия на участие в нем.
В процессе исследования были оценены основные периоперационные показатели, а также ранние онкологические и функциональные результаты. Оценка результатов немедленного (в течение 1 суток после удаления катетера) и раннего удержания мочи (в течение 3 месяцев после операции) осуществлялась на основании данных анкетирования.
Хирургическая техника
Операция выполняется с использованием роботической хирургической системы da Vinci под эндотрахеальным наркозом.
Пациент укладывается на спину и производится лапароцентез в верхней, либо нижней параумбиликальной точке. Через данный доступ вводится оптический троакар и создается карбоксиперитонеум, затем слева и справа от срединной линии по стандартной методике вводятся 3 рабочих троакара da Vinci, а также ассистентский порт латерально.
Во время операции пациент располагается в положении Тренделенбурга, как минимум 30° (с опущенным краниальным и приподнятым каудальным концом).
Вскрывается передняя стенка париетальной брюшины ниже пупка и осуществляется доступ в предпузырное (Ретциево) пространство. Выделяется вентральная поверхность предстательной железы и мочевого пузыря, при этом не вскрывается внутритазовая фасция и не пересекаются пубопростатические связки.
Следующим этапом производится отсечение предстательной железы от шейки мочевого пузыря, после чего следует этап выделения задней поверхности предстательной железы, семенных пузырьков и семявыносящих протоков. Семявыносящие протоки коагулируются и пересекаются, семенные пузырьки выделяются полностью. Предстательную железу выделяют от окружающих тканей вдоль ее собственной капсулы (псевдокапсулы) с задней (дорзальной) и боковых поверхностей, с сохранением фасции Денонвилье. Сосудистые ножки предстательной железы клипируются и пересекаются у основания. Затем производится дальнейшая диссекция латеральных поверхностей предстательной железы, с сохранением (либо без сохранения) сосудисто-нервных пучков.
Следующим этапом выполняется апикальная диссекция, в ходе которой при выраженном кровотечении возможна перевязка дорзального сосудистого комплекса, что позволяет минимизировать кровопотерю на данном этапе. Затем предстательная железа отсекается от уретры и погружается в специальный лапароскопический эвакуатор.
После тщательного гемостаза ложа удаленной предстательной железы на катетере Фолея 18 Ch непрерывным швом формируют уретроцистоанастомоз с использованием рассасывающегося шовного материала. Далее уретральный катетер заменяют на аналогичный, после чего производится контроль герметичности уретроцистоанастомоза путем введения по катетеру в мочевой пузырь 100 мл физиологического раствора.
Следующим этапом выполняют собственно переднюю реконструкцию малого таза путем фиксации передней стенки мочевого пузыря по его контуру к внутритазовой фасции спереди и латерально непрерывным швом с использованием рассасывающегося шовного материала (рис. 2-4). На завершающем этапе в малый таз к зоне уретроцистоанастомоза устанавливается дренаж.
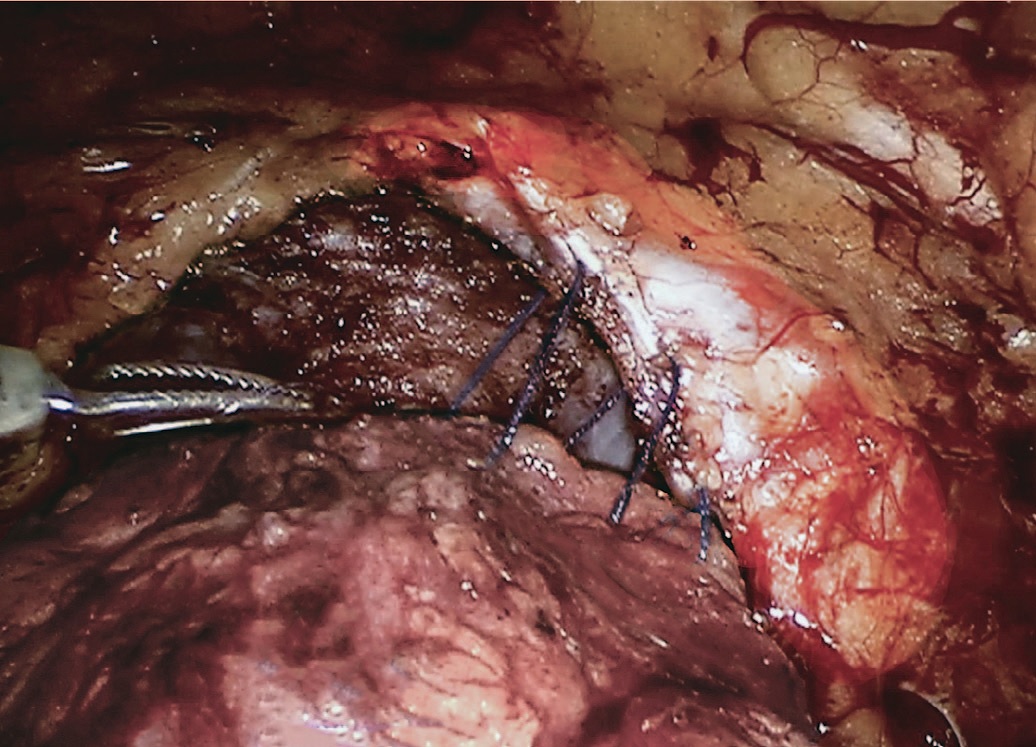
Рис. 2. Начальный этап передней реконструкции: передняя стенка мочевого пузыря справа подшивается к внутритазовой фасции и пубо-простатическим связкам
Fig. 2. The initial stage of the anterior reconstruction: the anterior wall of the bladder on the right is sutured to the endopelvic fascia and puboprostatic ligaments
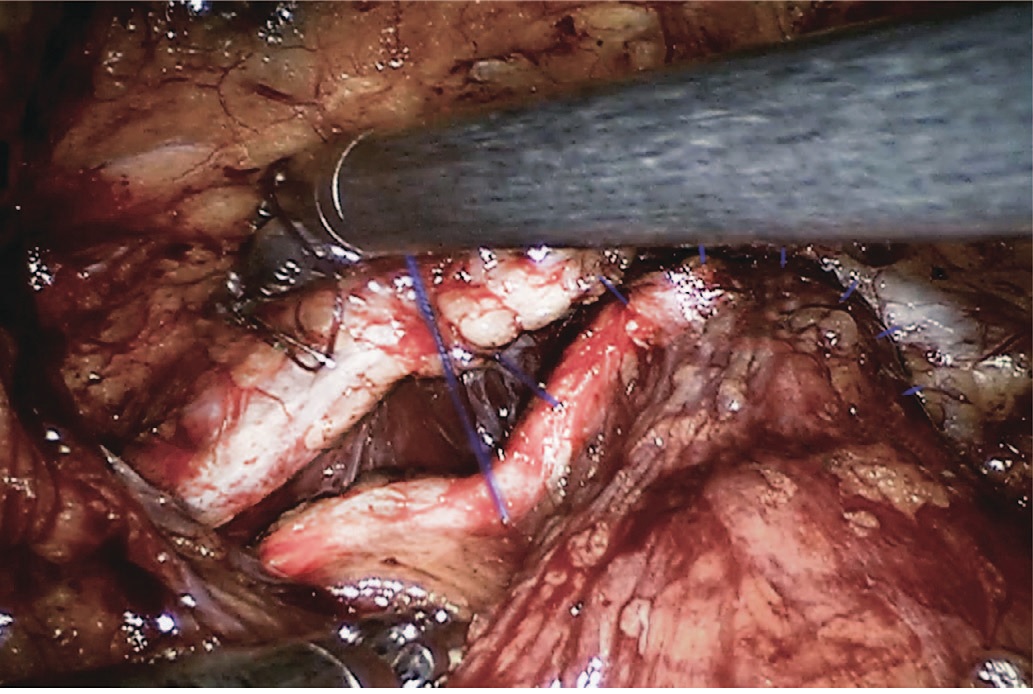
Рис. 3. Передняя стенка мочевого пузыря слева фиксируется к внутритазовой фасции и пубо-простатическим связкам слева
Fig. 3. The anterior wall of the bladder on the left is fixed to the endopelvic fascia and pubo-prostatic ligaments on the left
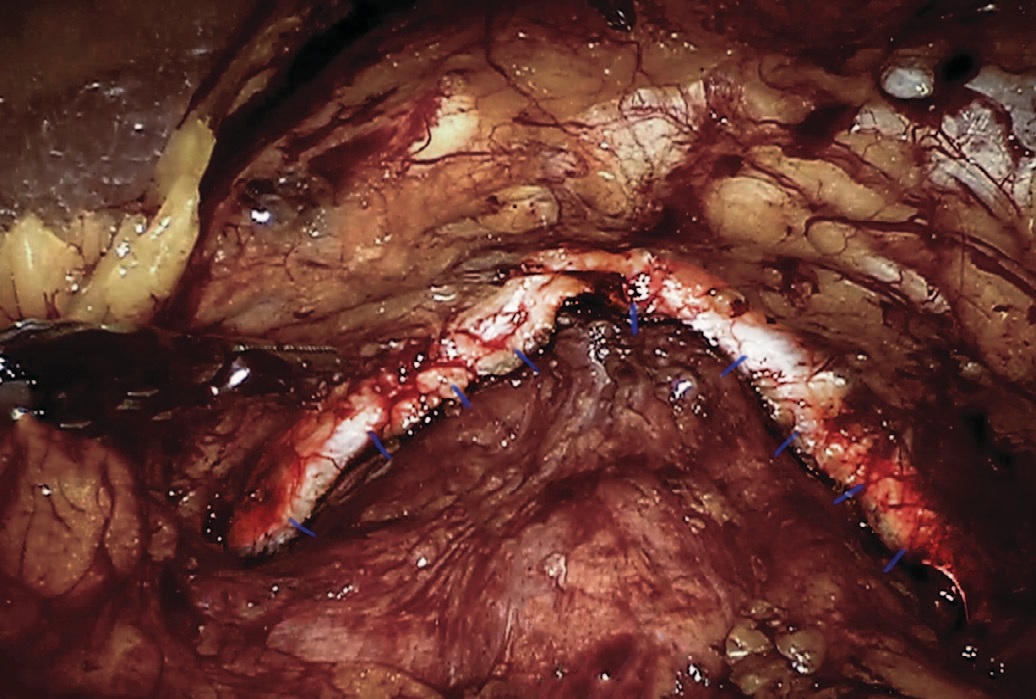
Рис. 4. Конечный вид малого таза — передняя реконструкция завершена
Fig. 4. The final view of true pelvis — the anterior reconstruction is finished
Нами оценивались периоперационные показатели, такие как длительность операции (включая консольное время и длительность выполнения реконструкции), объем интраоперационной кровопотери, длительность госпитализации (послеоперационный койко-день), длительность катетеризации мочевого пузыря, периоперационные осложнения по классификации Clavien-Dindo, основные онкологические результаты (стадия pT, положительный хирургический край и т.д.), а также немедленное (первый день после удаления уретрального катетера) и раннее (через 3 месяца после операции) удержание мочи.
Способность к удержанию мочи оценивалась с помощью международного опросника EPIC-26 short form. Полное удержание мочи было определено как отсутствие ее подтекания при кашле, смехе, физической нагрузке, ходьбе, а также в покое, а также отсутствие необходимости использования более одной в день «страховочной» урологической прокладки.
РЕЗУЛЬТАТЫ
У всех пациентов предоперационные показатели (возраст, индекс массы тела (ИМТ), уровень ПСА, сумма баллов по Глисону, объем предстательной железы, стадия cT, сумма баллов по шкале IPSS и IIEF-5) были сопоставимы (табл. 1).
Таблица 1. Характеристики пациентов до оперативного вмешательства
Table 1. Preoperative patients features
| Характеристики пациентов Patients features |
Среднее значение Mean |
|---|---|
| Возраст, лет Age, years |
66 (51-78) |
| ИМТ, кг/м2 BMI, kg/m2 |
26,2 (20,1-32,3) |
| ПСА, нг/мл PSA, ng/ml |
8,9 (4,8-23,4) |
| Сумма баллов по Глисону Gleason score |
6,8 (6-9) |
| Сумма Глисона / прогностическая группа, n (%) Gleason score / ISUp group, n (%) |
|
| 6 / ISUP 1 | 16 (32) |
| 7 (3+4) / ISUP 2 | 11 (22) |
| 7 (4+3) / ISUP 3 | 13 (26) |
| 8 / ISUP 4 | 8 (16) |
| 9,10 / ISUP 5 | 2 (4) |
| Клиническая стадия T (cT), n (%) Clinical stage T (cT), n (%) |
|
| cT1c | 8 (16) |
| cT2a | 12 (24) |
| cT2b | 14 (26) |
| cT2c | 16 (32) |
| Объем предстательной железы, см3 Prostate volume, cm3 |
43 (18-83) |
| Сумма баллов по шкале IPSS | 9 (3-17) |
| Сумма баллов по шкале IIEF-5 | 18 (12-25) |
ИМТ – индекс массы тела, ПСА – простат-специфический антиген, ISUP – международная ассоциация уропатологов, IPSS – международная шкала симптомов предстательной железы, IIEF-5 – Международный индекс эректильной функции
BMI – body mass index, PSA – prostatic specific antigen, ISUP – international society of urological pathologists, IPSS – International Prostate Symptoms Score, IIEF-5 – International index of erectile functions
Средняя длительность операции составила 140 мин (110–170 мин), из которых среднее консольное время – 72,5 мин (45–100 мин), длительность этапа передней реконструкции 5,25 мин (3,0–7,5 мин). Средний объем интраоперационной кровопотери составил 50 мл (15–75 мл). Во всех случаях длительность госпитализации составила 4 койко-дня.
После выписки пациенты проходили восстановительное лечение в условиях дневного стационара, в течение 5 койко-дней (до удаления мочевого катетера, а также в течение суток после его удаления).
Во всех случаях уретральный катетер был удален на 7-е сутки послеоперационного периода. Немедленное удержание мочи было отмечено у 74% пациентов, через месяц после операции удержание мочи отмечалось у 93% пациентов. Не было зафиксировано осложнений III-V групп по Clavien-Dindo (табл. 2).
Миграция суммы баллов по Глисону наблюдалась в 36% (18 случаев), стадии заболевания — в 28% случаев (14 случаев).
Таблица 2. Периоперационные показатели
Table 2. Perioperative features
| Показатель Feature |
Среднее значение Mean |
|---|---|
| Длительность операции, мин Duration of surgery, min |
140 (110-170) |
| Консольное время, мин Console time, min |
72,5 (45-100) |
| Время передней реконструкции, мин Duration of lateral reconstruction, min |
5,25 (3,0-7,5) |
| Кровопотеря, мл Blood loss, ml |
50 (15-75) |
| Периоперационные осложнения, n (%) Perioperative complications, n (%) |
|
| Clavien I | 12 (24) |
| Clavien II | 4 (8) |
| Clavien III | 0 (0) |
| Clavien IV | 0 (0) |
| Clavien V | 0 (0%) |
| Предоперационный койко-день, койко-дни Preoperative length of stay, days |
1 (100) |
| Послеоперационный койко-день (ОРИТ+стационар), койко-дни Postoperative length of stay (ICU+hospital), days |
4 (100) |
| Длительность реабилитации (в условиях дневного стационара), дн. Duration of reabilitation (in hospital), days |
5 (100) |
| Сроки сохранения уретральным катетером, дн. Urethral catheter indwelling, days |
7 (100) |
ОРИТ – отделение реанимации и интенсивной терапии
ICU – Intencive care unit
Положительный хирургический край выявлен в 4 случаях (был связан с миграцией стадии), ятрогенного хирургического края выявлено не было.
За период наблюдения не было выявлено случаев биохимического рецидива.
Основные онкологические результаты предоставлены в таблице 3.
Таблица 3. Онкологические исходы
Table 3. Oncological outcomes
| Миграция суммы баллов по Глисону после операции, n (%) Gleason grade migration (after operation), n (%) |
18 (36) |
| Стадия pT2, n Stage pT2, n |
32 |
| Стадия pT3a, n Stage pT3a, n |
11 |
| Стадия pT3b, n Stage pT3b, n |
7 |
| Миграция стадии, n (%) Stage migration, n (%) |
14 (28) |
| Положительный хирургический край, всего, n Positive surgical margin, overall, n |
4 |
| Положительный хирургический край (pT2), n Positive surgical margin (pT2), n |
0 |
| Положительный хирургический край (pT3), n Positive surgical margin (pT3), n |
4 |
| Биохимический рецидив Biochemical recurrence |
0 |
ОБСУЖДЕНИЕ
По данным многочисленных исследований роботассистированная радикальная простатэктомия демонстрирует лучшие показатели удержания мочи, по сравнению с лапароскопическим и открытым методом, при сопоставимых онкологических результатах [11-13].
Предложено множество способов, которые улучшают функциональные исходы роботической радикальной простатэктомии, такие как увеличение длины культи перепончатой части уретры, сохранение шейки мочевого пузыря, сохранение семенных пузырьков, выполнение операции с максимальным нервосбережением [14-19].
Проблема недержания мочи после робот-ассистированной радикальной простатэктомии до сих пор окончательно не решена, более того, она является наиболее значимым фактором неудовлетворительного качества жизни в послеоперационном периоде, в связи с чем хирурги продолжают поиск решения данного вопроса [20].
Классическим методом, направленным на предупреждение гипермобильности передней стенки мочевого пузыря, и как следствие, риска недержания мочи в послеоперационном периоде, является передняя суспензия уретры, выполняемая, как правило, на этапе лигирования дорзального сосудистого комплекса полового члена (шов V.R. Patel) [21]. Однако данная методика связана с риском травматизации, прошивания мышечных волокон уретры, что в свою очередь может иметь негативные последствия для мочеиспускания в послеоперационном периоде. В качестве альтернативы шву V.R. Patel в нашей клинике разработан и запатентован способ передней реконструкции, представленный в данном исследовании [22].
ЗАКЛЮЧЕНИЕ
По нашим данным, новый метод проведения робот-ассистированной радикальной простатэктомии с передней реконструкцией является безопасным и эффективным, сама реконструкция не повышает риск осложнений и не влияет на периоперационные и онкологические исходы. Ранние функциональные результаты применения данной техники передней реконструкции являются многообещающими. Необходимо проведение дальнейших исследований для подтверждения эффективности данной техники.
ЛИТЕРАТУРА
1. Ferlay J, Colombet M, Soerjomataram I, Mathers C, Parkin DM, Piñeros M, et al. Estimating the global cancer incidence and mortality in 2018: GLOBOCAN sources and methods. Int J Cancer 2019;144(8):1941-53. https://doi.org/10.1002/ijc.31937.
2. Старинский В.В., Каприн А.Д., Петрова Г.В. Состояние онкологической помощи населению России в 2017 году. М.: МНИОИ им. ПА Герцена филиал ФГБУ «НМИЦ радиологии» Минздрава России 2018;236 c. [Starinskiy V.V., Kaprin A.D., Petrova G.V. Oncological lesions in Russia in 2017. Moscow: National medical research radiological centre of the Ministry of Health of Russian Federation 2018; 236 p. (In Russian)].
3. Siegel RL, Miller KD, Jemal A. Cancer statistics 2020. CA Cancer J Clin 2020;70(1):7-30. https://doi.org/10.3322/caac.21590.
4. Allan C, Ilic D. Laparoscopic versus robotic-assisted radical prostatectomy for the treatment of localised prostate cancer: a systematic review. Urologia Int 2016;96(4):373-8. https://doi.org/10.1159/000435861.
5. Hamidi N, Atmaca AF, Canda AE, Keske M, Gok B, Koc E, et al. Does presence of a median lobe affect complications, oncological outcomes and urinary continence following robotic-assisted radical prostatectomy? Urol J 2018;15(5):248-55. https://doi.org/10.22037/uj.v0i0.4276.
6. Eastham JA, Kattan MW, Rogers E, Goad JR, Ohori M, Boone TB, et al. Risk factors for urinary incontinence after radical prostatectomy. J Urol 1996;156(5):1707–13.
7. Bates TS, Wright MP, Gillat DA. Prevalence and impact of incontinence and impotence following total prostatectomy assessed anonymously by the ICS-male questionnaire. Eur Urol 1998;33(2):165–9. https://doi.org/10.1159/000019549.
8. Stanford JL, Feng Z, Hamilton AS, Gilliland FD, Stephenson RA, Eley JW, et al. Urinary and sexual function after radical prostatectomy for clinically localized prostate cancer: the Prostate Cancer Outcomes Study. JAMA 2000;283(3):354–60. https://doi.org/10.1001/jama.283.3.354.
9. Fowler FJ Jr, Barry MJ, Lu-Yao G, Roman A, Wasson J, Wennberg JE. Patient-reported complications and follow-up treatment after radical prostatectomy–the national Medicare experience: 1988–1990 (updated June 1993). Urology 1993;42(6):622–9. https://doi.org/10.1016/0090-4295(93)90524-e.
10. Ficarra V, Novara G, Rosen RC, Artibani W, Carroll PR, Costello A, et al. Systematic review and meta-analysis of studies reporting urinary continence recovery after robot-assisted radical prostatectomy. Eur Urol 2012;62(3):405-17. https://doi.org/10.1016/j.eururo.2012.05.045.
11. Porpiglia F, Fiori C, Bertolo R, Manfredi M, Mele F, Checcucci E, et al. Five-year outcomes for a prospective randomised controlled trial comparing laparoscopic and robot-assisted radical prostatectomy. Eur Urol Focus 2018;4(1):80-6. https://doi.org/10.1016/j.euf.2016.11.007.
12. Wang T, Wang Q, Wang S. A meta-analysis of robot assisted laparoscopic radical prostatectomy versus laparoscopic radical prostatectomy. Open Med (Wars) 2019(14):485-90. https://doi.org/10.1515/med-2019-0052.
13. Du Y, Long Q, Guan B, Mu L, Tian J, Jiang Y, et al. Robot-assisted radical prostatectomy is more beneficial for prostate cancer patients: a system review and meta-analysis. Med Sci Monit 2018(24):272-87. https://doi.org/10.12659/msm.907092.
14. Dell’Oglio P, Mottrie A, Mazzone E. Robot-assisted radical prostatectomy vs open radical prostatectomy: latest evidences on perioperative, functional and oncological outcomes. Curr Opin Urol 2020;30(1):73-8. https://doi.org/10.1097/MOU.0000000000000688.
15. Eastham JA, Scardino PT, Kattan MW. Predicting an optimal outcome after radical prostatectomy: the trifecta nomogram. J Urol 2008;179(6):2207-10. https://doi.org/10.1016/j.juro.2008.01.106.
16. Patel VR, Sivaraman A, Coelho RF, Chauhan S, Palmer KJ, Orvieto MA, et al. Pentafecta: a new concept for reporting outcomes of robotassisted laparoscopic radical prostatectomy. Eur Urol 2011;59(5):702-7. https://doi.org/10.1016/j.eururo.2011.01.032.
17. Cambio AJ, Evans CP. Minimising postoperative incontinence following radical prostatectomy: considerations and evidence. Eur Urol 2006;50(5):903-13. https://doi.org/10.1016/j.eururo.2006.08.009.
18. Kojima Y, Takahashi N, Haga N, Nomiya M, Yanagida T, Ishibashi K, et al. Urinary incontinence after robot‐assisted radical prostatectomy: pathophysiology and intraoperative techniques to improve surgical outcome. Int J Urol 2013;20(11):1052-63. https://doi: 10.1111/iju.12214.
19. Ficarra V, Novara G, Rosen RC, Artibani W, Carroll PR, Costello A, et al. Systematic review and meta-analysis of studies reporting urinary continence recovery after robot-assisted radical prostatectomy. Eur Urol 2012;62(3):405-17. https://doi.org/10.1016/j.eururo.2012.05.045.
20. Patel VR, Tully AS, Holmes R, Lindsay J. Robotic radical prostatectomy in the community setting–the learning curve and beyond: initial 200 cases. J Urol 2005;174(1):269–72. https://doi.org/10.1097/01.ju.0000162082.12962.40.
21. Patel VR, Coelho RF, Palmer KJ, Rocco B. Periurethral suspension stitch during robot-assisted laparoscopic radical prostatectomy: description of the technique and continence outcomes. Eur Urol 2009;56(3):472-8. https://doi.org/10.1016/j.eururo.2009.06.007.
22. Мосоян М.С., Федоров Д.А., Гилев Е.С. Патент 2716463 С1 Российская Федерация МПК A61B 17/94. Способ проведения робот-ассистированной лапароскопической радикальной простатэктомии с передней реконструкцией малого таза при лечении рака предстательной железы. Заявитель и патентообладатель: федеральное государственное бюджетное учреждение «Национальный медицинский исследовательский центр имени В.А. Алмазова» Министерства здравоохранения Российской Федерации; 2019134768; заявл. 29.10.19; опубл. 11.03.20. Бюл. № 8; 15 с. [Mosoyan M.S., Fedorov D.A., Gilev E.S. Patent 2716463 C1 Russian Federation IPC A61B 17/94 Method of robotassisted laparoscopic radical prostatectomy with anterior pelvic reconstruction in the treatment of prostate cancer.; applicant and patent holder: Federal state budgetary institution «V.A. Almazov National Medical Research Center» of the Ministry of Health of the Russian Federation Federation 2019134768; announced on 29.10.19; published on 11.03.20. Bulletin No. 8; 15 p.].







