ВВЕДЕНИЕ
Киста урахуса – порок эмбриогенеза, с образованием в мочевом протоке замкнутой полости, содержащей серозную жидкость. Частота встречаемости до 42% от всех аномалий развития мочевого канала. Киста урахуса возникает из-за отсутствия облитерации протока в средней его части, что сохраняется в таком виде всю жизнь. Кисты небольших размеров могут длительно протекать бессимптомно. Для кист больших размеров характерны болевой симптом, пальпируемое образование брюшной стенки, расстройства микции. Клинические симптомы появляются при осложнениях: перфорации, формировании свища, инфицировании кист. Кисту урахуса диагностируют с помощью ультразвукового исследования (УЗИ), мультиспиральной компьютерной томографии (МСКТ), цистоскопии, а при наличии свищевого канала ‒ фистулографии [1].
МАТЕРИАЛЫ И МЕТОДЫ
Симптомы кисты урахуса
Пациент с осложненной кистой урахуса жалуется на боли внизу живота, дискомфорт, дизурию, пальпируемое образование. При образовании наружного свища имеется серозно-гнойное отделяемое из пупка, поэтому часто присутствует мацерация кожи, дерматит. Опорожнение нагноившейся кисты урахуса в мочевой пузырь клинически проявляется как острый цистит. У взрослых киста урахуса выявляется при обследовании по поводу макрогематурии. Кроме того, у взрослых опасность представляет возможная малигнизация эмбрионального мочевого канала, в 90% развивается аденокарцинома. Риск наличия неопластического процесса увеличивается с возрастом. По анализу литературы, 10-30% случаев рака мочевого пузыря начинается из устья мочевого протока.
Диагностика
Диагноз ставится на основании жалоб, анамнеза, объективного и инструментального обследования. Лабораторные анализы необходимы для контроля степени сопутствующих воспалительных явлений. УЗИ, МСКТ, магнитно-резонансная томография (МРТ), фистулография, цистоскопия используют для уточнения диагноза и тактики оперативного лечения.
Лечение кисты урахуса
В детском возрасте, когда заболевание проявляет себя у 98% больных, даже если рудиментарная киста осложнилась свищеобразованием, возможна консервативная тактика лечения и динамическое наблюдение. С взрослением может произойти полная облитерация урахуса, несмотря на сопутствующий воспалительный процесс.
У взрослых пациентов заболевания урахуса встречается редко. Дифференциальная диагностика заболеваний урахуса у взрослых визуальным (цистоскопия), цитологическим и гистологическим методами может не дать убедительного результата. Поэтому диагноз уточняется в ходе операции или в послеоперационном периоде по результатам гистологического исследования. Объем оперативных вмешательств, по мнению большинства современных авторов, должен включать иссечение кисты урахуса, а также парциальную цистэктомию (резекцию мочевого пузыря) [1–7].
Несмотря на общую морфологию врожденного порока урахуса, каждый случай с осложненной кистой урахуса имеет особенности клинического течения, поэтому всегда необходима дифференциальная диагностика, которая описана в наблюдениях ниже.
Клиническое наблюдение № 1
Больная С. 65 лет, находилась в отделении урологии ГБУЗ МО МОНИКИ им. М.Ф. Владимирского с 19.08.2020 г. по 11.09.2020 г. с диагнозом: Врожденная аномалия мочевой системы. Нагноившаяся киста урахуса. Сахарный диабет 2 типа. Ожирение 2 ст. Гипертоническая болезнь 2 стадии. Артериальная гипертензия 3 степени, 4 риск ССО. Пупочная грыжа. Сочетанный порок аортального клапана (умеренный стеноз и недостаточность). Состояние после тупой травмы живота и грудной клетки с переломом 7-10 ребер слева.
Поступила с жалобами на периодические боли и дискомфорт внизу живота. Из анамнеза известно, что через 2 недели после тупой травмы живота и грудной клетки с переломом 7-10 ребер слева отмечала неинтенсивную примесь крови в моче. Повышение температуры тела до 37,5 °С. При УЗИ выявлено кистозное образование урахуса, размерами до 6 см. Почки и верхние мочевыводящие пути без особенностей. При цистоскопии выявлен буллезный отек слизистой в области верхушки мочевого пузыря размерами 3х4 см, с гиперемией слизистой по периферии. При надавливании над лоном отмечено выделение мутного содержимого из области верхушки мочевого пузыря, покрытой буллезным отеком. Цитологически – «группы реактивного уротелия» с воспалительными изменениями. В посеве мочи – E. Coli 104 КОЕ/мл, S. epidermidis 103 КОЕ/мл. с чувствительностью к цефтазидиму, имипенему, гентамицину, амикацину, фурагину, фосфомицину.
При МРТ выявлено объемное жидкостное образование области урахуса с реактивными воспалительными изменениями.
При МСКТ диагностировано наличие дополнительного образования в месте типичной локализации урахуса с признаками инфильтрации окружающей клетчатки. Пупочная грыжа (рис. 1-3).
Рис. 1. УЗИ мочевого пузыря больной С.
Fig. 1. Ultrasound of the bladder of patient S.
Рис. 2-3. МСКТ мочевого пузыря больной С.
Fig. 2-3. MSCT of the bladder of patient S.
Больной произведена открытая операция: парциальная срединная лапаротомия с иссечением пупочной грыжи, содержимым которой был участок большого сальника. При рассечении апоневроза и ревизии выявлена плотная инфильтрация апоневроза и мышц хрящевидной плотности. К брюшине со стороны брюшной полости прилегает образование каменистой плотности без четких границ размерами 8х10 см, в едином конгломерате с верхушкой мочевого пузыря – предполагается, что это опухоль урахуса. Со значительными техническими трудностями сделана циркулярная резекция мочевого пузыря в области его верхушки единым блоком с опухолью в пределах здоровых тканей с применением ультразвукового скальпеля. Ушивание стенки мочевого пузыря 2-х рядным швом с установкой дренажа в Дугласовом пространстве. Катетер Фолея установлен в мочевой пузырь. При вскрытии макропрепарата обнаружена кистозная полость с мутным экссудатом и буллезным отеком ткани.
При гистологическом исследовании установлено, что стенка кисты представлена молодой и созревающей грануляционной тканью с очаговой лимфо-плазмоклеточной инфильтрацией. Опухолевого роста не выявлено.
Послеоперационное течение осложнилось декомпенсацией сахарного диабета, нагноением послеоперационной раны. Это потребовало продолженой инсулинотерапии антибактериальной терапии (АБТ) цефтриаксоном, меропенемом, амикацином, местным введением панбактериофага [8], с проведением комплексного физиотерапевтического лечения. Больная выписана с выздоровлением.
Особенностью данного наблюдения было то, что неосложненная киста урахуса, имела бессимптомное течение у больной до 65 лет. После перенесенной травмы живота, вероятно, с парциальным разрывом урахуса и образованием паравезикальной гематомы, развилось нагноение, что проявилось локальной симптоматикой. Дооперационная диагностика, включающая цистоскопию, УЗИ, КТ и МСКТ, позволила достаточно точно поставить предоперационный диагноз, но не дала цельного представления о степени распространения инфильтрата. В гнойной кисте урахуса может также находиться опухоль. Поэтому завершающей стадией диагностики всегда является операция и последующее гистологическое исследование. Учитывая вышесказанное, с нашей точки зрения, при оперативном вмешательстве должны максимально иссекаться инфильтрированные ткани, окружающие кисту и выполняться резекция верхней гемисферы мочевого пузыря (рис. 4).
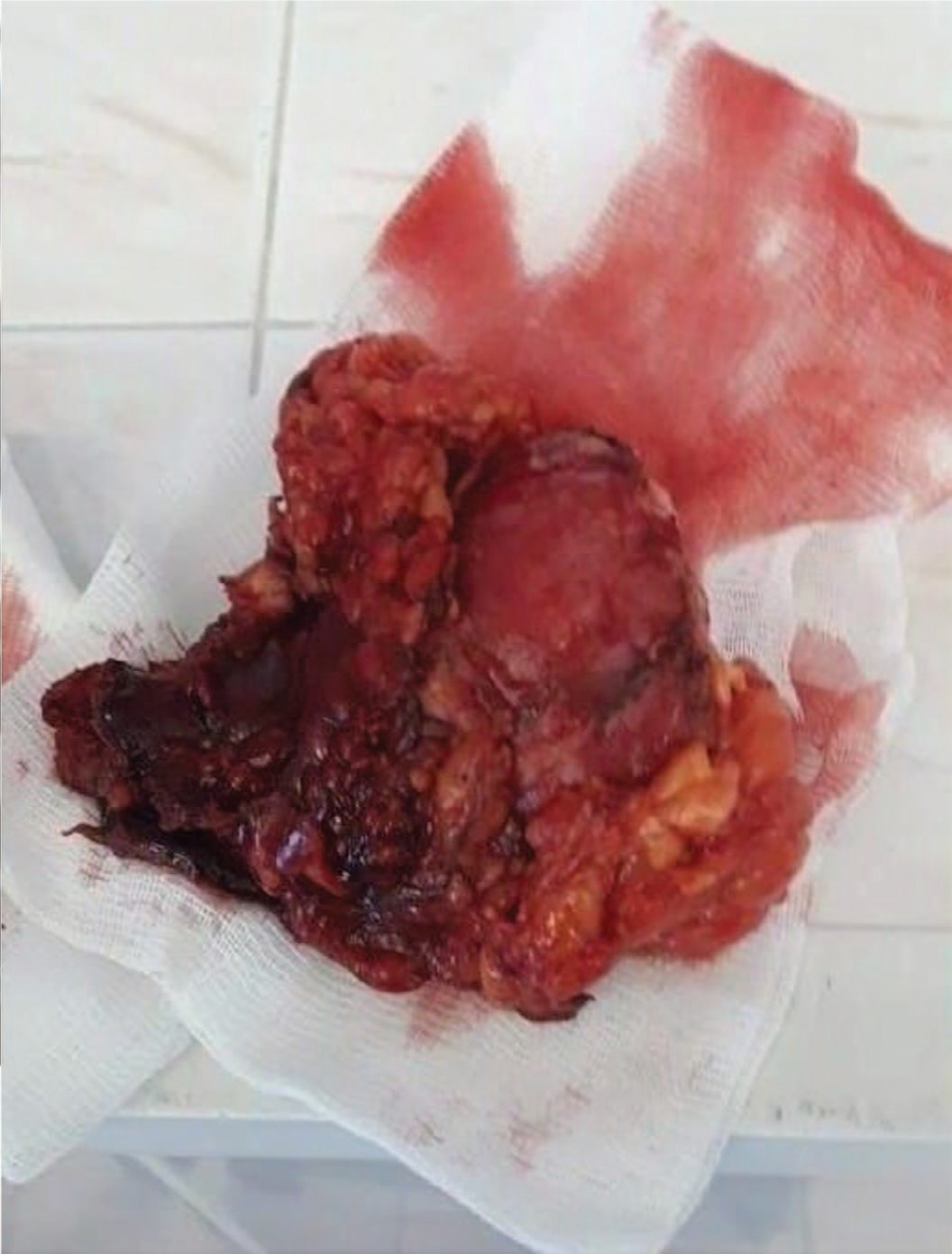
Рис. 4. Макропрепарат удаленной кисты урахуса больной С.
Fig. 4. Macrodrug of a removed urachus cyst of patient S.
Клиническое наблюдение № 2
Больной М. 62 года находился в отделении урологии ГБУЗ МО МОНИКИ им. М.Ф. Владимирского с 13.07.2020 г. по 23.07.2020 г. Поступил с диагнозом: Опухоль мочевого пузыря. Гипертоническая болезнь 2 стадии. Артериальная гипертензия 2 степени, риск ССО 2.
Из анамнеза известно, что на доклиническом обследовании при УЗИ выявлено объемное образование мочевого пузыря. При МСКТ с внутривенным усилением, выполненной по месту жительства, диагностировано кистозное образование размерами до 45х32х54 мм в передней стенке мочевого пузыря с тяжами по ходу урахуса, с накоплением контрастного вещества. При МРТ – в передней стенке мочевого пузыря, в области верхушки имеется солидное образование, накапливающее контрастное вещество, с полостными включениями, что характерно для некроза или распадающейся опухоли, полностью вовлекающее стенку мочевого пузыря размерами 49х56х72 мм с распространением в паравезикальную клетчатку с прилежанием (возможно инвазивным ростом) к мышцам передней брюшной стенки. Отмечено увеличение паховых и наружных подвздошных лимфатических узлов до 10 мм.
При МСКТ в ГБУЗ МО МОНИКИ им. М.Ф. Владимирского – картина объемного, вероятно экстравезикального образования с признаками инвазии в передневерхнюю стенку мочевого пузыря – опухоль урахуса. Имеются признаки вовлечения в процесс одной из петель тонкой кишки, проксимального отдела сигмовидной кишки (рис. 5, 6).
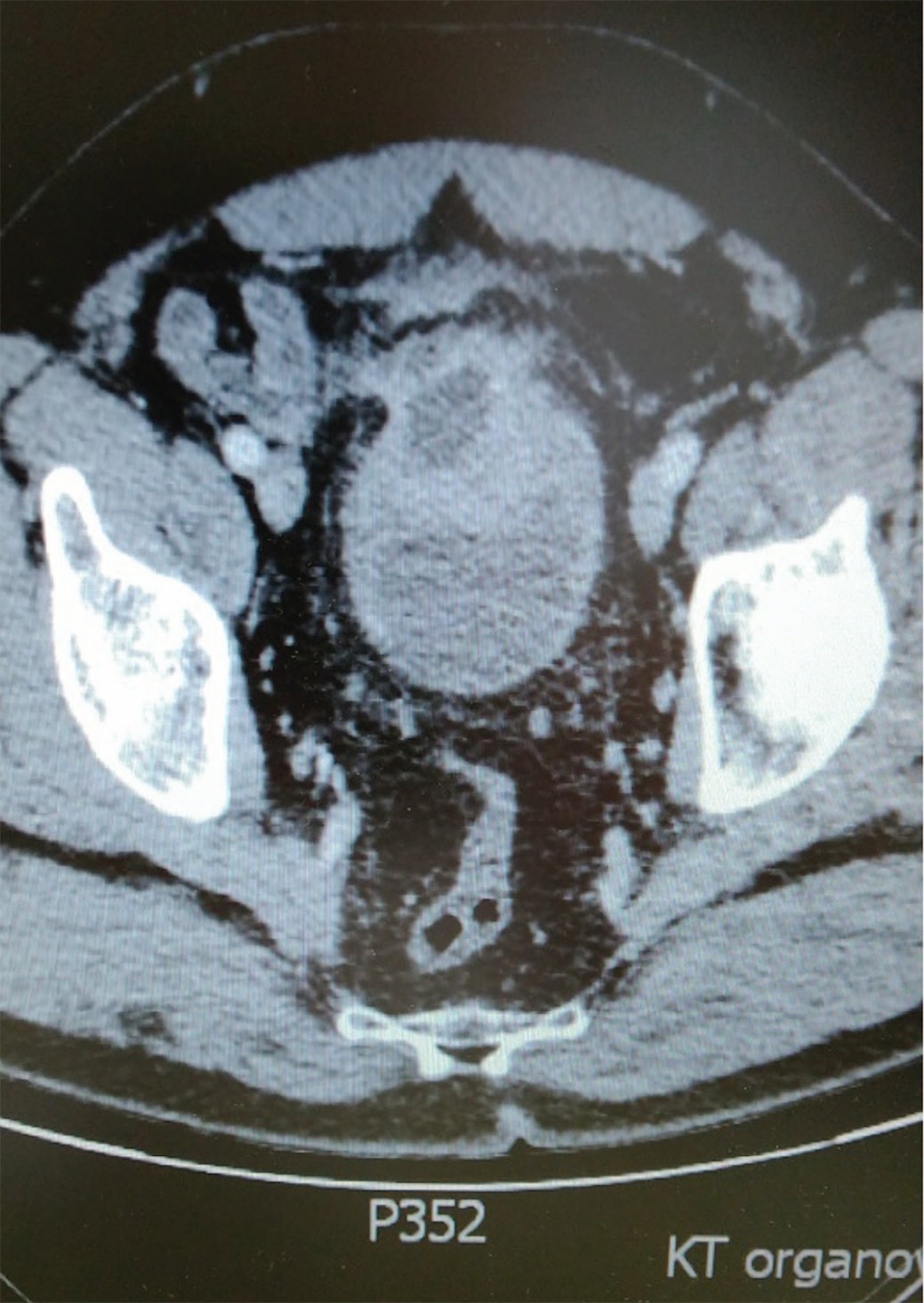
Рис. 5. МСКТ органов брюшной полости и забрюшинного пространства больного М.
Fig. 5. MSCT of the abdominal and retroperitoneal organs of patient M.
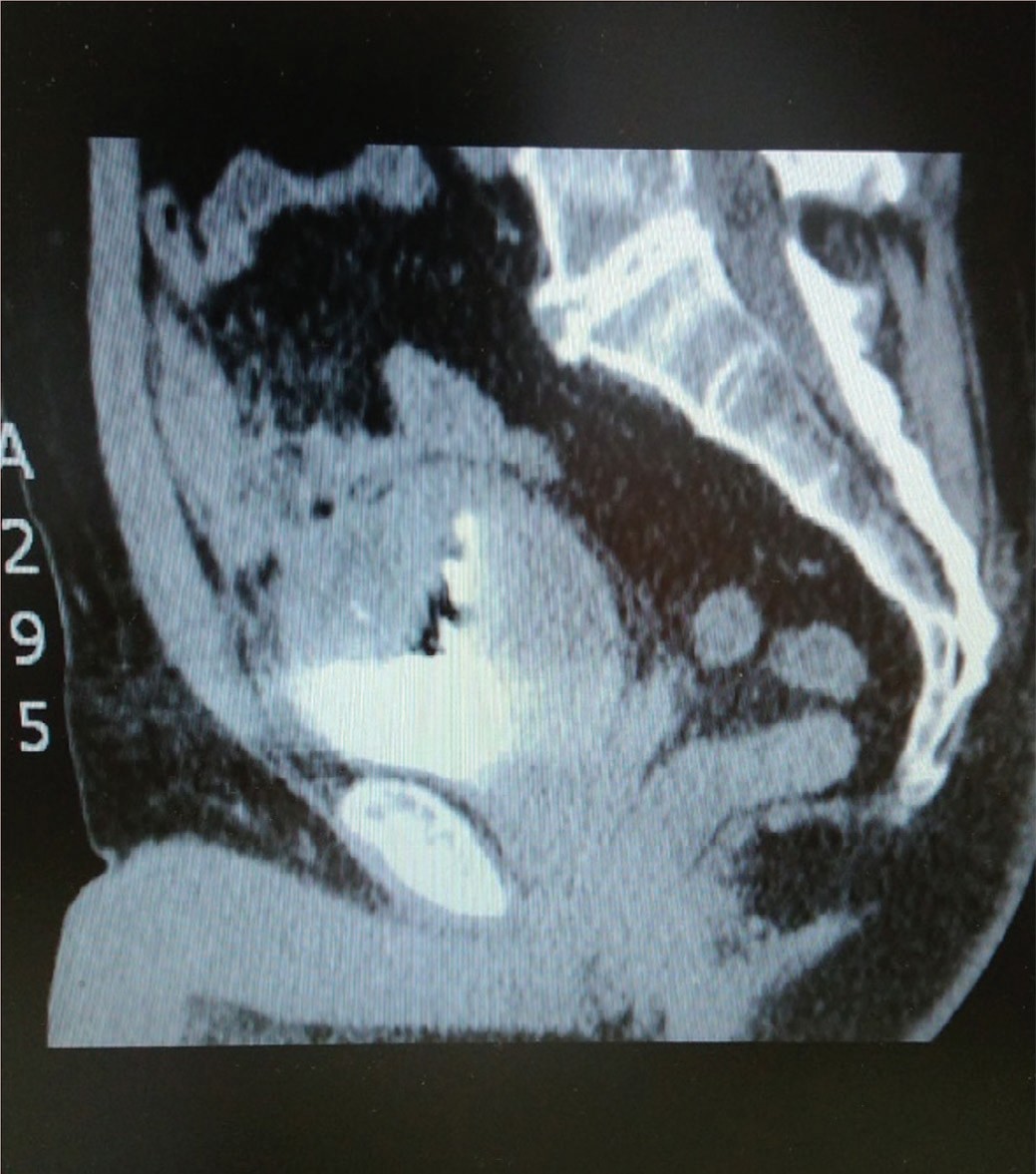
Рис. 6. МСКТ органов брюшной полости и забрюшинного пространства больного М.
Fig. 6. MSCT of the abdominal and retroperitoneal organs of patient M.
В цитологическом исследовании мочи клеток с признаками атипии не найдено. При цистоскопии обнаружены признаки деформации верхушки мочевого пузыря с наличием опухолевидного образования, диаметром до 5 см, вдающегося в просвет мочевого пузыря. Слизистая над образованием покрыта буллезным отеком. По данным щипковой биопсии фрагменты слизистой мочевого пузыря с отеком, полнокровием, с гнездами фон Брунна.
Опухолевого роста нет. Одновременно выполнена чрескожная пункционная биопсия образования: при исследовании полученных фрагментов выявлена фиброзно-жировая ткань с выраженной воспалительной инфильтрацией, опухолевого роста также не выявлено. По заключению гистолога, дифференциальный диагноз следует проводить между кистой урахуса с активным воспалением и хроническим абсцессом.
Учитывая вовлеченность в процесс толстой кишки, больному была выполнена колоноскопия. Выявлены дивертикулы сигмовидной кишки без признаков воспаления, полип поперечно-ободочной кишки. Произведена расширенная биопсия, при гистологическом исследовании выявлена тубулярная аденома толстой кишки.
После проведенного обследования больному проведена открытая операция – нижнесрединная лапаротомия. Удаление опухоли урахуса и верхней гемисферы мочевого пузыря. Резекция тонкой кишки. Доступ в брюшную полость закрывал инфильтрат деревянистой плотности размером 8х10 см с вовлечением тонкой и сигмовидной кишки, врастающий в брюшину передней брюшной стенки. Для получения доступа в нижний отдел брюшной полости решили выполнить резекцию тонкой кишки. Выполнена мобилизация брыжейки тонкой кишки и резекция ее участка длиной 8 см на расстоянии 20 см от илеоцекального угла. Выявлено, что стенка сигмовидной кишки рыхло связана с инфильтратом – произведено ее отделение от инфильтрата. Произведен энтеро-энтероанастомоз аппаратным швом бок-в-бок. Стенка мочевого пузыря ушита 2-х рядным непрерывным викриловым швом. Установлены дренаж в малый таз и катетер Фолея в мочевой пузырь.
При гистологическом исследовании рассеченного резецированного единым блоком инфильтрата получены: фрагмент стенки мочевого пузыря, фрагмент подвздошной кишки и кистозное образование, интимно спаянное со стенкой мочевого пузыря. Стенка кисты была представлена фиброзной тканью с резко выраженной гнойнопродуктивным воспалением, распространяющимся на прилежащие участки стенок мочевого пузыря, тонкой кишки, брыжейку толстой кишки. На внутренней поверхности стенки кисты имелись обширные острые язвы. Участки выстилки, представленные неидентифицируемым эпителием, в просвете кисты – фибринозно-гнойный экссудат, друзы актиномицетов. Послеоперационное течение гладкое. Катетер удален после контрольной цистографии через 14 дней. Мочеиспускание восстановилось. Рана зажила первичным натяжением. Антибактериальная терапия проводилась в соответствии с рекомендациями по лечению актиномикоза Сэнфордского справочника по антимикробной терапии версии 2020 г. (рекомендации по антибактериальной терапии актиномикоза от 16 мая 2019 г.): стартовая терапия препаратом Цефтриаксон 2 г/сутки внутривенно 2 недели с дальнейшим переходом на амоксициллин 2 г 2 р/сутки 4 недели, с последующей заменой на доксициклин (по переносимости) в дозе 100 мг 2 р/д до 6 месяцев [9].
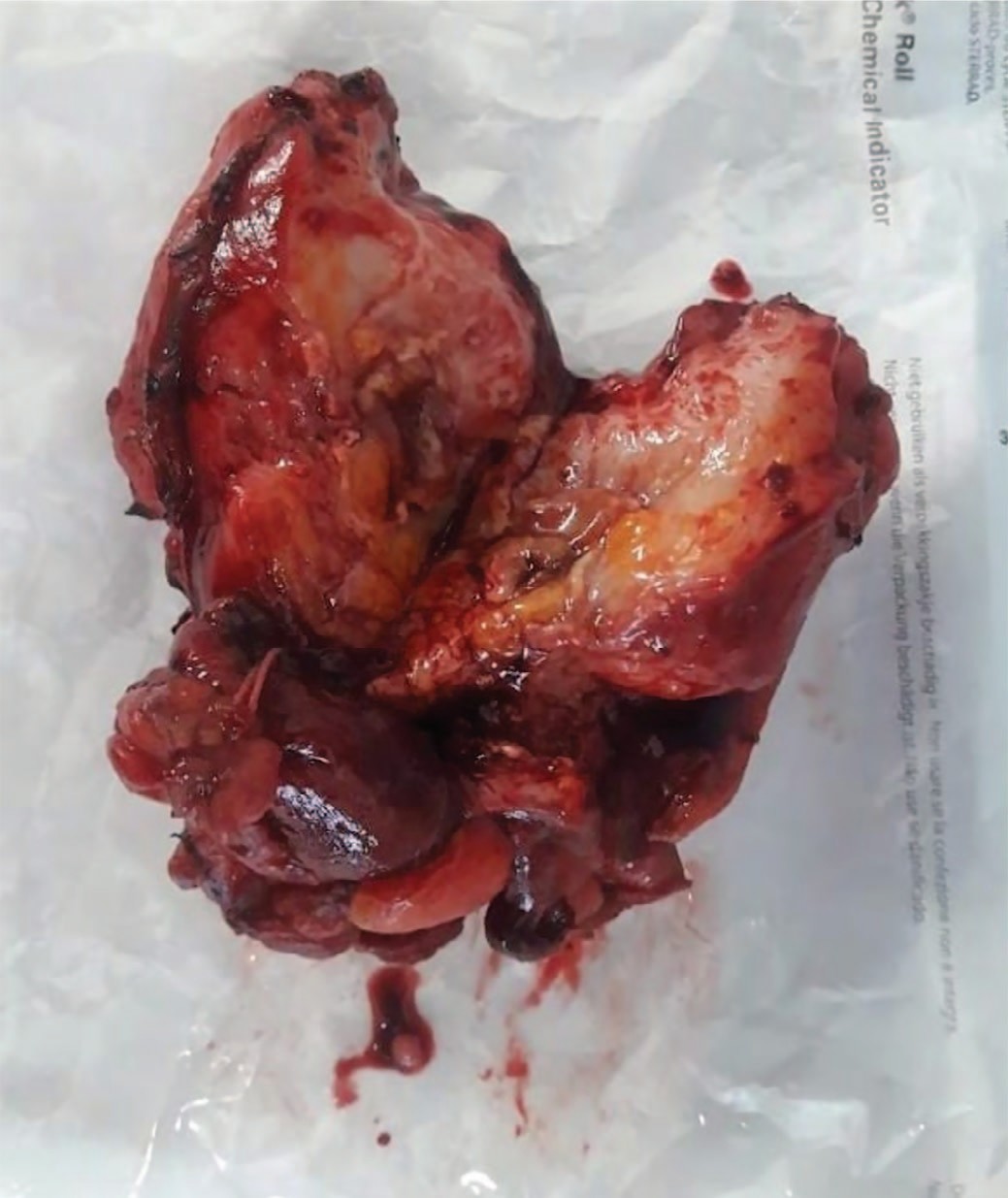
Рис. 7. Макропрепарат удаленного единым блоком инфильтрата, включающего кистозное образование урахуса, фрагмент подвздошной кишки, резецированную часть мочевого пузыря больного М.
Fig. 7. Macrodrug of an infiltrate removed in a single block, including cystic formation of the urachus, a fragment of the ileum, a resected part of the bladder of patient M.
ОБСУЖДЕНИЕ
В первом клиническом наблюдении осложненная киста урахуса симулировала злокачественное новообразование мочевого пузыря. Визуальная дифференциальная диагностика нагноившейся кисты урахуса с его возможным злокачественным новообразованием непосредственно в ходе операции затруднялась вторичными изменениями тканей с вовлечением соседних органов. Особенностью второго клинического наблюдения было так же обнаружение актиномикоза, который, вероятно, спровоцировал воспалительные изменения в кисте урахуса. Это манифестировало клиническую картину и потребовало радикального хирургического лечения.
Общими особенностями клинических наблюдений были сложности оперативного доступа к объемному образованию урахуса, в связи с наличием массивного воспалительного перипроцесса, который всегда можно принять за злокачественное новообразование урахуса. Окончательный диагноз больным поставили после гистологического заключения.
В таких случаях, на наш взгляд, применение лапароскопической техники не обосновано, так как применение радикального метода требует иссечения всех инфильтрированных тканей, границы которых проще определить при открытой операции. Вовлечение мышц передней брюшной стенки и апоневроза затрудняет закрытие операционной раны, что не исключает использование синтетических сетчатых имплантов.
ВЫВОДЫ
Осложненные кисты урахуса у взрослых требуют радикального хирургического лечения. Они характеризуются наличием вторичных воспалительных изменений в окружающих органах и тканях, что усложняет дифференциальную диагностику с возможной опухолью урахуса. При этом необходимо выполнять резекцию прилежащих органов в пределах здоровых тканей. Окончательный диагноз ставится после гистологического исследования.
ЛИТЕРАТУРА
- Поддубный И.В., Исаев Я.А. Аномалия мочевого протока у детей. Российский вестник детской хирургии, анестезиологии и реаниматологии 2015; (2). [Poddubnyiy I.V., Isaev Y.A. Anomaliya mochevogo protoka u detey. Rossiyskiy vestnik detskoy hirurgii, anesteziologii i reanimatologii = Russian Bulletin of Pediatric Surgery, Anesthesiology and Reanimatology 2015; (2) (In Russian)].
- Лопаткин Н.А. Урология. Национальное руководство, 2009. [Lopatkin N.A. Urologiya. Natsionalnoe rukovodstvo, 2009 (In Russian)].
- Разин М.П., Галкин В.Н., Сухих Н.К. Детская урология-андрология: учебное пособие, 2011. [Razin M.P., Galkin V.N., Suhih N.K. Detskaya urologiya-andrologiya: uchebnoe posobie, 2011(In Russian)].
- Никольский А.В. Маджидов С.А. Клиническое наблюдение – хирургическое лечение кисты урахуса. Урологические ведомости 2016. [Nikolskiy A.V. Madzhidov S.A. Klinicheskoe nablyudenie – hirurgicheskoe lechenie kistyi urahusa. Urologicheskie vedomosti = Urological statements 2016 (In Russian)].
- Ueno T, Hashimoto H. Urachal anomalies: ultrasonography and management. J.Pediatr.Surgeri 2003(38):1203-1207.
- Snyder Ch.L. Current management of umbilical abnormalities and related anomalies. Sem.Pediatr.Surg 2007(16):41-49.
- de La Taille A, Biserte J, Vankemmel O, et al. Urachalremnants: excision or survelance? Apropos of 3 cases and review of literature. J.Urology 1997.Vol.103. P. 56-58.
- Васильев А.О., Зайцев А.В., Калинина Н.А., Ширяев А.А., Ким Ю.А., Пушкарь Д.Ю. Бактериофаги в лечении инфекций нижних мочевыводящих путей. Consilium Medikum 2019. Том 21(7):38-41. [Vasilev A.O., Zaytsev A.V., Kalinina N.A., Shiryaev A.A., Kim Yu.A., Pushkar D.Yu. Bakteriofagi v lechenii infektsiy nizhnih mochevyivodyaschih putey. Consilium Medikum = Medical Council 2019. Tom 21(7). P. 38-41(In Russian)].
- Gilbert MD, David N (Editor), Chambers MD, Henry F (Editor), Eliopoulos MD, George M (Editor), Saag MD, Michael S (Editor) & 1 more. The Sanford Guide to Antimicrobial Therapy 2020 (50th edition).







