ВВЕДЕНИЕ
Несмотря на значительные достижения в консервативной терапии и хирургическом лечении доброкачественной гиперплазии предстательной железы (ДГПЖ), трансуретральная резекция предстательной железы (ТУР ПЖ) остается «золотым стандартом» оперативного лечения, а анализ отдаленных результатов доказывает его высокую эффективность [1 – 4]. В то же время у 5 – 49% пациентов, перенесших ТУР ПЖ, сохраняются симптомы нарушения функции нижних мочевых путей (СНМП), а 9 – 17% пациентов результат операции оценивают как неудовлетворительный [5 -10]. Такие симптомы как учащение дневного и ночного мочеиспускания, ургентные позывы наиболее часто беспокоят больных ДГПЖ после ТУР ПЖ [11, 12]. Недержание мочи, наблюдающееся у 1,8-5% больных, значительно ухудшающее качество жизни [13]. Было выявлено, что после ТУР ПЖ СНМП наблюдаются более, чем у 30% опрошенных пациентов, а у достаточно большого количества больных были умеренные и выраженные расстройства мочеиспускания со значительным ухудшением качества жизни [14 -16].
Таким образом, оценка частоты СНМП после ТУР ПЖ являются весьма актуальным вопросом современной урологии.
Цель исследования – определение частоты расстройств мочеиспускания в отдаленном послеоперационном периоде у пациентов после ТУР ПЖ.
МАТЕРИАЛЫ И МЕТОДЫ
Выполнен анализ результатов опроса и обследования 176 больных, перенесших ТУР ПЖ в урологических клиниках г. Санкт-Петербурга, клинике урологии Первого Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова и урологическом отделении ГБУЗ РК «РБ имени В.А. Баранова» г. Петрозаводск с 2018 по 2021 годы.
Первым этапом для оценки выраженности симптоматики, качества жизни и отдаленных результатов ТУР ПЖ был проведен телефонный опрос. В дальнейшем на амбулаторном приеме проводили подписание информированного согласия, сбор анамнеза и анкетирование по шкале IPSS (Международная система суммарной оценки заболеваний предстательной железы). Анкетирование и обследование выполнено в среднем через 29,2±0,8 мес после хирургического лечения.
Критерии включения: выполнение ТУР ПЖ в связи с ДГПЖ в сроки от 1 до 3 лет до обследования; отсутствие интраоперационных и ранних послеоперационных осложнений; общее состояние по шкале ECOG (Eastern Cooperative Oncology Group – Восточная совместная группа по изучению онкологических заболеваний) не более 3 баллов; подписанное добровольное информированное согласие об участии в исследовании.
Критерии исключения: рак предстательной железы, рак мочевого пузыря; лучевая терапия тазовой области; наличие недержания мочи до ТУР ПЖ; хирургические вмешательства на органах малого таза; хирургическое лечение недержания мочи, проведенное до включения в настоящее исследование; острые или обострение хронических инфекций мочевых путей; неспособность выполнять указания врача в связи с нарушенным физическим или психоэмоциональным статусом.
Возраст обследованных пациентов колебался от 47 до 89 лет. Средний возраст больных был 69,1±6,9 лет. Распределение пациентов по возрастным группам было следующим:
- больных до 50 лет – 2 (1,1%),
- от 51 года до 60 лет – 31 (17,6%),
- от 61 года до 70 лет – 63 (35,8%),
- от 71 года до 80 лет – 59 (33,5%)
- старше 80 лет – 21 (11,9%).
Пациенты пожилого (от 60 до 75 лет) и старческого (более 75 лет) возраста составили большую часть обследованных нами больных.
У 164 (93,2%) пациентов были клинически значимые сопутствующие заболевания. Преобладали заболевания сердечно-сосудистой системы: 132 (75,0%) пациента страдали артериальной гипертензией, 130 (73,9%) – ишемической болезнью сердца, 33 (18,8%) – хронической сердечной недостаточностью, 18 (10,2%) перенесли острый инфаркт миокарда, 7 (4,0%) – инсульт (острое нарушение мозгового кровообращения). Сахарный диабет (тип 1 и 2) был у 16 (9,1%) больных, 9 (5,1%) пациентов страдали хронической обструктивной болезнью легких, 5 (2,8%) – бронхиальной астмой.
Статистическую обработку результатов исследования проводили с использованием компьютерной программы SPSS Statistics 22.
РЕЗУЛЬТАТЫ
94 (53,4%) пациента после оперативного лечения не предъявляли жалобы на расстройства мочеиспускания, в то время как 82 (46,6%) отмечали различные расстройства мочеиспускания. Ночное мочеиспускание отмечали 44 (53,6%) пациента, слабую струю мочи – 21 (25,6%), поллакиурию – 17 (20,7%), прерывистое мочеиспускание – 15 (18,3%) человек, натуживание при мочеиспускании – 13 (15,8%), чувство неполного опорожнения мочевого пузыря – 12 (14,6%) человек, ургентность – 11 (13,4%) человек (рис. 1)
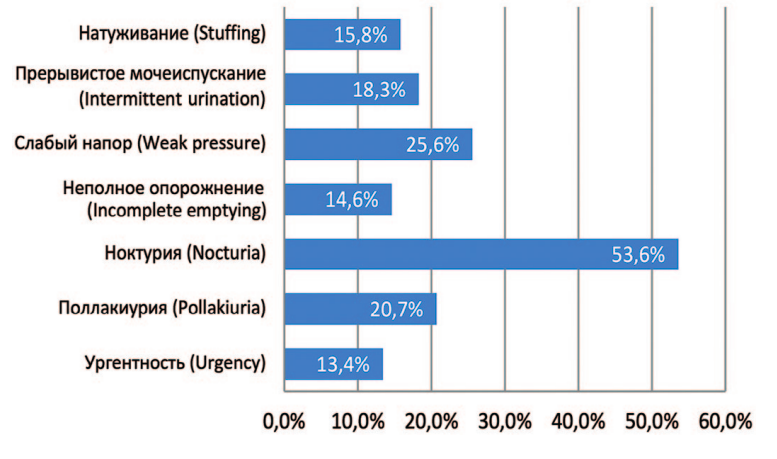
Рис. 1. Частота расстройств мочеиспускания после ТУР ПЖ в отдаленном
послеоперационном периоде
Fig. 1. Frequency of urinary disorders after TURP in the long-term post-operative period
Таким образом, самыми частыми жалобами после ТУР ПЖ были ноктурия, слабый напор струи мочи и поллакиурия.
Всем пациентам для оценки выраженности симптомов нарушения мочеиспускания было проведено анкетирование по шкале IPSS (Международная система суммарной оценки заболеваний предстательной железы). Среднее значение балла по шкале IPSS после ТУР ПЖ составило 9,0±0,6 балла, минимальное значение – 0 баллов, максимальное – 32 балла. Отсутствие симптоматики (0 баллов) отмечали – 16 (9,1%), пациентов, легкую симптоматику (от 1 до 7 баллов) – 76 (43,2%) больных. Следует отметить, что у 66 (37,5%) больных была умеренная симптоматика (8-19 баллов), а у 18 (10,2%) – тяжелая (20-35 баллов) (рис. 2).
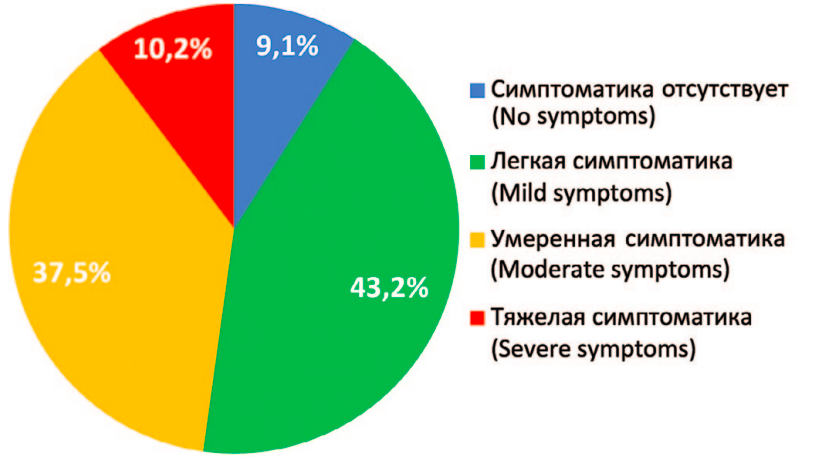
Рис. 2. Выраженность симптоматики по шкале IPSS у больных по шкале IPSS
после ТУР ПЖ в отдаленном послеоперационном периоде
Fig. 2. Symptom severity in IPSS patients after TUR of the prostate in the long-term
post-operative period
Таким образом, у достаточно большого количества пациентов – 47,7%, после проведенного хирургического лечения ДГПЖ, сохранялась умеренная и тяжелая симптоматика.
Выраженность нарушения симптоматики по шкале IPSS после оперативного лечения ДГПЖ связана с возрастом пациентов (табл. 1). У пациентов до 60 лет средний балл по шкале IPSS составил 5,0±1,0 баллов, у пациентов от 61 дo 70 лет – 7,2±0,8 баллов, 71-80 лет – 11,4±1,1 баллов и старше 80 лет – 14,0±1,6 баллов.
Таблица 1. Симптомы по шкале IPSS после ТУР ПЖ в разных возрастных группах
Table 1. Symptoms on the IPSS scale after TUR of the prostate in different age groups
|
Возраст |
Симптомы по шкале IPSS |
Всего |
Средний балл |
|||
|---|---|---|---|---|---|---|
|
Нет |
Легкие |
Умеренные |
Тяжелые |
|||
|
До 60 лет |
7 (21,2%) |
17 (51,5%) |
8 (24,2%) |
1 (3,0%) |
33 (100%) |
5,0±1,0 |
|
61-70 лет |
6 (9,5%) |
32 (50,8%) |
21 (33,3%) |
4 (6,3%) |
63 (100%) |
7,2±0,8 |
|
71-80 лет |
3 (5,1%) |
23 (39,0%) |
24 (40,7%) |
9 (15,3%) |
59 (100%) |
11,4±1,1xx |
|
Старше 80 лет |
0 (0%) |
4 (19,05%) |
13 (61,9%) |
4 (19,05%) |
21 (100%) |
14,0±1,6** |
˟˟ достоверное различие среднего балла по шкале IPSS по сравнению с группой до 60 лет, U – Манна-Уитни U=468,5, p<0,001;
** достоверное различие среднего балла по шкале IPSS по сравнению с группой до 60 лет, U – Манна-Уитни U=99,5, p=0,001
˟˟ significant difference in mean IPSS score compared with group under 60 years, Mann-Whitney U=468.5, p<0.001;
** significant difference in mean IPSS score compared with group under 60 years, Mann-Whitney U=99.5, p=0.001
Статистически значимое различие наблюдается между баллами по шкале IPSS в группах до 60 лет и 71-80 лет (U – Манна-Уитни U=468,5, p<0,001), а также в группах до 60 лет и старше 80 лет (U – Манна-Уитни U=99,5, p=0,001).
Выраженность симптоматики по шкале IPSS имеет положительную корреляционную связь с возрастом: коэффициент корреляции Спирмана R=0,34, p<0,001 (положительная корреляция средней степени). У пациентов в возрасте до 60 лет тяжелая симптоматика после ТУР ПЖ была только у 1 (3,0%) пациента, умеренная – у 8 (24,2%).
У пациентов от 61 года до 70 лет тяжелая симптоматика была у 4 (6,3%) пациентов, умеренная – у 21 (33,3%). У больных 71-80 лет тяжелая симптоматика была у 9 (15,3%), а умеренная – у 24 (40,7%) пациентов. У пациентов старше 80 лет у 17 (80,95%) пациентов после оперативного лечения ДГПЖ сохранялась умеренная и тяжелая симптоматика (табл. 1, рис. 3).
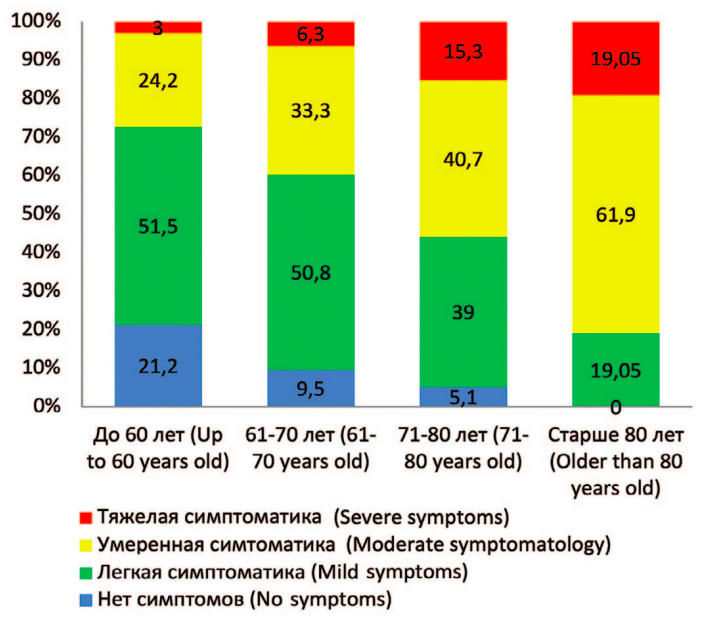
Рис. 3. Выраженность симптоматики по шкале IPSS после ТУР ПЖ у пациентов
разных возрастных групп
Fig. 3. IPSS symptom severity after TUR of the prostate in different age groups
Таким образом, у 15,3% пациентов в возрасте от 71-80 и 19,05% пациентов старше 80 лет отмечена тяжелая симптоматика по шкале IPSS, а умеренная симптоматика – у 40,7% и 61,9% пациентов соответственно.
Наше исследование показало, что умеренная симптоматика по шкале IPSS была у 66 (37,5%) пациентов. Наиболее часто она была выявлена у пациентов 61-70 лет (21 (31,8%) человек) и 71-80 лет (24 (36,4%) человека). Тяжелая симптоматика была выявлена у 18 (10,2%) больных. Большинство больных с тяжелой симптоматикой составили пациенты 71-80 лет (9 (50%) человек).
У 9 (15,3%) пациентов в возрасте от 71-80 и 4 (19,05%) пациентов старше 80 лет сохранялась тяжелая симптоматика по шкале IPSS, а умеренная симптоматика у 24 (40,7%) и 13 (61,9%) пациентов соответственно.
Качество жизни вследствие нарушений мочеиспускания, оцененное по опроснику IPSS, отдаленном послеоперационном периоде было следующим: 31 (17,6%) и 43 (24,4%) больных оценили качество жизни как прекрасное и хорошее, 37 (21,0%) – как удовлетворительное, 27 (15,3%) пациентов – как смешанное, у 26 (14,8%) пациентов качество жизни было неудовлетворительное и у 12 (6,9%) – плохое и очень плохое (рис. 4).
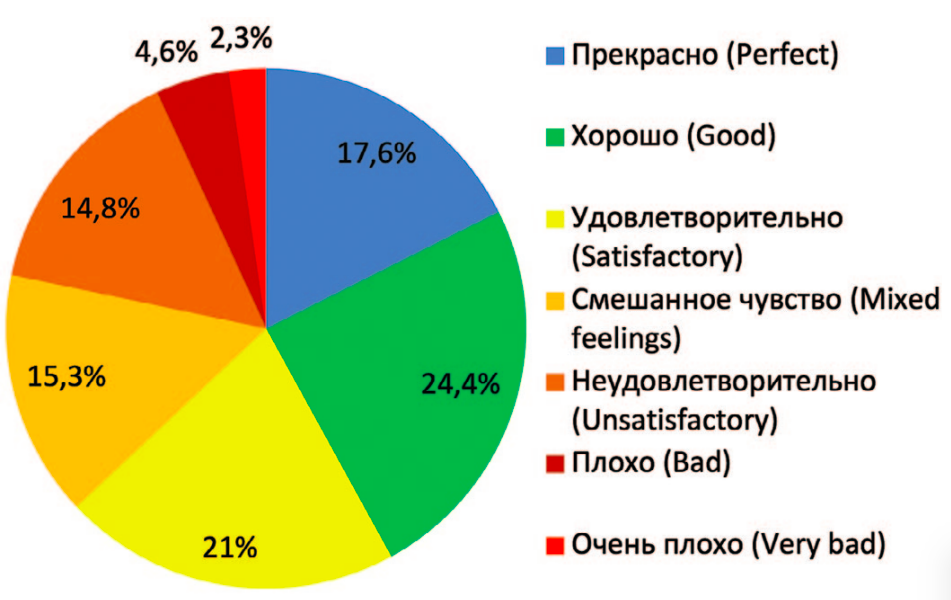
Рис. 4. Качество жизни вследствие расстройств мочеиспускания в отдаленном
послеоперационном периоде после ТУР ПЖ
Fig. 4. Quality of life due to urinary disorders in the long-term post-operative period
after TUR of the prostate
Таким образом, у достаточно большого количества пациентов – 38 (21,6%) человек – качество жизни вследствие расстройств мочеиспускания было неудовлетворительным, плохим и очень плохим, при этом 74 (42,0%) пациента оценили качество жизни, как прекрасное и хорошее и 64 (36,3%) – как удовлетворительное и смешанное.
Качество жизни вследствие расстройств мочеиспускания статистически значимо различалось в возрастных группах (χ2=16,28, p=0,012<0,05, df=6, df-степень свободы).
Выявлена связь между возрастом пациента и качеством жизни вследствие расстройств мочеиспускания (V=0,216, p=0,012, V-критерий Крамера). Качество жизни вследствие расстройства мочеиспускания имеет положительную связь с возрастом: коэффициент корреляции Спирмана R=0,27, p<0,001.
Большинство пациентов групп «до 60 лет» и «61-70 лет» (63,6% и 49,2% соответственно) оценили качество жизни как прекрасное и хорошее, в то время как большинство из возрастных групп «71-80 лет» и «старше 80 лет» (40,6% и 57,1% от численности соответствующей группы) считают качество жизни удовлетворительным или смешанным (табл. 2). Как неудовлетворительное (4 балла), плохое (5 баллов) или очень плохое (6 баллов) качество жизни после ТУР ПЖ оценили 4 (12,2%) больных в возрасте до 60 лет, 12 (19,1%) больных от 61 до 70 лет, 17 (28,8%) больных от 71 до 80 лет и 5 (23,8%) пациентов старше 80 лет (табл. 2, рис. 5).
Таблица 2. Качество жизни пациентов в отдаленном послеоперационном периоде после ТУР ПЖ разных возрастных групп
Table 2: Quality of life in the long-term post-operative period after TUR of the prostate in different age groups
|
Возраст |
Симптомы по шкале IPSS/Symptoms on the IPSS scale |
Всего |
||||||
|---|---|---|---|---|---|---|---|---|
| 0 Прекрасно Perfect |
1 |
2 |
3 |
4 |
5 |
6 |
||
|
До 60 лет |
14 (42,4%) |
7(21,2%) |
4(12,1%) |
4(12,1%) |
2 (6,1%) |
2 (6,1%) |
0 (0%) |
33 |
|
61-70 лет |
7 (11,1%) |
24 (38,1%) |
15(23,8%) |
5 (7,9%) |
8 (12,7%) |
2 (3,2%) |
2 (3,2%) |
63 |
|
71 -80 лет |
9(15,3%) |
9(15,3%) |
11 (18,6%) |
13(22,0%) |
13 (22,0%) |
2 (3,4%) |
2 (3,4%) |
59 |
|
Старше 80 лет |
1 (4,8%) |
3(14,3%) |
7 (33,3%) |
5 (23,8%) |
3 (14,3%) |
2 (9,5%) |
0 (0%) |
21 |
|
Всего |
31 |
43 |
37 |
27 |
26 |
8 |
4 |
176 |
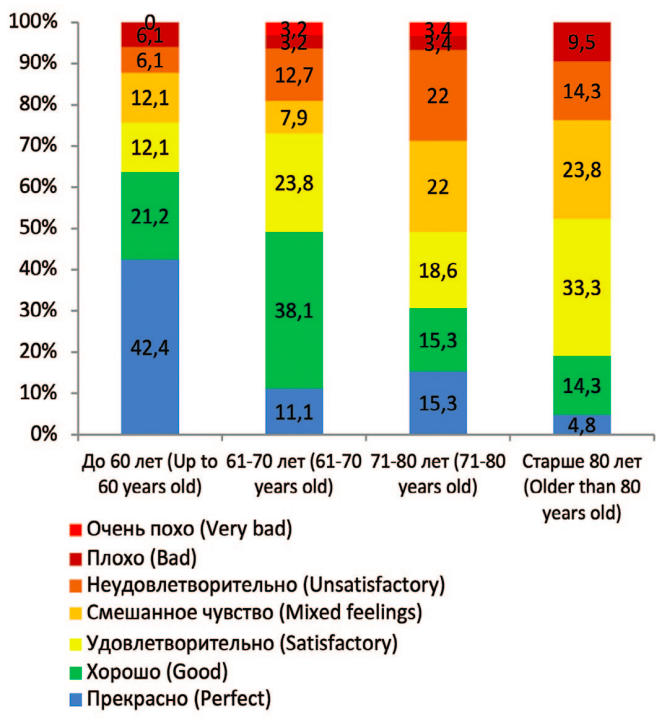
Рис. 5. Качество жизни пациентов в отдаленном послеоперационном периоде
после ТУР ПЖ в разных возрастных группах
Fig. 5. Quality of life in the long-term post-operative period after TUR of the
prostate in different age groups
Как следует из приведенных выше данных, качество жизни после оперативного лечения ДГПЖ было значительно хуже у пациентов старшего возраста. На это указывает как средние значения, мода и медиана качества жизни, так и увеличение частоты неудовлетворительного, плохого и очень плохого качества жизни вследствие проблем с мочеиспусканием у больных более старших возрастных групп.
ОБСУЖДЕНИЕ
Таким образом, наше исследование показало, что достаточно часто в отдаленном послеоперационном периоде после ТУР ПЖ у пациентов были клинически значимые расстройства мочеиспускания, сопоставимые с данными мировой литературы [14 -18].
Умеренная симптоматика по шкале IPSS была у 37,5% пациентов после ТУР ПЖ. Наиболее часто она была выявлена у пациентов 61-70 лет и 71-80 лет. Тяжелая симптоматика была выявлена у 10,2% больных. Большинство больных с тяжелой симптоматикой составили пациенты 71-80 лет. У 15,3% пациентов в возрасте от 71-80 лет и 19,05% пациентов старше 80 лет сохранялась тяжелая симптоматика по шкале IPSS, а умеренная симптоматика была у 40,7% и 61,9% пациентов соответственно.
Эти расстройства мочеиспускания ухудшали качество жизни пациентов.
У 21,6% человек качество жизни было неудовлетворительным, плохим и очень плохим. Выявлена связь между возрастом пациента и качеством жизни вследствие расстройств мочеиспускания после ТУР ПЖ. Качество жизни вследствие расстройств мочеиспускания было хуже в более старших возрастных группах. Обращает на себя внимание, что у 93,2% пациентов есть сопутствующие заболевания, требующие приема лекарственных препаратов. Пожилой возраст, сопутствующие заболевание и прием лекарственных препаратов требует особого внимания при лечении расстройств мочеиспускания [19]. Следует учитывать, что люди пожилого и старческого возрастов с СНМП вынуждены чаще посещать туалет, особенно ночью. При этом ночные случайные падения являются причиной 90% переломов бедра и пятой основной причиной смерти среди пожилых людей [20].
ВЫВОДЫ
Таким образом, после ТУР ПЖ в отдаленным послеоперационном периоде от 12 до 36 месяцев, 10,2% пациентов отмечают выраженные, а 37,5% – умеренные расстройства мочеиспускания. Эти расстройства мочеиспускания ухудшают качество жизни пациентов и их частота выше у пациентов старших возрастных групп.
ЛИТЕРАТУРА
1. Rubilotta E, Balzarro M, Gubbiotti M, Antonelli A. Outcomes of transurethral resection of the prostate in unobstructed patients with concomitant detrusor underactivity. Neurourol Urodyn 2020;39(8):2179-2185. https://doi.org/10.1002/nau.24470.
2. Zhu Y, Zhao Y-R, Zhong P, Qiao B-M, Yang Z-Q, Niu Y-J. Detrusor underactivity influences the efficacy of TURP in patients with BPO. Int Urol Nephrol 2021;53(5):835–841. https://doi.org/10.1007/s11255-020-02750-1 .
3. Sokhal AK, Sinha RJ, Purkait B, Singh V. Transurethral resection of prostate in benign prostatic enlargement with underactive bladder: A retrospective outcome analysis. Urol Ann 2017;9(2):131-135. https://doi.org/10.4103/UA.UA_115_16.
4. Masumori N, Furuya R, Tanaka Y, Furuya S, Ogura H, Tsukamoto T. The 12-year symptomatic outcome of transurethral resection of the prostate for patients with lower urinary tract symptoms suggestive of benign prostatic obstruction compared to the urodynamic findings before surgery. BJU Int 2010;105(10):1429–1433. https://doi.org/10.1111/j.1464-410x.2009.08978.x.
5. Сивков А.В., Кирпатовский В.И. Экстракты Serenoa repens в лечении расстройств мочеиспускания у больных ДГПЖ: дискуссия об эффективности и комплексном механизме действия. Экспериментальная и клиническая урология 2020;(4):96-104. [Sivkov A.V., Kirpatovskiy V.I. Serenoa repens extracts in the treatment of urinary dysfunction in patients with BPH: discussion of efficacy and complex mechanism of action. Eksperimentalnaya i klinicheskaya urologiya = Experimental and Clinical Urology 2020;(4):96-104. (In Russian)]. https://doi.org/10.29188/2222-8543-2020-13-4-96-104.
6. Аль-Шукри С.Х., Амдий Р.Э., Кузьмин И.В. Снижение сократимости мочевого пузыря у больных доброкачественной гиперплазией предстательной железы. Урологические ведомости 2011;1(1):3-8. [Al-Shukri S.H., Amdiy R.E., Kuzmin I.V. Reduced bladder contractility in patients with benign prostatic hyperplasia. Urologicheskie vedomosti = Urology reports 2011;1(1):3-8. (In Russian)]. https://doi.org/10.17816/uroved.11.
7. Sokhal AK, Sinha RJ, Purkait B, Singh V. Transurethral resection of prostate in benign prostatic enlargement with underactive bladder: A retrospective outcome analysis. Urol Ann 2017;9(2):131-135. https://doi.org/10.4103/UA.UA_115_16.
8. Сивков А.В., Ромих В.В., Кукушкина Л.Ю., Захарченко А.В. Результаты применения метода биологической обратной связи у пациентов с недержанием мочи вследствие оперативного вмешательства на предстательной железе. Андрология и генитальная хирургия 2011;12(2):110-111. [Sivkov A.V., Romih V.V., Kukushkina L.YU., Zaharchenko A.V. Results of biofeedback in patients with urinary incontinence due to prostate surgery. Andrologiyai genital'naya khirurgiya = Andrology and genital surgery 2011;12(2):110-111. (In Russian)].
9. Wang J, Yang B, Zhang W, Sun S, Wang J, Zhang Y. The relationship between bladder storage function and frequent micturition after TURP. World J Urol 2022;40:2055–62. https://doi.org/10.1007/s00345-022-04079-z.
10. Аль-Шукри С.Х., Ананий И.А., Амдий Р.Э., Кузьмин И.В. Электростимуляция мышц тазового дна в лечении больных с недержанием мочи после радикальной простатэктомии. Урологические ведомости 2016;6(4):10-13. [Al-SHukri S.H., Ananiy I.A., Amdiy R.E., Kuzmin I.V. Electrical stimulation of the pelvic floor muscles in the treatment of patients with urinary incontinence after radical prostatectomy.]. Urologicheskie vedomosti = Urology reports 2016;6(4):10-13 (In Russian)]. https://doi.org/10.17816/uroved6410-13 .
11. Hogewoning CRC, Meij LAM., Pelger RCM, Putter H, Krouwel EM, Elzevier HW. Sling surgery for the treatment of urinary incontinence after transurethral resection of the prostate: new data on the virtue male sling and an evaluation of literature. Urology 2017;100:187–192. https://doi.org/10.1016/j.urology.2016.08.060.
12. Аль-Шукри С.Х., Гиоргобиани Т.Г., Амдий Р.Э., Аль-Шукри А.С. Нарушения мочеиспускания у больных с неудовлетворительными результатами хирургического лечения доброкачественной гиперплазии предстательной железы. Вестник хирургии им. И.И. Грекова 2017;176(6):66-70. [Al-Shukri S.H., Giorgobiani T.G., Amdiy R.E., Al-SHukri A.S. Urinary disorders in patients with poor surgical treatment of benign prostatic hyperplasia. Vestnik hirurgii im. I.I. Grekova = Grekov's Bulletin of Surgery 2017;176(6):66-70. (In Russian)]. https://doi.org/10.24884/0042-4625-2017-176-6-66-70.
13. Reich O, Gratzke C, Bachmann A. Morbidity, mortality and early outcome of transurethral resection of the prostate: a prospective multicenter evaluation of 10,654 patients. J Urol 2008:180(1):246-249. https://doi.org/10.1016/j.juro.2008.03.058.
14. Campbell RA, Gill BC. Medication Discontinuation Following Transurethral Prostatectomy: an Unrecognized Effectiveness Measure? Curr Urol Rep 2020;21(12):61. https://doi.org/10.1007/ s11934-020-01015-9.
15. Liu H, Tian Y, Luo G, Su Z, Ban Y, Wang Z, et al. Modified bladder outlet obstruction index for powerful efficacy prediction of transurethral resection of prostate with benign prostatic hyperplasia. BMC Urol 2021;21(1):170. https://doi.org/10.1186/s12894-021-00937-x.
16. Пушкарь Д.Ю., Берников А.Н., Ходырева Л.А., Дударева А.А., Аль-Шукри С.Х., Амдий Р.Э. и др. Качество жизни пациентов с симптомами нижних мочевыводящих путей после перенесенной ТУРП по поводу ДГПЖ. Урология 2018;1:53-61.2018.1.53-61. [Pushkar D.Yu., Bernikov A.N., Khodyreva L.A., Dudareva A.A., Al-SHukri S.H., Amdiy R.E., et al. Quality of life in patients with lower urinary tract symptoms after undergoing TURP for BPH. Urologiya = Urologiia 2018;1:53-61 (In Russian)]. https://doi.org/10.18565/urology.2018.1.53-61.
17. De Conti PS, Barbosa JABA, Reis ST, Viana NI, Gomes CM, Borges L, et al. Urinary biomarkers of inflammation and tissue remodeling may predict bladder dysfunction in patients with benign prostatic hyperplasia. Int Urol Nephrol 2020;52(11):2051–2057. https://doi.org/10.1007/ s11255-020-02537-4.
18. Campbell J, Reid J, Ordon M, Welk B. The utilization of benign prostatic hyperplasia and bladder-related medications after a transurethral prostatectomy. Urology 2019;130:126-131. https://doi.org/10.1016/j.urology.2019.05.003.
19. Ткачева О.Н., Недогода С.В., Арутюнов Г.П., Бойцов С.А. и др. Фармакотерапия у лиц пожилого и старческого возраста. Методические руководства Минздрава России. М., 2018;88 с. [Tkacheva O.N., Nedogoda S.V., Arutyunov G.P., Boytsov S.A., et al. Pharmacotherapy in the elderly and elderly. Methodological guides of Ministry of Health of the Russian Federation. M., 2018;88 р. (In Russian)]. URL: https://rgnkc.ru/images/metod_materials/ Farmakoterapiya_2018.pdf.
20. Jayadevappa R, Chhatre S, Newman DK, Schwartz JS, Wein AJ. Association between overactive bladder treatment and falls among older adults. Neurourology and Urodynamics 2018;37(8):2688 -2694. https://doi.org/10.1002/nau.23719.







