ВВЕДЕНИЕ
Первичный синдром болезненного мочевого пузыря (ПСБМП), известный также как синдром болезненного мочевого пузыря/интерстициальный цистит, проявляется дискомфортом или болью в проекции мочевого пузыря, которые усиливаются при его наполнении, а также расстройствами мочеиспускания в отсутствие признаков инфекционного или другого явного поражения мочевых путей [1, 2]. Частоту ПСБМП оценивают в широком диапазоне: от 1,8 до 51 случая на 10000 взрослых [3]. Такой разброс данных обусловлен использованием в эпидемиологических исследованиях разных критериев заболевания, а также разнообразием и неспецифичностью его клинических проявлений. Подавляющее большинство пациентов с ПСБМП – женщины, частота заболевания у которых в 5, а по некоторым данным в 10 раз превышает таковую у мужчин [3, 4]. Ряд исследователей указывают, что показатели распространенности ПСБМП существенно занижены, и заболевание диагностируют только у менее чем 10% пациентов, поэтому его реальная частота значительно больше публикуемых значений [3].
Причины развития ПСБМП до конца не изучены, при этом к настоящему времени в экспертной среде сложилось консенсусное мнение относительно полиэтиологичности данного заболевания. Среди этиологических факторов ПСБМП выделяют инфекции мочевыводящих путей, приводящие к нарушению барьерной функции уротелия, ишемию стенки мочевого пузыря, активацию тучных клеток, нейрогенные расстройства и аутоиммунное воспаление [5]. Полагают, что указанные нарушения вызывают активацию специфических афферентных рецепторов, в том числе ноцицепторов, что сопровождается возникновением характерных клинических проявлений заболевания [1, 5].
Медицинская и социальная значимость ПСБМП обусловлена его высокой распространенностью, хроническим течением, длительными периодами нетрудоспособности и, нередко, инвалидизацией больных, высокими затратами системы здравоохранения на, зачастую, пожизненное медикаментозное и немедикаментозное лечение [1, 2, 4, 6]. Крайне важным представляется существенное снижение качества жизни больных, причем негативное влияние оказывается практически на все его аспекты [7]. Данные обстоятельства побудили Всемирную организацию здравоохранения отметить ПСБМП как заболевание, являющееся серьезной проблемой общественного здравоохранения [8].
С диагностической точки зрения ПСБМП рассматривают как «диагноз исключения», что предопределяет основную задачу клинициста – выявление других заболеваний, которые могут проявляться сходными с ПСБМП симптомами [9]. Лечебные мероприятия у больных с ПСБМП должны быть направлены на уменьшение выраженности боли, увеличение объема мочевого пузыря и уменьшение частоты мочеиспусканий, следствием чего должно быть улучшение качества жизни пациентов [3, 10, 11]. Выбор тактики лечения ПСБМП определяется выраженностью симптоматики ПСБМП, наличием и характером специфических изменений стенки мочевого пузыря, а также эффективностью предшествующих методов лечения [12]. Необходимо отметить, что в настоящее время не существует абсолютно эффективных стратегий лечения ПСБМП, что представляет значимую проблему не только урологии, но и клинической медицины в целом. Традиционно в клинических рекомендациях выделяют этапы (линии) лечения ПСБМП, сначала их было 5, затем – 6 [1, 13]. Линейный подход подразумевает последовательный переход от поведенческой и консервативной терапии к различным видам хирургического лечения. В 2022 г. Американская ассоциация урологов предложила отказаться от линейного (поэтапного) подхода и рекомендовала использовать мультимодальный подход к лечению больных с ПСПБМП [2]. Согласно данной стратегии, разные методы лечения должны использоваться параллельно в различных сочетаниях в зависимости от клинической ситуации. Данный подход получил одобрение медицинского сообщества. В настоящее время арсенал лечебных методик включает поведенческую, физио- и фармакотерапию, инстилляции мочевого пузыря, малоинвазивные и немалоинвазивные хирургические процедуры [2, 3, 14-16]. Одним из малоинвазивных методов хирургического лечения ПСБМП является гидродистензия мочевого пузыря (ГДМП). У больных с ПСБМП гидродистензию применяют как в виде монотерапии, так и в сочетании с другими методами лечения [16-20]. Установлено, что выполнение ГДМП больным с ПСБМП повышает эффективность пероральной медикаментозной терапии [18] фульгурации гуннеровских поражений [19], внутрипузырной ботулинотерапии [20].
Исходя из этиологии ПСБМП, представляется целесообразным назначение больным ПСБМП также противовоспалительной терапии. Для внутрипузырного введения наиболее часто с этой целью используют синтетический глюкокортикостероид триамцинолон. Его назначают в виде внутрипузырных инстилляций как в виде монотерапии, так и в комбинации с другими лекарственными препаратами, в частности, с диметилсульфоксидом, гепарином, местными анестетиками [21]. Показана также эффективность применения триамцинолона в виде внутрипузырных инъекций у больных с язвенными формами ПСБМП [22, 23]. При этом исследования, посвященные изучению эффективности внутрипузырных инъекций триамцинолона у пациентов с неязвенными формами заболевания, а также возможности их выполнения совместно с ГДМП, отсутствуют. Эти обстоятельства наряду с предполагаемой патогенетической оправданностью данного лечебного подхода послужили основанием для выполнения настоящего исследования.
Цель исследования – оценка эффективности совместного выполнения ГДМП и внутрипузырных инъекций триамцинолона у больных с неязвенными формами ПСБМП.
МАТЕРИАЛЫ И МЕТОДЫ
Под наблюдением находились 68 женщин с диагнозом ПСБМП, установленным в соответствии с критериями Европейского общества по изучению интерстициального цистита (ESSIC). Средний возраст больных составил 53,7±9,4 года (38-74 года), средняя продолжительность заболевания – 4,9±2,6 лет (1-10 лет). Критериями включения в настоящее исследование были наличие боли в проекции мочевого пузыря в сочетании с хотя бы еще одним другим симптомом со стороны мочевых путей. Критерии невключения: возраст до 18 лет; беременность или грудное вскармливание; инфекционный или лучевой цистит; нейрогенная дисфункция нижних мочевыводящих путей; камни и дивертикулы мочевого пузыря; опухоли тазовых органов на момент обследования или в анамнезе; гинекологические и другие заболевания, которые могут проявляться тазовыми болями; наличие очагов Гуннера, выявляемых при цистоскопии с ГДМП; какиелибо хирургические процедуры по поводу ПСБМП в анамнезе; прием лекарственных препаратов, которые могут оказывать влияние на функцию нижних мочевыводящих путей; а также наличие противопоказаний к выполнению ГДМП и внутрипузырных инъекций под общей анестезией. Перед включением в исследование больные подписывали информированное согласие на участие в нем.
Всем пациенткам до начала исследования выполняли общеурологическое обследование, включавшее в себя в том числе бактериологическое исследование мочи, ультразвуковое исследование (УЗИ) мочевого пузыря и цистоскопию. Выраженность симптоматики ПСБМП оценивали по данным анкеты «Шкала симптомов тазовой боли, императивного, учащенного мочеиспускания» (Pelvic Pain and Urgency/Frequency Patient Symptom Scale, PUF Scale), имеющей валидизированную русскоязычную версию [24] и 10-балльной визуальной аналоговой шкалы боли (ВАШ-10). Качество жизни оценивали по опроснику «Индекс качества жизни вследствие урологических проблем» (Quality of Life, QoL) с возможным числом набранных баллов от 0 до 6.
Тяжесть симптоматики по опроснику PUF Scale составила в среднем 21,8±6,2 баллов (от 13 до 35 баллов), а оценка интенсивности болевого синдрома по ВАШ-10 – 6,7 ±1,6 баллов (от 4 до 10 баллов). При этом 20 (29,4%) женщин оценили боль как умеренную (4-5 баллов), 26 (38,3%) – как сильную (6-7 баллов), 20 (29,4%) – очень сильную (8-9 баллов) и 2 (2,9%) – нестерпимую (10 баллов).
Симптомы ПСБМП значимо влияли на качество жизни больных. При заполнении опросника QoL на вопрос «Как бы Вы отнеслись к тому, если бы Вам пришлось мириться с имеющимися у Вас урологическими проблемами до конца жизни?» самым частым ответом было «очень плохо» (38 больных, 55,9%), реже – «плохо» (27 больных, 39,7%) и «неудовлетворительно» (3 больных, 4,4%).
Анализ клинических проявлений ПСБМП показал, что все включенные в настоящее исследование пациентки предъявляли жалобы на боль в проекции мочевого пузыря и учащение мочеиспускание, подавляющее число из них отмечали императивные позывы на мочеиспускание и ночную поллакиурию (по 29 больных, 86,8%), ургентное недержание мочи выявлено в 6 (8,8%) случаях. Все больные отмечали изменение характера болевого синдрома в зависимости от объема мочевого пузыря – боль усиливалась при наполнении мочевого пузыря и уменьшалась после его опорожнения. У ряда больных наблюдали иррадиацию болей, наряду с характерными симптомами ПСБМП, при этом 3 (4,4%) пациентки указывали на наличие болей в области клитора, 6 (8,2%) – во влагалище, 7 (10,3%) – в прямой кишке.
Все включенные в исследование больные были случайным образом разделены на две группы – 1-ю, основную (n=35) и 2-ю, контрольную (n=33). Пациенткам 1-й группы выполняли ГДМП в сочетании с внутрипузырными инъекциями триамцинолона, тогда как пациенткам 2-й группы – только ГДМП. У больных 1-й и 2-й групп отсутствовали различия по возрасту, анамнестическим и клиническим данным, а также характеру изменений слизистой мочевого пузыря.
Методика выполнения ГДМП была следующей. Под внутривенной анестезией выполняли цистоскопию и мочевой пузырь наполняли физиологическим раствором под давлением 80 см водного столба. Жидкость вливалась в пузырь самотеком до тех пор, пока давление внутри него не становилось равным таковому столба жидкости. Длительность ГДМП составляла 2 минуты, после чего мочевой пузырь опорожняли, оценивая при этом количество и цвет вытекшей жидкости. Затем проводили повторную процедуру ГДМП, во время которой мочевой пузырь максимально уже не наполняли, что обеспечивало лучшую визуализацию стенки мочевого пузыря. Выбор данной методики выполнения ГДМП основан на результатах проведенного нами ранее исследования оптимальных параметров ее проведения [17]. В ходе процедуры проводили тщательный осмотр всех стенок мочевого пузыря и определяли характер изменений слизистой, при этом основное внимание уделяли выявлению характерных для ПСБМП патологических изменений слизистой. Последние классифицировали в зависимости от выраженности на четыре степени: 1-ю – редкие петехиальные кровоизлияния, 2-ю – диффузные подслизистые кровоизлияния, 3-ю – диффузная кровоточивость слизистой и 4-я – гуннеровское поражение. По результатам цистоскопии с ГДМП у 37 (54,4%) пациенток выявили изменения 3-й степени, у 19 (27,9%) – 2-й степени, у 7 (10,3%) – 1-й степени и только в 5 (7,4%) случаях изменения слизистой мочевого пузыря отсутствовали. Наличие изменений слизистой 4-й степени являлось критерием невключения в исследование. Поражения 1-й, 2-й и 3-й степеней соответствовали типу II по классификации ESSIC, а поражение 4-й степени – III типу [25].
Пациенткам 1-й группы во время повторного наполнения мочевого пузыря выполняли инъекции раствора триамцинолона. Общая доза триамцинолона составляла 120 мг, которые разводили в 15 мл физиологического раствора. Препарат вводили с помощью эндоскопической иглы в 30 точек (по 0,5 мл раствора на одну точку) на глубину 2-3 мм в подслизистый слой задней и боковых стенок мочевого пузыря. Убедившись в отсутствии кровотечения, в мочевой пузырь устанавливали двухпросветный катетер 16 Fr. Пациенткам обеих групп утром в день проведения процедур с целью профилактики развития инфекции нижних мочевыводящих путей назначали антибактериальный препарат (фосфомицин 3,0 г).
Эффективность лечения больных оценивали по данным опросников PUF Scale и QoL и шкалы ВАШ10. Контрольные обследования проводили через 1 и 3 месяца после проведения манипуляций. В эти же сроки пациенткам выполняли общеурологическое обследование, включавшее физикальное обследование, клинический анализ крови, общий анализ мочи и УЗИ мочевого пузыря.
Статистический анализ полученных результатов проводили с помощью компьютерной программы STATISTICA, 10 En (StatSoft, Inc.). Различия считали достоверными при уровне значимости р<0,05. Средние значения показателей в тексте статьи указаны со средним квадратическим отклонением (M±σ).
РЕЗУЛЬТАТЫ
Переносимость ГДМП и внутрипузырных инъекций триамцинолона была хорошая. Осложнений в ходе оперативного вмешательства и в раннем послеоперационном периоде не было отмечено ни у одной женщины. После проведенных манипуляций у больных в течение нескольких часов наблюдалась гематурия, уретральный катетер удаляли через 12-24 часа как у пациентов 1-й, основной, так и у больных 2-й, контрольной, группы. Средняя длительность дренирования мочевого пузыря уретральным катетером после операции в основной группе составила 19,9±5,7 часов, а в группе сравнения – 20,7±5,3 часов (p>0,05). После удаления уретрального катетера самостоятельное мочеиспускание восстановилось у всех пациенток.
При контрольном обследовании через 1 месяц после проведения процедуры улучшение отметили 30 (85,7%) больных 1-й группы и 22 (66,7%) больных 2-й группы (χ2=3,43; p=0,065), остальные пациентки уменьшение интенсивности симптоматики не отметили. При этом у больных как 1-й, так и 2-й групп отмечено достоверное снижение значений показателей, характеризующих тяжесть заболевания, по сравнению с исходным уровнем (табл. 1). Так, в 1-й группе сумма баллов по опроснику PUF Scale снизилась на 44,8%, а показатель ВАШ-10 – на 70,5%. Во 2-й группе уменьшение значений указанных показателей составило 23,1% и 47,8%, соответственно. Также было отмечено, что степень снижения данных значений у больных 1-й группы была достоверно выше, чем у пациенток 2-й группы. При обследовании через 3 месяца после лечения в 1-й группе улучшение по сравнению с исходным уровнем сохранилось у 28 (80%) больных, в то время как во 2-й – группе только у 5 (15,2%) пациенток (χ2=28,59; p<0,001). Значения показателей опросников PUF Scale и ВАШ-10 у больных 1-й группы достоверно различались как со значениями этих показателей до лечения, так и с соответствующими значениями у пациенток 2-й группы. В то же время в 1-й группе не отмечено достоверных различий с показателями через 1 месяц после лечения, что свидетельствует о стойком эффекте проведенного лечения. В отличие от 1-й группы, у больных 2-й группы выраженность симптоматики к 3 месяцу после лечения вернулась к исходному уровню (табл. 1).
Таблица 1. Динамика показателей опросника у больных 1-й и 2-й групп, M±σ (n=68)
Table 1. Dynamics of parameters questionnaire in patients of the 1st and 2nd groups, M±σ (n=68)
| Показатель Indicator |
До лечения Before treatment |
Через 1 месяц после лечения After 1 month of treatment |
P | Через 3 месяца после лечения After 3 month of treatment |
P |
|---|---|---|---|---|---|
| 1-я группа (n=35) 1st group (n=35) | |||||
| PUF Scale, баллы (△, %) PUF Scale, score |
21,51 ±6,44 |
11,87± 3,12 (-44,8%) |
<0,01* <0,05** |
13,77±4,86 (-35,6%) |
<0,01* <0,01** 0,06*** |
| ВАШ-10, баллы (△. %) VAS-10, score |
6,89 ±1,73 |
2,03±2,04 (-70,5%) |
<0,01* <0,05** |
2,91±2,15 (-57,8%) |
<0,01* <0,01* 0,08*** |
| QoL, баллы (△, %) QoL, score |
5,54± 0,60 |
1,80±1,66 (-67,5%) |
<0,01* <0,01** |
2,23±1,55 (-59,7%) |
<0,01* <0,01** 0,26*** |
| 2-я группа (n=33) 2nd group (n=33) | |||||
| PUF Scale, баллы (△, %) PUF Scale, score |
21,94 ±5,79 |
16,88±6,42 (-23,1%) |
<0,01* |
22,06±4,40 (+0,1%) |
0,93* 0,01*** |
| ВАШ-10, баллы (△. %) VAS-10, score |
6,55±1,46 |
3,42±2,34 (-47,8%) |
<0,01* |
6,18±1,45 (-5,6%) |
0,3* <0,01*** |
| QoL, баллы (△, %) QoL, score |
5,48±0,57 |
3,12±2,03 (-43,1%) |
<0,01* |
5,18±0,77 (-5,5%) |
0,07* <0,01*** |
Примечание: * - по сравнению cо значением показателя до лечения; ** - по сравнению со значением соответствующего показателя во 2-й группе; *** - по сравнению со значением соответствующего показателя через 1 месяц после лечения
Note: * - compared to the value of the indicator before treatment; ** - compared to the value of the corresponding indicator in group 2; *** - compared to the value of the corresponding indicator 1 month after treatment
Проведен анализ влияния проведенного лечения на качество жизни наблюдаемых больных. У пациенток 1-й группы показатель QoL через 1 месяц после процедуры оказался ниже исходного уровня на 67,5%, а через 3 месяца – на 59,7%. У больных 2-й группы значение QoL после уменьшения через 1 месяц после операции на 43,1% через 3 месяца практически вернулось к начальному уровню. При этом степень улучшения качества жизни у больных 1-й группы была достоверно выше как через 1 месяц, так и через 3 месяца после проведенного лечения. Поскольку улучшение качества жизни целесообразно рассматривать как основной критерий эффективности лечения ПСБМП [12], мы провели подсчет числа пациентов с улучшением качества жизни по опроснику QoL по крайней мере 1 балл по сравнению с исходным уровнем (рис. 1). Через 1 месяц после лечения улучшение качества жизни на 1 балл и более по опроснику QoL отмечено у 31 (88,6%) из 35 больных 1-й группы и 23 (69,7%) из 33 больных 2-й группы (χ2=3,70; p=0,055). Через 3 месяца в 1-й группе таких больных также осталось 31 (88,6%), в то время как во 2-й группе их число снизилось до 11 (33,3%) человек (χ2=21,95; p<0,001).
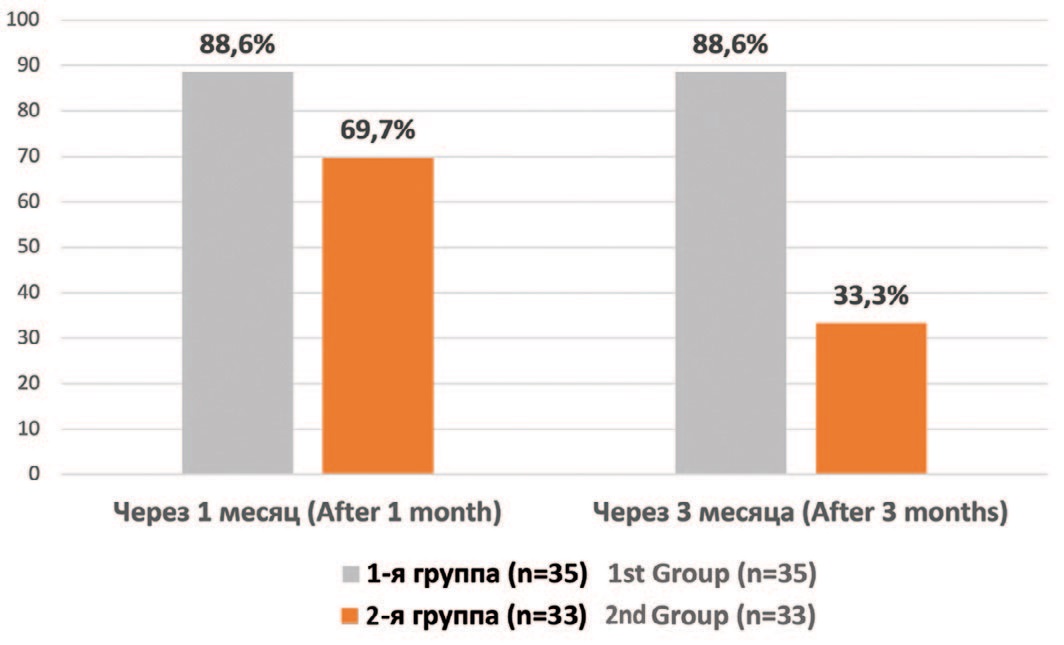
Рис.1. Доля больных 1-й и 2-й групп с улучшением качества жизни после лечения на 1 балл и более по опроснику QoL по сравнению с исходным уровнем
Fig.1. The proportion of patients in groups 1 and 2 with an improvement in the quality of life after treatment by 1 point or more according to the QoL questionnaire compared with the baseline
Для анализа влияния лечения на качество жизни больных мы разделили ответы пациенток на вопрос анкеты QoL «Как бы Вы отнеслись к тому, если бы Вам пришлось мириться с имеющимися у Вас урологическими проблемами до конца жизни?» на три группы, которые условно обозначили «Хорошо», «Удовлетворительно» и «Плохо». К первой из них отнесли ответы «Прекрасно» и «Хорошо», ко второй – «Удовлетворительно» и «Смешанное чувство» и к третьей – «Неудовлетворительно», «Плохо» и «Очень плохо». Полученные данные представлены в таблице 2. У всех наблюдаемых пациенток до лечения оценка качества жизни относилась к категории «плохо». Проведенное лечение улучшило качество жизни большинства больных. Через 1 месяц после процедуры как плохое продолжали описывать качество жизни только 4 (11,4%) больных 1-й группы и 11 (33,3%) больных 2-й группы. При этом большинство больных 1-й группы (60%) оценили свое качество жизни как хорошее, во 2-й группе таких пациенток было 27,3%. К 3-му месяцу после лечения подавляющее большинство больных 2-й группы оценили качество жизни как плохое, то есть вернулись к своей изначальной оценке. В то же время в 1-й группе таких больных было только 14,3%. Среди представителей этой группы также отмечалось некоторое ухудшение качества жизни по сравнению с показателем через 1 месяц после лечения. Однако в данном случае оценка качества жизни у значительного числа больных (37,1%) продолжала оставаться хорошей, а снижение качества жизни произошло за счет изменения оценки с «хорошо» на «удовлетворительно» (8 больных).
Таблица 2. Влияние проведенного лечения на качество жизни больных ПСБМП (n, %)
Table 2. Influence of the performed treatment on the quality of life in patients with PBPS (n, %)
| Оценка качества жизни по опроснику QoL Assessment of the quality of life according to the QoL questionnaire |
1-я группа (n=35) 1st group (n=35) |
2-я группа (n=33) 2nd group (n=33) |
||||
|---|---|---|---|---|---|---|
| До лечения Before treatment |
Через 1 месяц After 1 month |
Через 3 месяца After 3 months |
До лечения Before treatment |
Через 1 месяц After 1 month |
Через 3 месяца After 3 months |
|
| Хорошо Good |
— | 21 (60%) |
13 (37,1%) |
— | 9 (27,3%) |
2 (6,1%) |
| Удовлетворительно Moderate |
— | 10 (28,6%) |
17 (48,6%) |
— | 13 (39,4%) |
3 (9,1%) |
| Плохо Bad |
35 (100%) |
4 (11,4%) |
5 (14,3%) |
33 (100%) |
11 (33,3%) |
28 (84,8%) |
Таким образом, полученные нами результаты показали, что комбинация ГДМП и внутрипузырных инъекций триамцинолона эффективнее выполнения ГДМП в монорежиме и сопровождается более выраженными и стойкими клиническими результатами.
ОБСУЖДЕНИЕ
Повышение эффективности лечения больных ПСБМП является важной проблемой современной медицины, которой посвящены сотни научных исследований. Большие надежды в этой связи связаны с мультимодальной стратегией лечения таких больных, когда для достижения цели, в данном случае это снижение интенсивности симптоматики и улучшение качества жизни пациентов, совместно используются несколько лечебных подходов. В настоящем исследовании для лечения женщин с ПСБМП мы применили комбинацию ГДМП и внутрипузырных инъекций триамцинолона, оказавшейся значительно эффективнее выполнения только ГДМП. Выбор в качестве лечебных процедур этих методик обусловлен, наш взгляд, их синергичным действием.
Триамцинолон представляет собой синтетический фторированный глюкокортикостероид (ГКС), обладающий более выраженным и длительным эффектом по сравнению с преднизолоном. Отличительной особенностью ГКС является их влияние на все фазы воспаления и различные типы воспалительной реакции. ГКС ингибируют миграцию лейкоцитов в очаг воспаления, снижают проницаемость тканевых барьеров и стенок сосудов, тормозят синтез и выделение медиаторов воспаления – кининов, простагландинов, метаболитов арахидоновой кислоты, гистамина и других. Применительно к ПСБМП необходимо отметить, что асептическое воспаление рассматривают как один из ведущих механизмов развития данного заболевания. Воспалительную реакцию могут провоцировать нарушение барьерной функции уротелия [5, 26], сопровождающееся проникновением компонентов мочи, прежде всего ионов К+ и мочевины, в подслизистый слой стенки мочевого пузыря, аутоиммунные причины, ишемические нарушения, не исключается также роль инфекционных агентов [5]. Развитие воспалительной реакции обусловливает активацию афферентных С-волокон подслизистого слоя. Уротелий, в свою очередь, также начинает выделять различные биологически активные вещества, в том числе нейромедиаторы и медиаторы воспаления (интерлейкины-1, -6, -8, фактор роста нервов и другие), что еще больше повышает активность афферентных рецепторов [27]. По мере усиления воспалительной реакции увеличивается сенсибилизация афферентных нервных окончаний, что приводит к активации TRP (Transient Receptor Potential)-ионных каналов (каналов переменного рецепторного потенциала). Активация TRP-каналов сопровождается дополнительным высвобождением нейропептидов, в частности субстанции Р и пептида, ассоциированного с геном кальцитонина (CGRP), которые вызывают дегрануляцию тучных клеток и дополнительно стимулируют высвобождение провоспалительных медиаторов. Таким образом, формируется порочный круг, в результате которого поддерживается постоянный воспалительный процесс в стенке мочевого пузыря [28].
Именно тучным клеткам, известным также как мастоциты и тканевые базофилы, придается одна из основных ролей в патогенезе ПСБМП [29]. Выделяют три основные биологические функции этих клеток: гомеостатическую (ремоделирование матрикса, поддержание баланса вазоконстрикции и вазодилатации в микроциркуляторном русле), иммунную (формирование острого и поддержание хронического воспаления) и иммунопатологическую (обеспечение IgE-зависимой гиперчувствительности, высвобождение гистамина при анафилактоидных реакциях) [30]. Одним из основных продуктов секреции тучных клеток является гистамин. На текущий момент выделено четыре типа гистаминовых рецепторов, активация которых сопровождается усилением воспалительной реакции [31]. В мочевом пузыре обнаружены все четыре типа гистаминовых рецепторов, причем у больных с ПСБМП экспрессия всех из них повышена [32]. Именно усиление сенсибилизации афферентных рецепторов вследствие подслизистого воспаления под влиянием различных медиаторов воспаления рассматривают в качестве основной причины появления симптоматики ПСБМП [5]. В этой связи противовоспалительная терапия может рассматриваться как патогенетический метод лечения ПСБМП [33].
К настоящему времени накоплен достаточно позитивный опыт применения внутрипузырной инъекционной терапии триамцинолоном больных с язвенными формами ПСБМП [22, 23, 34]. Полученные результаты обусловили включение этого метода лечения в клинические рекомендации Американской ассоциации урологов в качестве альтернативы трансуретральной лазерной абляции или электровапоризации очагов Гуннера [2]. Необходимо подчеркнуть, что в проведенных ранее исследованиях триамцинолон вводили непосредственно в очаги гуннеровских поражений и зоны кровоизлияний. В проведенном нами исследовании мы проводили лечение больных с неязвенными формами ПСБМП и выполняли обкалывание триамцинолоном всей стенки мочевого пузыря.
Вторым компонентом проводимого в настоящем исследовании лечения была ГДМП. Данная манипуляция является как диагностической, так и лечебной процедурой. Основной проблемой при назначении ГДМП является отсутствие стандартизированного протокола. Большинство специалистов рекомендуют проведение краткосрочной гидродистензии под низким давлением (60-80 см водного столба) [35, 36]. В 2018 году мы провели сравнительную оценку эффективности ГДМП в зависимости от ее продолжительности и получили данные, что при длительности процедуры 2, 4 и 6 минут клинические результаты были примерно одинаковыми, тогда как при продолжительности 1 мин – существенно хуже. В этой связи был сделан вывод, что оптимальная продолжительность ГДМП – 2 минуты [17].
Механизм лечебного эффекта ГДМП до конца неясен. Долгое время считалось, что он связан исключительно с ишемическим некрозом сенсорных нервов в стенке мочевого пузыря, однако затем был выявлен и другой механизм – снижение после проведения гидродистензии содержания в стенке мочевого пузыря гепарин-связывающего фактора роста и антипролиферативного фактора [37, 38]. ГДМП является хорошо переносимой процедурой с очень низкой частотой осложнений и возможностью повторения данной манипуляции. Недостатком данной методики является относительно небольшая продолжительность положительного эффекта. В настоящем исследовании у больных 2-й группы на положительный эффект через 1 месяц после процедуры указали 66,7% больных, тогда как через 3 месяца – уже только 15,2%. Полученные нами результаты подтвердили изначальное предположение, что комбинированное применение ГДМП с внутрипузырными инъекциями триамцинолона обеспечивает не только более выраженный, но и более продолжительный эффект по сравнению с выполнением только ГДМП. Через 1 месяц после комбинированного лечения положительный эффект отметили 85,7% пролеченных пациенток, а через 3 месяца – 80%. Клиническая эффективность примененного комбинированного лечения обусловлена синергичным действием двух компонентов данной лечебной методики – ГДМП и внутрипузырных инъекций триамцинолона.
ЗАКЛЮЧЕНИЕ
Результаты проведенного исследования свидетельствуют об эффективности и хорошей переносимости комбинации ГДМП и внутрипузырных инъекций триамцинолона у больных с неязвенными формами ПСБМП. Лечебный эффект сочетанного применения ГДМП и триамцинолона оказался сильнее и больше по продолжительности, чем у больных, которым выполняли только ГДМП. Представляется целесообразным рекомендовать данную методику для использования в практической медицине.







