Гипоспадия – одно из наиболее частых врожденных заболеваний, которое встречается у 1 ребенка на 200-300 новорожденных [1, 2]. Развитие гипоспадии связано с нарушением развития уретральной трубки и вентральной части крайней плоти в сочетании с искривлением полового члена кзади [3, 4]. По данным мониторинга врожденных пороков развития, проводимого согласно Европейскому регистру по 19 формам, в Москве в течение последних четырех лет гипоспадия занимает 4 место и составляет 8,86% от общего количества выявленных врожденных пороков развития. По данным международной литературы частота гипоспадии составляет 5,2-8,2 на 1000 новорожденных мальчиков [1].
Несмотря на высокую частоту встречаемости гипоспадии, в настоящее время нет единого мнения в оценке как предоперационной, так и послеоперационной тяжести порока и эффективности лечения [5, 6]. Классификация гипоспадии в основном базируется на анатомическом положении наружного отверстия уретры [7]. Однако для выбора метода лечения важны и такие показатели, как размер полового члена и уретральной площадки, положение наружного отверстия уретры, степень искривления кавернозных тел, признаки дисплазии стенки уретры, размер головки полового члена и глубина ладьевидной ямки, состояние крайней плоти, наличие послеоперационных рубцов и число ранее перенесенных операций. Имеет значение наличие ротации члена и пеноскротальной транспозиции [8, 9]. Поэтому классификация гипоспадии должна включать в себя не столько анатомические данные, сколько сведения о «биологическом контексте» гипоспадии. Ряд авторов считают, что основным в классификации гипоспадии является уровень разделения спонгиозного тела [10-12]. Нужно различать гипоспадию с дистальным разделением спонгиозного тела с минимальным искривлением полового члена (или отсутствием искривления) и гипоспадию с проксимальным разделением спонгиозного тела, отличающейся грубой деформацией кавернозных тел (30-95°) [13]. Причиной искривления полового члена у больных с проксимальной гипоспадией считают сращения кожи ствола полового члена с белочной оболочкой кавернозных тел, наличие выраженной дисплазии спонгиозного тела уретры (рубцовой хорды) и диспропорцию длины вентральной и дорсальной порции кавернозных тел [13-15].
Послеоперационная оценка результатов операции еще более сложна [5, 7, 16], т.к. косметические, функциональные (качество мочеиспускания) и психологические (качество сексуальной жизни) результаты лечения крайне субъективны и подходы к их оценке отличаются в разных работах [17]. Кроме того, важно учитывать сколько операцией и в каком возрасте пришлось перенести пациенту до того момента, как итог лечения стал удовлетворительным [18]. Согласно данным Snodgrass W., который оценивал результаты операции при помощи стандартизированного опросника по шкале Likert, все пациенты оказались удовлетворены исходом операции (средний бал по шкале – 20, IQR – 17-20), при этом мнение хирурга о результате проведенной операции было несколько выше (средний бал по шкале – 20, IQR – 19-20), чем мнение пациента [6]. В более раннем исследовании Ververidis М., направленном на более объективную оценку итогов лечения гипоспадии, был использован количественный метод оценки оперативного лечения (от 1 до 4) пятью разными хирургами по представленным фотографиям [18].
В большинстве работ проводится сравнение результатов операции (частоты осложнений, функциональных и косметических параметров) в зависимости от исходного типа гипоспадии, определенного на основании расположения наружного отверстия уретры и количества ранее выполненных операций [5, 10].
Нам не удалось найти данных о комплексной оценке исходного состояния полового члена и ее влиянии на выбор метода оперативного лечения для достижения наилучшего эффекта и итог операции.
Целью работы явилось создание количественной шкалы оценки исходного состояния полового члена и выявление взаимосвязи между данными, полученными при применении этой шкалы, и результатами проведенных операции по коррекции гипоспадии.
МАТЕРИАЛЫ И МЕТОДЫ
В исследование были включены данные 107 пациентов с различными формами гипоспадии, которым за период с апреля 2012 года по март 2013 года было проведено оперативное лечение. Средний возраст больных составил 4,3±2,3 года и колебался от 10 месяцев до 16 лет.
Для всех детей заполнялась шкала дооперационной оценки состояния полового члена с качественной и количественной оценкой каждого признака. В качестве критериев предоперационного состояния полового члена учитывались ранее выполненные операции, положение меатуса, наличие и размер крайней плоти, глубина головки, ширина уретральной площадки, наличие ротации полового члена, меатостеноз, деформация полового члена и мошоночной транспозиции полового члена (рис.1).
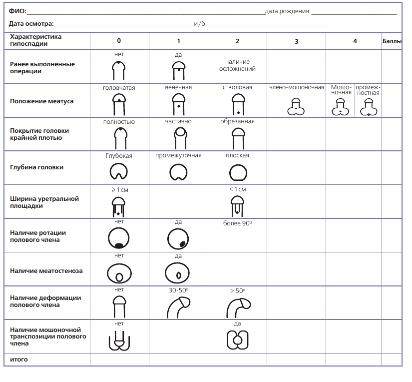
Рис. 1. Шкала предоперационной оценки состояния полового члена
На основании собственного опыта и данных литературы каждому признаку было присвоено количественное значение в рамках от 0 до 4 баллов. Соответственно минимальный балл по шкале дооперационной оценки состояния полового члена был равен 0, а максимально возможный составил 19 баллов.
Первичных больных среди пациентов было 80 человек (74,7%), повторное оперативное вмешательство было выполнено в 27 случаях (25,2%).
Головчатая была отмечена у троих детей (2,8%), венечная форма – у 37 больных (34,5%), стволовая форма – у 56 (52,3%) и проксимальная форма – у 11 пациентов (10,3%).
Состояние крайней плоти у пациентов было обусловлено в основном наличием ранее выполненных операций. Так, у 22 (20,5%) ранее оперированных больных крайняя плоть отсутствовала, у 5 (4,6%) – частично покрывала головку полового члена. Также частичное укрытие головки встречалось у 8,4% ранее не оперированных пациентов, что было обусловлено исходным недоразвитием крайней плоти. У остальных пациентов (66,5%) крайняя плоть полностью покрывала головку полового члена.
Исходное состояние крайней плоти крайне важно для возможности послеоперационного укрытия дефекта кожи полового члена, который возникает после формирования неоуретры. Особенно это актуально при выполнении операции Метью, при которой создается наибольший дефект кожи полового члена. С другой стороны избыток кожи крайней плоти после операции ухудшает косметический результат операции. Поэтому в ходе исследования оценивался не только размер крайней плоти, но и выраженность мясистой оболочки полового члена. При достаточном запасе мясистой оболочки ее ткань использовалась для дополнительного укрытия линии швов на неоуретре, что позволило снизить частоту возникновения свищей уретры. Так, выраженная мясистая оболочка выявлена у 70 пациентов (65,4%), у остальных 37 (34,6%) – последняя была выражена незначительно. Следует отметить, что послеоперационные чаще встречались у больных с незначительно выраженной мясистой оболочкой.
Также оценивалось состояние головки, уретральной площадки и наружного отверстия уретры. Применялись три градации глубины головки: глубокая, промежуточная и плоская. Плоская головка чаще наблюдалась у пациентов после повторных операций, обычно в сочетании с рубцово-измененной невыраженной Таких пациентов было 17 (15,9%). Тем не менее, в 9 случаях (8,4%) мы встретились с врожденной малой головкой полового члена. Промежуточная форма была отмечена у 18 больных (16,8%), тогда как глубокая головка полового члена (58,9%).
Наличие ротации полового члена отмечено у 17 пациентов (15,8%), у большей части из них была выявлена проксимальная форма гипоспадии.
Наличие меатостеноза подтверждалось калибровкой наружного отверстия уретры и данными урофлоуметрии. Учитывая наличие в исследуемой группе пациентов раннего возраста, урофлоуметрия была выполнена только 74 больным, у остальных меатостеноз подтвержден только с помощью калибровки уретры. Данные урофлоуметрии: среднее значение максимальной скорости мочеиспускания у всех обследованных пациентов составило 15,9±5,2 мл/с, средняя скорость мочеиспускания – 7,7±2,5 мл/с, объем выделенной мочи – 95±22,5 мл. Диагноз меатостеноза основывался на сравнении данных урофлометрии и нормативных показателей, предложенных Ахунзяновым А.А. [19].
Также на дооперационном этапе всем пациентам выполнялись: ультразвуковое исследование почек и мочевого пузыря, общепринятые клиниколабораторные исследования (общий анализ крови, общий анализ мочи, иммуноферментный анализ на ВИЧ, Hbsag, гепатит С), по показаниям – рентгенологическое исследование почек и мочевых путей, уретроцистоскопия. Цитогенетическое обследование (определение кариотипа, консультация генетика) проводилось больным при сочетании различных проксимальных форм гипоспадии, с одноили двухсторонним крипторхизмом.
Градус деформации кавернозных тел определялся транспортиром во время операции при выполнении искусственной эрекции. Было установлено, что у трех больных с головчатой формой гипоспадии, у 24 – с венечной формой и у 25 – со стволовой формой искривления полового члена не было, тогда как у 13 пациентов с венечной и 20 – со стволовой формой выявлено искривление полового члена 300-500. У 11 больных со стволовой и 11 – с проксимальной формой гипоспадии отмечено выраженное искривление члена (более 500).
Мошоночная транспозиция была выявлена у двух (1,8%) больных с проксимальной формой гипоспадии.
Таблица 1. Распределение пациентов и количество послеоперационных осложнений в зависимости от суммарного балла по оценочной шкале
| Количество баллов по шкале | Количество пациентов | Количество осложнений | ||
|---|---|---|---|---|
| Абс. | % | Абс. | % | |
| 0-4 | 10 | 9,3 | 0 | 0 |
| 4-8 | 48 | 44,9 | 4 | 8,3 |
| 8-12 | 35 | 32,7 | 5 | 14,2 |
| 12-16 | 14 | 13,1 | 3 | 27,2 |
Всем пациентам выполнены оперативные вмешательства по коррекции гипоспадии. Выбор вида операции основывался на исходных параметрах состояния полового члена, в основном на типе гипоспадии. Так, пациентам с дистальными формами гипоспадии выполнены: меатогланулопластика (5 случаев – 4,6%), пластика уретры тубуляризированным лоскутом уретральной площадки (операция Снодграсса в модификации клиники: 57 пациентов – 53,2%), операция Метью (16 больных – 15%), пластика уретры тубуляризированной рассеченной уретральной площадкой с имплантацией свободного лоскута крайней плоти (10 больных – 9,3%), пластика уретры тубуляризировным поперечным лоскутом плоти на сосудистой ножке (17 детей – 15,8%) и первый этап операции имплантации свободного плоти в рассеченную уретральную площадку (2 больных – 1,8%). Всем пациентам, имеющим искривление полового члена, уретропластику дополняли выполнением операции по расправлению кавернозных тел. При необходимости выполняли насечки на белочной оболочке и операцию Несбита в модификации клиники.
Результаты операции в послеоперационном периоде оценивали по количеству осложнений и параметрам уродинамического исследования, выполненного через 1, 3 и 6 месяцев после операции.
РЕЗУЛЬТАТЫ
Цифровые показатели, полученные при первичной оценке состояния полового члена, были разделены на несколько групп в зависимости от тяжести исходного состояния. При сопоставлении данных шкалы и формы гипоспадии было выявлено, что у пациентов с головчатой формой гипоспадии показатель шкалы варьировал от 0 до 3, с венечной формой – от 2 до 10, со стволовой формой – от 4 до 13, с проксимальной формой гипоспадии от 6 до 16.
В целом, осложнения в послеоперационном периоде возникли у 12 пациентов (11,2%), причем у 10 из 12 пациентов осложнения выявлены в течение первых 6 месяцев после операции. Осложнения в виде свищей уретры в сочетании со стенозом уретры были отмечены у 5 больных, в основном это были дети со стволовой формой гипоспадии. Стеноз уретронеорутерального анастомоза был отмечен у двух пациентов с проксимальной формой гипоспадии после операции пластики уретры тубуляризированным поперечным лоскутом крайней плоти. Данное осложнение удалось купировать консервативно путем установки уретрального стента на длительный срок (до 1 месяца). У пациентов с головчатой формой гипоспадии в послеоперационном периоде осложнений выявлено не было. У больных с венечной формой гипоспадии осложнения выявлены в 3 случаях (8,1%), а у детей со стволовой формой – в 6 (10,7%).
При оценке взаимосвязи между частотой осложнений и суммарным баллом по предложенной шкале было установлено, что у пациентов с суммарным баллом 0-4 осложнений в послеоперационном периоде выявлено не было. У пациентов с суммарным баллом от 4 до 8 – частота осложнений составила 8,3% (в 4 из 48 случаев), с суммарным баллом от 8 до 12 – 14,2%. Наибольший процент осложнений 27,2% (у 3 из 14) был выявлен у детей с проксимальной формой гипоспадией и суммарным баллом по шкале от 12 до 16 (табл. 1). Таким образом установлено, что у пациентов с суммарным баллом по шкале до операции менее 4 практически не отмечается осложнений в послеоперационном периоде, в то время, как по мере увеличения баллов по оценочной шкале, увеличивается и частота осложнений.
ОБСУЖДЕНИЕ
В настоящее время очень большое внимание в детской урологии уделяется стандартизации для возможного объективного сравнения результатов различных исследований. Для оценки результатов оперативного лечения гипоспадии предлагается несколько опросников/схем. К таким схемам оценки результата операции можно отнести шкалу HOPE (Hypospadias Objective Penile Evaluation), Penile Perception Score [20, 21]. Однако, важно не только унифицированно оценивать результаты операции, но и составлять исходно сопоставимые сравнимые группы пациентов с гипоспадией для сравнения различных методов лечения. Традиционно пациентов распределяли в группы в соответствии с формой гипоспадии в зависимости от локализации наружного уретры. Но в последнее время в литературе высказывается все больше мнений о том, что положение меатуса у пациента с гипоспадией недостаточно полно отражает степень изменений уретры и полового члена. На основании этого было предложено несколько модицировать существующую классификацию гипоспадии не только с учетом расположения наружного отверстия уретры [11, 12]. В своей работе мы предложили использовать шкалу предоперационной оценки тяжести порока с максимальным учетом всех его характеристик, влияющих на исход лечения. В качестве критериев предоперационного состояния полового члена мы учитывали ранее выполненные операции, положение меатуса, наличие и размер крайней плоти, глубину головки, ширину уретральной площадки, наличие ротации полового члена, наличие меатостеноза, наличие деформации полового члена и его мошоночной транспозиции. Мы считаем важным отметить, что во многих случаях пациенты с одной и той же формой гипоспадии по результатам оценки по шкале попадали в разные оценочные категории.
ЗАКЛЮЧЕНИЕ
На наш взгляд оценочные категосогласно комплексной шкале оценки состояния полового члена более полно отражают исходное состояние посленего и могут использоваться для унифицированной предоперационной оценки его состояния, а также для прогнозирования результатов операции.
ЛИТЕРАТУРА
1. Baskin LS. Hypospadias: a critical analysis of cosmetic outcomes using photography. // BJU Int. 2001. Vol. 87. P. 534-539.
2. Sweet RA, Schrott HG, Kurland R. Study of the incidence of hypospadias in Rochester, Minnesota, 1940–1970, and a case-control comparison of possible etiologic factors. // Mayo Clin Proc. 1974. Vol. 49, № 1. P. 52–58.
3. Продеус П.П., Староверов О.В.. Гипоспадия. Москва, 2003. С. 77-78.
4. Русаков В.И. Лечение гипоспадии. Монография. Ростов на Дону, 1998. С. 108.
5. Snodgrass W, Macedo A, Hoebeke P, Mouriquand PD. Hypospadias dilemmas:a round table. // J Pediatr Urol. 2011. Vol. 7. P. 145–157.
6. Castagnetti M, El-Ghoneimi A. Surgical management of primary severehypospadias in children: systematic 20-year review. // J Urol. 2010. Vol. 184. P. 1469–1474.
7. Vidal I, Gorduza DB, Haraux E. Surgical options in disorders of sex development (DSD) with ambiguous genitalia. // Best Pract Res Clin Endocrinol Metab. 2010. Vol. 24. P. 311–324.
8. Рудин Ю.Э., Марухненко Д.В., Гарманова Т.Н. Сравнительный анализ трех методик уретропластикя у пациентов с дистальной и стволовой формами гипоспадии. // Экспериментальная и клиническая урология. 2012. №2. С. 61-65.
9. Рудин Ю.Э., Марухненко Д.В., Гарманова Т.Н., Сайедов К.М.. Новый метод пластики головки полового члена у пациентов с гипоспадией. // Экспериментальная и клиническая урология. 2013. №1. С. 87-89.
10. Mouriquand P. Etiological aspects of hypospadias. // Dialogues in pediatric urology. 2007. Vol. 28, № 4. P. 1–15.
11. Mouriquand PD, Gorduza DB, Noché ME, Targnion A. Long-term outcome of hypospadias surgery: current dilemmas. // Curr Opin Urol. 2011 Vol. 21. № 6. P. 465-469.
12. Gorduza D, Vidal I, Birraux J. The surgical challenges of disorders of sex development (DSD). // Arch Esp Urol. 2010. Vol. 63. P. 495–504.
13. Рудин Ю. Э. Реконструктивно-пластические операции при лечении гипоспадии в детском возрасте. Дис...д-ра мед. наук. М., 2003. 262 с.
14. Рудин Ю.Э., Алексеев Е.Б. Способ лечения дистальной гипоспадии у детей. //Урология нефрология. 1997. №3. С. 41-43.
15. Рудин Ю.Э. Модификация операции Hodgson III, как вариант одномоментной пластики при лечении проксимальной гипоспадии. // Урология. 2000. № 6. C. 46-48.
16. Aigrain Y, Cheikhelard A, Lottmann H, Lortat-Jacob S. Hypospadias: surgery and complications. // Horm Res Paediatr. 2010. Vol. 74. № 3. P. 218-222.
17. Bubanj TB, Perovic SV, Millicevic RM, Joucic SB, Marjanovic ZO, Djordevic MM. Sexual behavior and sexual function of adults after hypospadias surgery: a comparative study. // J Urol. 2004. Vol. 171. P. 1876–1879.
18. Ververidis M, Dickson AP, Gough DC. An objective assessment of the results of hypospadias surgery. // BJU Int. 2005. Vol. 96. P. 135-139.
19. Ахунзянов А. А. Общие принципы качественной оценки урофлоуграмм у детей. // Казан. мед. журн. 1991. Т. 72. № 4. C. 275-276.
20. van der Toorn F, de Jong TP, de Gier RP, Callewaert PR, van der Horst EH, Steffens MG, Hoebeke P, Nijman RJ, Bush NC, Wolffenbuttel KP, van den Heijkant MM, van Capelle JW, Wildhagen M, Timman R, van Busschbach JJ. Introducing the HOPE (Hypospadias Objective Penile Evaluation)-score: A validation study of an objective scoring system for evaluating cosmetic appearance in hypospadias patients. // J Pediatr Urol. 2013. Vol. 11. Р. 1477-5131.
21. Weber DM, Landolt MA, Gobet R, Kalisch M, Greeff NK. The Penile Perception Score: an instrument enabling evaluation by surgeons and patient self-assessment afterhypospadias repair. // J Urol. 2013. Vol. 189. № 1. P. 189-193.







