Пролапс тазовых органов – широко распространенная патология, которая при ежегодных гинекологических осмотрах регистрируется у 30-37% всех женщин [1, 2] и примерно у 50% пациенток старше 50 лет [3]. В то же время известно, что 34-56% женщин с этой патологией не предъявляют никаких жалоб, т.е. являются клинически здоровыми [4, 5]. При I-II стадии пролапса тазовых органов, когда нет клиники, показано лишь наблюдение. Однако тазовый пролапс III-IV стадии оказывает значительное отрицательное влияние на качество жизни больных, приводя к социальной, профессиональной и семейной дезадаптации. Наиболее частыми симптомами являются затрудненное мочеиспускание, вплоть до полной задержки мочеиспускания. Наличие остаточной мочи нередко приводит к инфицированию мочевых путей, а выраженная и длительно существующая обструкция верхних мочевых путей сопровождается развитием гидронефроза, впоследствии – нефросклероза и почечной недостаточности [6, 7]. В то же время давно известно, что после успешной реконструктивной операции по устранению цистоцеле о появлении "new onset" стресс-недержании мочи сообщают 80% женщин, которым потребовалась дополнительная операция [8].
В настоящее время для более четкого определения показаний к хирургическому лечению пролапса тазовых органов, наряду с визуальной оценкой нарушений анатомии тазового дна, широко стало применяться анкетирование больных с использованием различных опросников. Метод письменного опроса также рекомендуется с целью оценки качества жизни до и после операции, что позволяет оценить эффективность хирургического лечения. Однако следует отметить, что наличие значительного количества анкет для оценки выраженности симптомов дисфункции тазовых органов затрудняет единую общепринятую интерпретацию результатов. Одним из возможных примеров унифицированной анкеты является SEAPI-QMM опросник [9, 10].
Таким образом, комплексная оценка симптомов пролапса тазовых органов с целью определения объективных показаний к оперативному лечению, а также выявлению скрытого недержания мочи при напряжении является актуальной задачей современной урогинекологии.
Цель настоящего исследования заключалась в разработке оптимизированной программы обследования и предоперационной подготовки пациенток с пролапсом тазовых органов, в совершенствовании оценки выраженности симптомов и результатов хирургического лечения.
МАТЕРИАЛЫ И МЕТОДЫ
В период с апреля 2009 г. по декабрь 2011 г. под нашим наблюдением находилось 144 женщины (средний возраст 60,2±8,8 года) с пролапсом тазовых органов III–IV стадии, которым были выполнены трансвагинальные реконструктивные операции с имплантацией синтетических сеток Пелвикс® (производства Линтекс, Санкт-Петербург, Россия). Объем хирургического пособия заключался в трансвагинальной реконструкции тазового дна и влагалища по методике TVM (Tension free Vaginal Mesh) [11]. У 55 (38,2%) из 144 пациенток было диагностировано изолированное цистоцеле, им была проведена передняя реконструкция тазового дна. 89 (61,8%) женщинам с пролапсом IV стадии, с вовлечением переднего, центрального и заднего отделов влагалища была выполнена полная (передняя и задняя) реконструкция тазового дна. Специальными троакарами через запирательную мембрану передние рукава сетчатого эндопротеза проводили через сухожильную дугу малого таза ATFP (arcus tendineus fasciae pelvis), задние – на 1–2 см от седалищной ости. В дальнейшем в процессе операции эти рукава протягивали – сетка расправлялась подобно батуту. Этап реконструкции ректовагинальной фасции заключался в проведении через два дополнительных разреза на ягодичной области рукавов сетки и фиксации их к крестцово-остистой связке.
Пациентки были обследованы до операции и через 1 год после нее. Комплекс обследования включал: изучение жалоб и анамнеза заболевания, лабораторные исследования крови и мочи, урофлоуметрию с определением объема остаточной мочи, оценку субъективных симптомов и качества жизни по анкете SEAPI-QMM. Этот опросник позволяет оценить частоту и ургентность мочеиспускания, выявить недержание мочи при физической нагрузке, чувство неполного опорожнения мочевого пузыря, определить потребность в гигиенических средствах (прокладках), уровень психологической тревожности. Качество жизни до и после операции оценивали по 6 критериям: очень хорошо – 0 баллов; хорошо – 1; удовлетворительно – 2; смешанное чувство – 3; неудовлетворительно – 4; с неудовольствием – 5; с огорчением – 6.
Стадию влагалищного пролапса устанавливали в соответствии с системой Baden—Walker [12], согласно которой выраженность пролапса тазовых органов определялась их расположением относительно вульварного кольца, анатомической границей которого являются остатки девственной плевы. Выделяют четыре стадии пролапса тазовых органов: I стадия — шейка матки опускается не более, чем до половины длины влагалища; II стадия — при проведении пробы Вальсальвы шейка матки и/или стенки влагалища смещаются к вульварному кольцу, но находится выше его; III стадия — во время натуживания отмечается опущение шейки матки и/или стенок влагалища, выходящее за пределы вульварного кольца, но в покое они находятся выше его; IV стадия — в состоянии покоя большая часть матки и/или стенки влагалища расположена вне полости влагалища. Кроме того при осмотре на кресле, после вправления тупфером пролапса и без оказания какого-либо давления на шейку мочевого пузыря, были выполнены нагрузочные кашлевые тесты – оценивался симптом “кашлевого толчка”.
Пациенткам c IV стадией генитального пролапса назначалась программа предоперационной подготовки на 1 месяц, заключавшаяся во временной установке стерильного марлевого тампона во влагалище с нанесенным на него эстроген-содержащим кремом (Овестин®) по 0,5 г. 2 раза в неделю. Во время этой репозиции тазовых органов пациентки должны были использовать урологические прокладки на фоне выполнения обычных повседневных дел, в конце дня оценивался вес прокладки. Тест считался положительным, если вес прокладки увеличивался в два раза.
Результат оперативного лечения оценивали по двум критериям: анатомическому – восстановление нормальной анатомии тазового дна (устранение пролапса) и функциональному – наличие или отсутствие проявлений дисфункции тазовых органов, таких как недержание мочи при напряжении, нарушение дефекации, диспареуния и т.д. Минимальный срок наблюдения за больными составил 12 мес.
РЕЗУЛЬТАТЫ
Все пациентки с пролапсом тазовых органов перед операцией отмечали различные урологические симптомы, наиболее частыми из которых были чувство неполного и затрудненного мочеиспускания – 108 (75%) из 144 больных, учащенное дневное мочеиспускание и ноктурия – 132 (91,7%). У пациенток с IV стадией заболевания при осмотре на кресле нередко выявлялись местные изменения стенок влагалища – гиперкератоз и язвы, обусловленные трофическими нарушениями. У 20 (13,9%) из 144 женщин перед операцией был выявлен двухсторонний уретерогидронефроз. Применение временной репозиции с использованием эстрогенсодержащего крема приводило к восстановлению кровоснабжения стенки влагалища и эпитализации язв (рис 1, 2)
При опросе только 36 (25%) больных отмечали недержание мочи при напряжении в основном это были женщины с пролапсом тазовых органов III стадии. Положительные кашлевые тесты при осмотре на кресле после вправления пролапса тупфером были отмечены у 68 (47,2%) женщин. Использование суточного прокладочного теста на фоне репозиции тазовых органов выявило стрессовое недержание мочи у 82 (56,9%) пациенток.
У женщин с пролапсом тазовых органов при урофлоуметрии отмечался обструктивный тип мочеиспускания: снижение максимальной скорости мочеиспускания (10,2±4,9 мл/c), средней скорости мочеиспускания (4,7±2,0 мл/c) и объема мочи при микции (112,6±1,7 мл). Ультразвуковое исследование выявляло наличие остаточной мочи (102,1±34,1 мл), количество которой варьировало от 40 до 346 мл.
Субъективная оценка урологических симптомов с помощью опросника SEAPI показала значительные нарушения функции нижних мочевыводящих путей и снижение индекса качества жизни. Средняя сумма баллов анкеты – опросника SEAPI-QMM составила 24,5±5,8, индекс качества жизни составил 5,4±0,7.
Результаты контрольного осмотра пациенток, проведенного через 1 год после операции, приведены в таблице. Восстановления нормальной анатомии таза и влагалища (пролапс 0–I стадии) удалось достигнуть у 138 (95,8%) больных, оперированных по методу TVM.
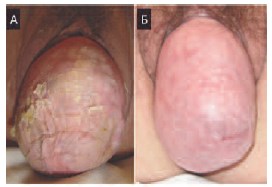
Рис 1. А: пролапс тазовых органов 4 стадии. Отмечаются выраженные трофические изменения стенки влагалища гиперкератоз. Б: после проведенного местного курса эстрогенотерапии отмечается значительное улучшение состояния.
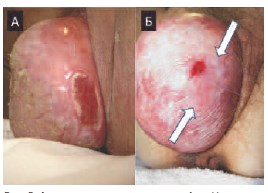
Рис. 2. А: пролапс тазовых органов 4 ст. На передней стенке влагалища определяется декубитальная язва стенки влагалища на фоне ишемических и трофических нарушений. Б: после проведенного местного курса эстрогенотерапии отмечается эпителизация язвы (отмечено стрелками)
Обследование показало, что обструктивная и ирритативная симптоматика были устранены у большинства пациенток. Положительные изменения были подтверждены урофлоуметрией и ультразвуковым исследованием – восстановились нормальные показатели мочеиспускания и снизился объем остаточной мочи. Результаты суммарного индекса симптомов SEAPI-QMM достоверно снизились (p < 0,001) с 24,5±5,8 до 9,8±6,1. Индекс качества жизни также улучшился с 5,4±0,7 до 2,0±1,8.
Однако обращает на себя внимание, что у 83 (57,6%) пациенток, оперированных по методу TVM, сохранилась или появилась (de novo) клиника недержания мочи при напряжении, у 34 (23,6%) из которых индекс качества жизни варьировал от «неудовлетворительного» до «с огорчением». Всем этим больным потребовалась дополнительная операция по устранению стрессового недержания мочи.
ОБСУЖДЕНИЕ
Полученные, в проведенном нами исследовании, результаты о появлении у значительной части больных стрессового недержания мочи после успешного хирургического лечения пролапса тазовых органов полностью соответствуют данным литературы. Так, в недавно обновленных руководствах Европейской ассоциаций урологов EAU [13, 14] и Американской урологической ассоциации AUA [15] отмечается, что пролапс тазовых органов часто сочетается с недержанием мочи при напряжении, поэтому рекомендации по диагностике и лечению должны учитывать оба этих состояния одновременно. В некоторых проведенных исследованиях даже обосновывалась целесообразность одномоментной операции по коррекции пролапса тазовых органов и наложении среднеуретрального слинга TVT® с превентивной (профилактической) целью [16]. Однако в европейских рекомендациях указывается на то, что только в случаях, когда имеется симптоматическое или доказанное «скрытое» недержание мочи при пролапсе тазовых органов, симультанная операция является предпочтительной. Тем не менее, пациентка должна быть предупреждена о повышенном риске нежелательных явлений такой комбинированной операции в сравнении с только реконструктивной операцией при пролапсе тазовых органов. Поэтому в литературе отмечается актуальная потребность в разработке методов выявления и прогнозирования возникновения стрессового недержания мочи на фоне пролапса тазовых органов [17]. В проведенном нами исследовании наибольшую информативность для выявления скрытой инконтиненции показала временная репозиция пролапса тазовых органов с использованием прокладочного теста. Объясняем это положение тем, что репозиция тазовых органов на фоне обычной физической нагрузки создает максимально физиологические условия, приближенные к послеоперационному результату. Применение урологической прокладки позволяет объективно подтвердить недержание мочи при напряжении.
Таблица. Характеристика 144 пациенток с пролапсом тазовых органов
| Показатель | До операции | После операции (через 1 год) |
|---|---|---|
| Обструктивное мочеиспускание | 108 (75%) | 0 (0%) |
| Учащенное дневное мочеиспускание и ноктурия | 132 (91,7%) | 9 (6,25 %) |
| Недержание мочи при напряжении | 36 (25%) | 83 (57,6%) |
| Уретерогидронефроз | 20 (13,9 %) | 0 (0%) |
| Максимальная скорость мочеиспускания, мл/сек | 10,2±4,9* | 21,1±6,3* |
| Средняя скорость мочеиспускания, мл/сек | 4,7±2,0* | 9,6±3,2* |
| Объем мочи при мочеиспускании, мл | 112,6±31,7* | 184,4±36,5* |
| Объем остаточной мочи, мл | 102,1±34,1* | 10,8±4,1* |
| Оценка по опроснику SEAPI, баллы | 24,5±5,8* | 9,8±6,1* |
| Качество жизни, баллы | 5,4±0,7* | 2,0±1,8* |
Примечание: * p < 0,001
Наличие значительного количества опросников для оценки выраженности симптомов дисфункции тазовых органов (недержания мочи и/или генитального пролапса), а также влияния этих заболеваний на качество жизни пациенток, обусловливает трудности в интерпретации результатов в клиниках, использующих разные анкеты. Давно и пока безуспешно предпринимались попытки создать единый и универсальный протокол письменного анкетирования пациенток. Использованная в проведенном исследовании анкета SEAPI QMM проявила себя высокоинформативным методом как для предоперационной оценки клинических симптомов пролапса тазовых органов, так и контроля эффективности хирургического лечения.
ЗАКЛЮЧЕНИЕ
Для выявления и оценки симптомов пролапса тазовых органов у женщин, особенно для случаев со «скрытой» инконтиненцией, требуется комплексная диагностика, включающая в себя опрос, осмотр на гинекологическом кресле с проведением кашлевых проб, а также временная репозиция тазовых органов с прокладочным тестом.
Применение временной репозиции пролабирующих тазовых органов с использованием эстрогенсодержащего крема позволяло подготовить стенку влагалища к операции – устранить такие осложнения, как гиперкератоз и язвы.
Наряду с традиционной послеоперационной оценкой по восстановлению нормальной анатомии тазового дна, применение анкеты SEAPI-QMM позволяет оценить эффективность хирургического лечения пролапса тазовых органов по функциональному критерию.
ЛИТЕРАТУРА
1. Swift S, Woodman P, O'Boyle A, Kahn M, Valley M, Bland D, Wang W, Schaffer J. Pelvic organ support study (POSST): the distribution, clinical definition, and epidemiologic condition of pelvic organ support defects. // Am J Obstet Gynecol. 2005. Vol. 192, N 3. P. 795–806.
2. Gutman RE, Ford DE, Quiroz LH, Shippey SH, Handa VL. Is there a pelvic organ prolapse threshold that predicts pelvic floor symptoms? // Am J Obstet Gynecol. 2008. Vol. 199, N 6. P. 683.
3. Samuelsson EC, Arne Victor FT, Tibblin G, Svardsudd KF. Signs of genital prolapse in a Swedish population of women 20 to 59 years of age and possible related factors. // Am J Obstet Gynecol. 1999. Vol. 180, N 2, Pt 1. P. 299– 305.
4. Kluivers KB, Hendriks JC, Shek C, Dietz HP. Pelvic organ prolapse symptoms in relation to POPQ, ordinal stages and ultrasound prolapse assessment. // Int Urogynecol J Pelvic Floor Dysfunct. 2008. Vol. 19, N 9. P. 1299-1302.
5. Digesu GA1, Chaliha C, Salvatore S, Hutchings A, Khullar V.The relationship of vaginal prolapse severity to symptoms and quality of life. // BJOG. 2005. Vol. 112, N 7. P. 971-976.
6. Beverly CM, Walters MD, Weber AM, Piedmonte MR, Ballard LA. Prevalence of hydronephrosis in patients undergoing surgery for pelvic organ prolapse. // Obstet Gynecol. 1997. Vol. 90, N 1. P. 37-41.
7. Sanai T, Yamashiro Y, Nakayama M, Uesugi N, Kubo N, Iguchi A. End-stage renal failure due to total uterine prolapse. // Urology. 2006. Vol. 67, N 3. P. 622, e 5-7.
8. Richardson DA, Bent AE, Ostergard DR. The effect of uterovaginal prolapse on urethrovesical pressure dynamics. // Am J Obstet Gynecol. 1983. Vol. 146, N 8. P. 901-905.
9. Raz S, Erickson DR. SEAPI QMM Incontinence classification system. // Neurourol Urodyn. 1992. Vol. 11, N 3. P. 187-199.
10. Stothers L. Reliability, validity, and gender differences in the quality of life index of the SEAPI-QMM incontinence classification system. // Neurourol Urodyn. 2004. Vol. 23, N 3. P. 223-228.
11. Debodinance P1, Berrocal J, Clavé H, Cosson M, Garbin O, Jacquetin B, Rosenthal C, Salet-Lizée D, Villet R. Évolution des idées sur le traitement chirurgical des prolapsus génitaux: Naissance de la technique TVM. // J Gynecol Obstet Biol Reprod. 2004. Vol. 33, N 3. P. 577-588.
12. Baden WF, Walker TA. Genesis of the vaginal profile: A correlated classification of vaginal relaxation. // Clin Obstet Gynecol. 1972. Vol. 15, N 4. P. 1048-1054.
13. Lucas MG, Bosch RJ, Burkhard FC, Cruz F, Madden TB, Nambiar AK, Neisius A, de Ridder DJ, Tubaro A, Turner WH, Pickard RS EAU guidelines on surgical treatment of urinary incontinence. European Association of Urology. // Eur Urol. 2012. Vol. 62, N 6. P. 1118-1129.
14. EAU 2014. Guidelines on urinary incontinence. // URL: http://www.uroweb.org/gls/pdf/20 Urinary Incontinence_LR.pdf
15. Dmochowski RR1, Blaivas JM, Gormley EA, Juma S, Karram MM, Lightner DJ, Luber KM, Rovner ES, Staskin DR, Winters JC, Appell RA. Update of AUA guideline on the surgical management of female stress urinary incontinence. // J Urol. 2010. Vol. 183, N5. P. 1906-1914.
16. Wei JT, Nygaard I, Richter HE, Nager CW, Barber MD, Kenton K, Amundsen CL, Schaffer J, Meikle SF, Spino C. A midurethral sling to reduce incontinence after vaginal prolapse repair. // N Engl J Med. 2012. Vol. 366, N 25. P. 2358-2367.
17. Duecy EE1, Pulvino JQ, McNanley AR, Buchsbaum GM. Urodynamic prediction of occult stress urinary incontinence before vaginal surgery for advanced pelvic organ prolapse: evaluation of postoperative outcomes. // Female Pelvic Med Reconstr Surg. 2010. Vol. 16, N 4. P. 215-217.







