Гипоспадия – одно из наиболее частых врожденных заболеваний, которое встречается у одного на 200-300 новорожденных [1-3] или же составляет 5,2-8,2 на 1000 новорожденных мальчиков [4-5]. Этот порок развития мочеиспускательного канала связан с нарушением внутриутробного развития уретральной трубки и вентральной части крайней плоти и с искривлением полового члена кзади [6]. У большей части пациентов с гипоспадией наружное отверстие уретры находится в венечной борозде, под венечной бороздой или на головке полового члена. При средних и тяжелых формах гипоспадии наружное отверстие находится на стволе полового члена, на мошонке или на промежности [7]. Чаще всего тяжелые формы гипоспадии сочетаются с нарушением развития внутренних половых органов, что обуславливает наличие признаков женского или мужского псевдогермафродитизма [8].
В настоящее время существует множество способов коррекции гипоспадии, но нет согласованности в оценке результатов лечения. Ранее мы писали о стандартизации оценки косметических результатов лечения с помощью разработанного нами опросника [9]. В данной работе мы оценивали функциональные результаты оперативной коррекции гипоспадии на основании данных урофлоуметрии (УФМ). В литературе описываются случаи функциональной инфравезикальной обструкции после коррекции гипоспадии. S. Vallasciani и соавт. описали три клинических случая функциональной обструкции в послеоперационном периоде, проявляющиеся снижением скорости мочеиспускания при нормальных данных уретрографии и калибровки уретры под наркозом [10]. После выполнения повторной операции у пациентов отмечались нормальные параметры мочеиспускания. Авторы считают, что эти изменения обусловлены тем, что после операции эластичность неоуретры снижена и она не расширяется при прохождении мочи, тем самым становясь причиной «функциональной обструкции». Хотя, с точки зрения уродинамики, данный вид обструкции является сочетанием функциональной и механической.
Цель работы – оценка степени нарушения мочеиспускания у пациентов с гипоспадией на дооперационном этапе и в разные сроки после операции по данным УФМ , а также определение роли этого метода обследования в оценке функциональных результатов коррекции гипоспадии.
МАТЕРИАЛЫ И МЕТОДЫ
В результате анализа историй болезни больных детского уроандрологического отделения НИИ урологии Минздрава России за период с февраля 2012 г. по февраль 2013 г., нами были отобраны 135 пациентов, оперированных по поводу гипоспадии.
Критерий включения: мальчики в возрасте от 10 месяцев до 17 лет с дистальной формой гипоспадии, требующей хирургической коррекции.
Критерии исключения: наличие у пациента проксимальной формы гипоспадии; возраст менее 10 месяцев.
Пациенты были разделены на три группы в зависимости от типа выполняемой уретропластики. В I группу вошли 45 детей, оперированных с использованием методики TIP (уретропластика тубуляризированной рассеченной уретральной площадкой). II группу составили 35 детей, оперированных по методике GTIP (уретропластика с использованием тубуляризированной рассеченной уретральной площадки со вставкой свободного лоскута крайней плоти в зону рассечения). В III группу были включены 55 больных, в лечении которых были использованы методики накладного лоскута на сосудистой ножке (Mathieu и Onlay Island Flap). Возрастной состав пациентов в группах отражен в таблице 1.
Таблица 1. Возрастной состав пациентов с гипоспадией
| Возраст больных, лет | I группа (n=45) | II группа (n=35) | III группа (n=55) | |||
|---|---|---|---|---|---|---|
| Абс. | % | Абс. | % | Абс. | % | |
| 10 мес.-3 года | 21 | 44,5 | 13 | 36,7 | 15 | 28 |
| 3-6 лет | 13 | 29 | 9 | 26,5 | 18 | 33 |
| 6-10 лет | 1 | 2,1 | 4 | 12,2 | 8 | 15 |
| 10 лет и старше | 10 | 23,4 | 9 | 24,6 | 14 | 24 |
| Всего | 45 | 100 | 35 | 100 | 55 | 100 |
Средний возраст детей с гипоспадией в I группе составил 3,76±1,36 лет, во II группе – 3,69±1,33 лет, в III – 4,89±2,1 лет. Анализ ANOVA не выявил статистически значимых различий возрастных показателей между группами, что позволило нам сравнивать различные показатели у детей всех групп.
Пациенты, включенные в исследование, имели различные формы дистальной гипоспадии: головчатую, венечную, дистальностволовую и среднестволовую без деформации или с небольшим искривлением кавернозных тел (до 300). В I группе у 4,4% пациентов была головчатая форма гипоспадия, у 35,6% – венечная и у 60% – дистальностволовая и среднестволовая форма гипоспадии. Во II группе эти показатели составил 0%, 34,2% и 65,8% соответственно, в III – 1,8%, 38,1% и 60,1% соответственно. Проведя статистический анализ по методу χ2, мы не выявили статистически значимых различий по процентному составу формы гипоспадии между группами до операции.
Оценка уродинамических параметров в работе проводилась до и после операции методом УФМ. Для обследования применялось оборудование Laborie UROCAP II и MMS Family 2000.
Стандартную УФМ проводили по достижении нормального позыва к мочеиспусканию. Как правило, специальной подготовки больного перед проведением УФМ не требовалось, за исключением разъяснения ребенку хода предстоящей процедуры. Больному предлагали опорожнить мочевой пузырь в воронку в привычном для него положении (стоя).
Обструктивный тип мочеиспускания указывал на нарушение опорожнения мочевого пузыря, не позволяя точно локализовать место предполагаемой дисфункции. Для того, чтобы получаемые при исследовании потока мочи результаты были достоверными, мы старались свести к минимуму психологический дискомфорт и предоставить пациента самому себе, путем создания в кабинете комфортной и обстановки. УФМ проводилась как первоочередное исследование, т.к. после инструментальных манипуляций на нижних мочевых путях измерение потока мочи может давать недостоверные результаты. Часто мы сталкивались с тем, что первая урофлоуграмма не соответствовала ожидаемой или имела артефакты, то есть не позволяла считать исследование достоверным. Поэтому перед проведением УФМ проводилась дополнительная беседа с ребенком и родителями для получения информации о характере позыва к мочеиспусканию (слабый, нормальный, сильный или его отсутствие), а также о соответствии объема выделенной мочи, качестве опорожнения мочевого пузыря (однофазное или прерывистое) и силе струи по сравнению с тем, которые наблюдаются в привычной домашней обстановке.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ
УФМ была выполнена 107 детям с гипоспадией, имеющим навыки пользования горшком. В течение долгого времени показания для выполнения операции у пациентов с дистальными формами гипоспадии оставались спорными и в основном включали в себя только коррекцию косметического дефекта. В дальнейшем показания к операции несколь-ко изменились в связи с тем, что помимо косметического дефекта, у трети пациентов с дистальными формами гипоспадии выявляли нарушения мочеиспускания по обструктивному типу. Мы проанализировали данные УФМ пациентов до операции с целью оценки типа мочеиспускания, а также для того, чтобы иметь возможность сравнивать не только средние значения по группе, но изменения качества мочеиспускания у каждого конкретного пациента в послеоперационном периоде. Среднее значение максимальной скорости мочеиспускания (Qмакс) в общей группе больных составило 15,9±5,2 мл/с, средняя скорость мочеиспускания (Qср) – 7,7±2,5 мл/с, объем выделенной мочи – 95±22,5 мл. Мы проанализировали значение Qмакс в зависимости от возраста и объема мочевого пузыря и сравнили полученные данные с нормативными показателями, предложенными, соответственно, А.А. Ахунзяновым [8] и О.В. Староверовым и соавт. [11]. В группах детей до 4-летнего возраста сравнение с нормативами было достаточно условным в связи с тем, что у младших детей функциональный объема мочевого пузыря не достигает объема 150 мл (по формуле объем=30+30n, где n – возраст в годах), необходимого для достоверной оценки параметра Qмакс. Данные УФМ оценивались в каждой группе в зависимости от вида операции и возрастного интервала. В результате анализа полученных данных статистически значимых различий по средней и максимальной скорости мочеиспускания и по объему выделенной мочи среди групп не выявлено (р=0,23 между группами 1 и 2, р=0,45 между группами 1и 3, р=0,34 между группами 2 и 3) (табл. 2).
Установлено, что у обследованных пациентов до операции отмечались нарушения таких показателей УФМ, как Qmax и Qср (табл. 2-4). Однако наибольшее отклонение от возрастной нормы мы отметили у пациентов старшего возраста (>10 лет). Вероятно, это связано с тем, что большая часть детей в данной группе были неоднократно оперированы ранее, и имеющиеся изменения связаны с рубцовыми процессами вследствие этих операций. Кроме того, дети с дистальной гипоспадией старшего возраста обращаются за помощью чаще именно в связи с нарушениями мочеиспускания.
Таблица 2. Средние дооперационные уродинамические показатели в группах
| Группы больных | Qmax, мл/с | Qср, мл/с | V мочи, мл |
|---|---|---|---|
| I группа | 12,3±2,3 | 7,1±3,6 | 94,4±24,5 |
| II группа | 15,6±5,2 | 7,9±3,2 | 95,6±23,1 |
| III группа | 16,2±4,3 | 8,2±4,2 | 105,2±25,6 |
Таблица 3. Средние дооперационные значения максимальной и средней скорости мочеиспускания в зависимости от возраста пациентов
| Возраст больных, лет | Qmax, мл/с | Q ср, мл/с |
|---|---|---|
| 10 мес.-3 года | 8,2±3,1 | 4,8±2,8 |
| 3-6 лет | 11,8±4,1 | 7,8±3,2 |
| 7-10 лет | 13,8±5,2 | 8,2±2,9 |
| Старше 10 лет | 16,1±5,6 | 11,1±4,8 |
Таблица 4. Распределение больных (до операции) по возрасту и максимальной скорости мочеиспускания
| Возраст больных, лет | Qmax, мл/с | Qmax, ниже нормы | ||
|---|---|---|---|---|
| Абс. | % | Абс. | % | |
| 10мес.-3года | 17 | 81 | 4 | 19 |
| 3-6 лет | 29 | 72,5 | 11 | 27,5 |
| 7-10 лет | 9 | 69,2 | 4 | 31,8 |
| Старше 10 лет | 25 | 75,8 | 8 | 34,2 |
Таблица 5. Параметры мочеиспускания (максимальная и средняя скорость) в зависимости от объема выделенной мочи (до операции)
| Объем выделенной мочи, мл | Qmax, мл/с | Q ср, мл/с |
|---|---|---|
| До 70 | 8,9±2,3 | 5,1±2,1 |
| 70-150 | 13,1±3,6 | 8,4±3,1 |
| 150-250 | 18,4±5,6 | 11,2±4,5 |
Таблица 6. Количество выполненной урофлоуметрии по группам в различные сроки после операции
| Сроки проведения УФМ | I группа, чел. | II группа, чел. | III группа, чел. | Всего, чел. |
|---|---|---|---|---|
| Через 1 месяц после операции | 32 | 21 | 28 | 81 |
| Через 6 месяцев после операции | 30 | 19 | 27 | 76 |
| Через 12 месяцев после операции | 15 | 11 | 15 | 41 |
Таким образом, мы подтвердили данные о том, что нарушения мочеиспускания по обструктивному типу отмечается в среднем у трети пациентов с дистальными формами гипоспадии.
Также был проведен анализ форм кривой УФМ. До операции у 72 (67%) пациентов была нормальная урофлоуметрическая кривая – в виде колокола (рис. 1), у 20 (18,5%) пациентов – интермиттирующая кривая или по типу «стакатто» (рис. 2), что свидетельствовало о прерывистом, дискоординированном мочеиспускании. В основном такая форма кривой отмечалась у пациентов младшего возраста (до 3 лет). У 15 пациентов был классический обструктивный тип кривой (рис. 3). Таким образом, можно отметить теденцию к «обструктивному» мочеиспусканию у детей с дистальной формой гипоспадии.
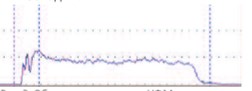
Рис. 1. Кривая УФМ в виде «колокола»
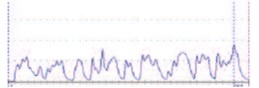
Рис. 2. Обструктивная прерывистая кривая УФМ – «стакатто»

Рис. 3. Обструктивная кривая УФМ – «плато»
Были проанализированы параметры мочеиспускания – Qмакс и Qср в зависимости от объема выделенной мочи. Выявлено некоторое снижение обоих показателей (табл. 5).
Предоперационный анализ данных УФМ выявил, что у части пациентов с дистальными формами гипоспадии отмечалось нарушение мочеиспускания по обструктивному типу, что подтверждается данными литературы [1, 2].
В качестве контроля результата лечения (отсутствие функциональной обструкции) и возможного раннего предиктора возникновения обструктивных осложнений в послеоперационном периоде мы использовали данные УФМ, несмотря на спорность правомочности применения этого показателя по данным литературы [10]. Для оценки параметров УФМ нами использовались нормативы, предложенные А.А. Ахунзяновым в 1994 году [8]. В начале выполнения работы мы пытались выполнять УФМ в раннем послеоперационном периоде сразу после удаления катетера. Большая разнородность результатов и их несоответствие при последующих измерениях привели нас к заключению о неинформативности этого метода в раннем послеоперационном периоде, потому УФМ проводилась через 1, 6 и 12 месяцев после операции. Через один месяц после операции был исследован 81 пациент, через 6 месяцев – 76, через 12 месяцев – 41 в связи с тем, что не все пациенты приходили на повторное обследование (табл. 6).
Мы сравнили значение среднего показателя Qмакс в каждой группе с нормальными показателями, а также динамику показателей у каждого ребенка. С точки зрения уродинамики операция по коррекции гипоспадии направлена на восстановление нормального мочеиспускания у детей с исходно обструктивным типом мочеиспускания или сохранение исходно нормального мочеиспускания. Снижение Qмакс после операции свидетельствует о персистенции препятствия току мочи либо о возникновении нового препятствия. Проведя анализ данных УФМ в динамике мы установили, что через один месяц после операции Qмакс была ниже возрастной нормы у 12 (26,7%) детей I группы, у 4-х (11,4%) детей II группы и у трех (10,7%) пациентов III группы (рис. 4). Важно отметить, что у 8 из 12 пациентов I группы со сниженной Qмакс были послеоперационные осложнения и в дальнейшем эти пациенты были исключены из анализа динамики УФМ. У 17 (90%) пациентов со сниженной Qмакс кривая мочеиспускания имела форму «плато», тогда как у большей части пациентов с нормальными показателями мочеиспускания кривая имела вид колокола.
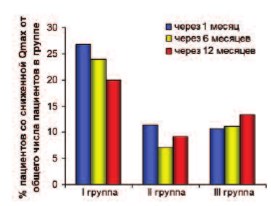
Рис. 4. Количество пациентов (%) со сниженной максимальной скоростью потока мочи в каждой группе через 1, 6 и 12 месяцев соответственно
Через 6 месяцев УФМ удалось провести у 30 пациентов первой группы, 19 – второй и 27 – третьей. Признаки снижения Qмакс были отмечены у 23,3%, 10,5% и 11,1% пациентов I, II и III групп соответственно. Статистически значимые различия были подтверждены между значением Qmax через 6 месяцев у больных I и III группы (р=0,0023) и у пациентов I и II группы (р=0,0012).
Через 12 месяцев в I группе нормальная скорость мочеиспускания была отмечена у 12 (80%) пациентов, обструктивное мочеиспускание выявлено у трех (20%) пациентов, нормальная кривая в виде колокола отмечена у 13 (86,6%) детей, у двух детей кривая имела форму плато. У всех пациентов, за исключением одного с кривой мочеиспускания в виде колокола, Qmax соответствовала норме. У детей с Qмакс ниже нормы, кривая мочеиспускания имела форму плато, у них же диагностирован асимптоматический меатостеноз. Во II группе через 12 месяцев нормальная скорость мочеиспускания была отмечена у 10 (90,9%) пациентов, обструктивное мочеиспускание – у одного (9,1%) больного, форма кривой мочеиспускания у всех пациентов была в виде колокола. В III группе у 13 пациентов через 12 месяцев после операции была нормальная скорость мочеиспускания, тогда как у двух (13,3%) – сохранялось снижение скорости, но показатели были ближе к норме, чем через 6 месяцев после операции.
ЗАКЛЮЧЕНИЕ
На дооперационном этапе мы установили, что у трети пациентов с гипоспадией отмечается снижение Qмакс. Проведенное контрольное УФМ – обследование у пациентов после оперативного лечения гипоспадии показало наличие нарушений мочеиспускания в виде инфравезикальной обструкции. Прогрессирование этих нарушений становится причиной возникновения осложнений после операции в виде свищей, стеноза уретры. Следовательно, пациентам после коррекции гипоспадии целесообразно проводить оценку УФМ в динамике для раннего выявления обструктивных нарушений и при значительной их выраженности – коррекции. Показатели УФМ у пациентов после хирургического лечения гипоспадии изменяются с течением времени. Максимальное снижение скорости мочеиспускания отмечается через 1 месяц после операции, когда процесс рубцевания наиболее выражен. Использовать данные УФМ для оценки качества мочеиспускания наиболее целесообразно не ранее, чем через 2 месяца после операции.
ЛИТЕРАТУРА
1. Baskin LS. Hypospadias: a critical analysis of cosmetic outcomes using photography. // BJU Int. 2001. Vol. 87. P. 534539.
2. Sweet RA, Schrott HG, Kurland R. Study of the incidence of hypospadias in Rochester, Minnesota, 1940-1970, and a case-control comparison of possible etiologic factors. // Mayo Clin Proc. 1974. Vol. 49, N 1. Р. 52-58.
3. Возианов А.Ф., Люлько A.B. Атлас – руководство по урологии: В 3 т. − Днепропетровск: Днепр-VAL, 2001. Т.1. 692 с.
4. Москалева Н.Г., Рудин Ю. Э., Яровой С.К. Лечение гипоспадии у детей. // Врач. 2013. N 1. С. 8-12.
5. Марченко А.С. Клиническое значение экспрессии коллагенов уретры при гипоспадии у детей: Дис. … канд. мед. наук. М., 2013. 116 с.
6. Асадов С.К. Совершенствование методов лечения гипоспадии у детей: Автореф. дис. … канд. мед. наук. Душамбе, 2006. 21 с.
7. Исаков Ю.Ф., Дронов А.Ф. Детская хирургия. Национальное руководство. М., 2009. С. 648-659.
8. Ахунзянов A.A. Хирургия врожденных обструктивных заболеваний органов мочевыведения у детей: Дис. … док. мед. наук. Казань, 1994. 132с.
9. Рудин Ю.Э., Гарманова Т.Н., Марухненко Д.В. Сравнительная оценка косметических результатов операции пластики уретры по Snodgrass и Methieu с применением опросников у пациентов с гипоспадией. // Экспериментальная и клиническая урология. 2014. N 3. С. 96-99.
10. Vallasciani S, Berrettini A, Manzoni G. Urethral obstruction without stenosis: a cautionary tale following tip repair. // Abstract at 23 Congress of ESPU. Zurich, 2012. Р. 9-8.
11. Староверов О.В., Вишневский Е.Л., Продеус П.П., Казачков С.А. Урофлоуметрия в диагностике обструкции уретры при гипоспадии у детей. // Детская хирургия. 1999. N 3. С. 4-6.







