ВВЕДЕНИЕ
B настоящее время актуальной проблемой урологии является повышение эффективности диагностики и лечения больных с синдромом болезненного мочевого пузыря (СБМП). Частота СБМП достаточно велика и по результатам эпидемиологических исследований составляет 0,05–35% среди взрослого населения [1,2]. По-видимому, большой разброс данных может быть связан с использованием различных критериев диагностики заболевания и гетерогенностью симптомов [3]. Большинство пациентов с СБМП являются женщины, а их средний возраст не превышает 40 лет [1,2]. Причины развития СБМП до конца не ясны, при этом не подлежит сомнению полиэтиологичность заболевания [4,5]. Значимость СБМП связана с его высокой частотой, существенным негативным влиянием на качество жизни, ухудшением социализации больных, появлением расстройств в психоэмоциональной и сексуальной сферах [6,7]. Для больных с СБМП характерны следующие клинические проявления: постоянные или рецидивирующие боли, дискомфорт или тяжесть в проекции мочевого пузыря, которые усиливаются при его наполнении, непроходящие позывы на мочеиспускание, учащение дневного и/или ночного мочеиспускания при отсутствии инфекционного или органического поражения мочевого пузыря [8–10]. При этом болевой синдром более выражен у пациентов с наличием гуннеровских язвенных поражений мочевого пузыря [11].
Обследование больных с СБМП должно быть комплексным и включать в себя сбор анамнеза заболевания, анкетирование с использованием специализированных опросников для оценки тяжести состояния, физикальное обследование, лабораторные и инструментальные методы диагностики. Важным диагностическим инструментом является выполнение цистоскопии под общим обезболиванием [12–14]. В клинической практике СБМП следует рассматривать как «диагноз исключения» и с этой целью следует проводить дифференциальную диагностику с другими заболеваниями при которых возможна схожая симптоматика [1,8].
Главной задачей лечения больных с СБМП является повышение качества жизни. Это достигается за счет устранения боли в мочевом пузыре, восстановления нормального акта мочеиспускания и увеличения емкости мочевого пузыря [1]. Лечение больных с СБМП должно быть комбинированным и включать поведенческие методики, медикаментозную терапию и инвазивные методы [1,10,15]. Тактика лечения пациентов с СБМП зависит от выраженности и наличия тех или иных симптомов заболевания (так называемый «клинический фенотип»), характера поражений слизистой мочевого пузыря и преобладающими исходными факторами патогенеза СБМП [16]. Рекомендуется мультидисциплинарный подход к лечению СБМП с привлечением гинекологов, неврологов, реабилитологов и других специалистов [17,18]. На сегодняшний день разработано множество клинических рекомендаций и схем лечения СБМП. При этом, несмотря на большое внимание к проблеме СБМП, эффективность его лечения не всегда высока. В значительной степени это связано с разнообразием причин развития заболевания, различной выраженностью клинической симптоматики и морфологических изменений в стенке мочевого пузыря, а также отсутствием четких критериев успешности лечения [19–21]. В этой связи разработка новых подходов к лечению больных с СБМП представляется весьма актуальной задачей.
Целью настоящего исследование явились разработка критериев эффективности лечения СБМП и оценка возможности прогнозирования результатов лечения больных на основе исходных клинических показателей.
МАТЕРИАЛЫ И МЕТОДЫ
В данном исследования приняли участие 110 женщин с подтвержденным диагнозом СБМП согласно критериям ESSIC [8]. Возраст больных находился в диапазоне от 18 до 79 лет (в среднем – 44,8±3,4 года). Продолжительность клинических проявлений СБМП варьировала в диапазоне от 6 до 120 месяцев (в среднем – 31,4±25,4 месяцев).
У всех больных выполнялся сбор жалоб и анамнеза заболевания, проводилось физикальное обследования, все пациентки заполняли специализированные опросники, дневники мочеиспускания, им проводились лабораторные и инструментальные методы диагностики, обязательно выполнялась цистоскопия.
Все пациенты заполняли специализированные анкеты, разработанные для больных с СБМП: «Шкалу симптомов тазовой боли, императивного, учащенного мочеиспускания» (Pelvic Pain and Urgency / Frequency Patient Symptom Scale, PUF Scale), имеющую валидизированную русскоязычную версию [22], «Индекс симптомов Университета Висконсина» (University Of Wisconsin Symptom Instrument, UWSI), «Шкалу оценки боли в мочевом пузыре при интерстициальном цистите» (Bladder Pain / Interstitial Cystitis Symptom Score, BPIC-SS; Version 3.0), «Индекс симптомов интерстициального цистита О’Лири-Санта» (O’Leary-Sant Interstitial Cystitis Symptoms Index, ICSI). Для оценки качества жизни больных использовали опросник Quality of life (QoL), для оценки интенсивности болевого синдрома – 10-балльную визуальную аналоговую шкалу (ВАШ) боли, для регистрации количества мочеиспусканий – дневники мочеиспускания. Анкеты, опросники и дневники пациентки заполняли до начала лечения и через 1 месяц после окончания каждого этапа лечения.
Всем пациенткам с СБМП под общим обезболиванием (внутривенной анестезией) выполняли цистоскопию. При цистоскопии выделяли четыре степени поражения слизистой мочевого пузыря: I степень – редкие петехиальные кровоизлияние; II степень – диффузные подслизистые кровоизлияния; III степень – диффузная кровоточивость слизистой мочевого пузыря, IV степень – гуннеровское поражение. Измеряли объем наполнения мочевого пузыря, при котором появлялись изменения слизистой.
Всем больным с СБМП, находившимся под наблюдением, было проведено лечение. Лечебные мероприятия были разделены на три последовательных этапа – консервативное лечение, гидродистензию мочевого пузыря и внутрипузырную ботулинотерапию. Если предыдущий этап терапии был не эффективен, то переходили к следующему. Лечение рассматривали как эффективное при улучшении качества жизни, оцениваемому по опроснику QoL, на 1 балл и более.
Первая линия лечения заключалась в проведении поведенческой терапии и консервативном медикаментозном и немедикаментозном лечении, общая продолжительность лечения составляла 1 месяц, после чего через 1 месяц проводилась оценка эффективности лечения.
Если эффективность первой линии лечения была недостаточной, то в дальнейшем проводилась вторая линия лечения – гидродистензия мочевого пузыря. В ходе гидродистензии происходит наполнение мочевого пузыря через цистоскоп физиологическим раствором под давлением в 100 см водного столба до максимально возможного объема. Время экспозиции в растянутом состоянии составляло 2 минуты, после чего мочевой пузырь опорожнялся и проводилась такая же процедура повторно. Гидростензию выполняли под общим обезболиванием, через 1 месяц после ее выполнения проводили оценку эффективности.
При отсутствии эффекта от первого и второго этапов лечения таким пациентам выполняли внутрипузырное введение ботулинического токсина тип А (БТ-А). При этом выполняли инъекции БТ-А в дозе 5 Ед в подслизистый слой стенки мочевого пузыря, всего 20 инъекций, суммарная доза БТ-А составляла 100 Ед. Через месяц после введения ботулинического токсина выполняли оценку эффективности данного метода лечения.
Для проведения статистических расчетов полученных данных, их обработки и обобщения использовалась компьютерная программа STATISTICA 10 En (StatSoft, Inc.).
РЕЗУЛЬТАТЫ
Консервативное лечение оказалось эффективным у 21 (19,1%) из 110 пролеченных больных. 89 пациентам с неэффективностью 1-й линии лечения выполнена гидродистензия мочевого пузыря, положительные результаты которой отмечены у 46 (51,6%) больных. 43 больным, у которых гидродистензия оказалась неэффективной, выполняли внутрипузырное введение БТ-А. Ботулинотерапия оказалась эффективной у 41 (95,3%) пролеченной больной. Таким образом, из всех больных, которым проводилась 1-ая линия лечения, на 2-ю линию лечения были переведены 81%, на 3-ю линию лечения – 39% больных.
При проведении лечения больных с СБМП главной задачей являлось улучшение качества жизни – в таком случае проводимое лечение расценивалось как успешное и эффективное. Для оценки качества жизни больных использовалась шкала QoL, которая достоверно коррелировала со специализированными опросниками (PUF Scale, ICSI, ICPI, UWSI), визуальной аналоговой шкалой (ВАШ) боли и частотой мочеиспускания. В последующем была проведена статистическая обработка полученных данных (ROC-анализ для решающих функций регрессии), при которой удалось определить изменение величины показателей, соответствующих эффективному лечению. Лечение считалось эффективным, если по данным анкетирования по анкете QoL качество жизни улучшалось на 1 балл и более. Данные статистического анализа показали, что качество жизни улучшается на 1 балл и более при уменьшении суммы баллов по опроснику PUF Scale на 20% и более, при уменьшении суммы баллов по опроснику ICSI на 20% и более, при уменьшении показателя ВАШ боли на 2 балла и более и снижении частоты мочеиспускания на 20% и более. Чтобы качество жизни улучшилось на 1 балл и более достаточно изменения одного из вышеперечисленных признаков. Кроме того, перечисленные признаки находятся в высокодостоверной корреляционной связи между собой. На представленных рисунках 1-3 продемонстрированы изменение клинических признаков, являющихся критериями эффективности на первом этапе лечения (рис. 1), на втором этапе лечения (рис. 2), на третьем этапе лечения (рис. 3). Как минимум один из признаков менялся на величину равную или большую пороговой.
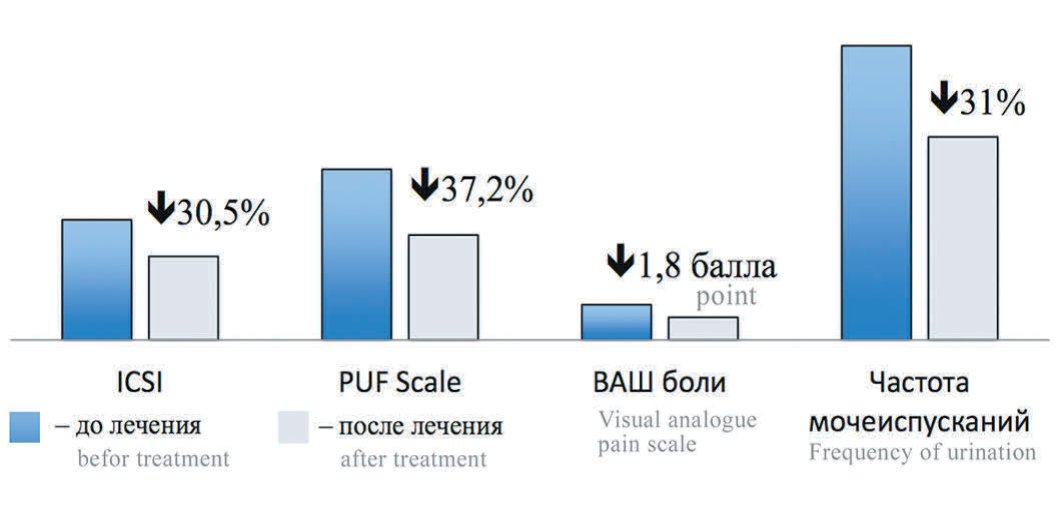
Рис. 1. Изменение клинических признаков у больных с эффективностью 1-и линии лечения (n=21)
Fig. 1. The dynamics of clinical indicators in patients with the effectiveness of the 1st line of treatment of BPS (n = 21)
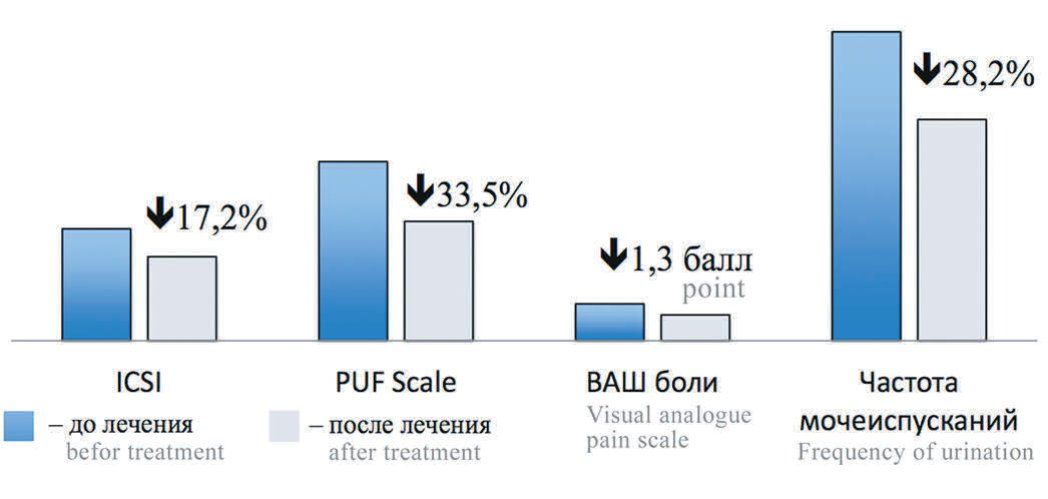
Рис. 2. Изменение клинических признаков у больных с эффективностью 2-и линии ̆ лечения (n=46)
Fig. 2. The dynamics of clinical indicators in patients with the effectiveness of the 2nd line of treatment of BPS (n = 46)
Использование предложенных критериев позволит определить целесообразность дальнейшего проведения выбранной линии лечения у больного или необходимость перехода к следующей линии лечения.
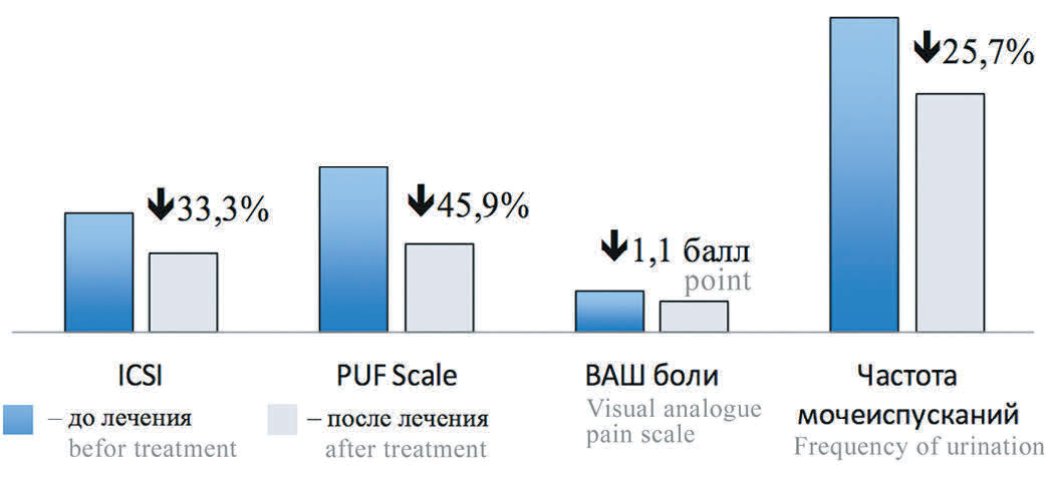
Рис. 3. Изменение клинических признаков у больных с эффективностью 3-и линии ̆ лечения (n=41)
Fig. 3. The dynamics of clinical indicators in patients with the effectiveness of the 3rd line of treatment of BPS (n = 41)
Использование предложенных критериев позволит определить целесообразность дальнейшего проведения выбранной линии лечения у больного или необходимость перехода к следующей линии лечения.
Эффективность проведенных 3-х линий лечения больных с СБМП оказалась не у всех групп больных одинаковой. Так, у больных с исходно меньшими клиническими проявлениями и с менее выраженными изменениями в мочевом пузыре результаты 1-й линии лечения были лучше. Если у пациентов клинические проявления были более выражены и по данным цистоскопии изменения слизистой мочевого пузыря были более глубокими, а емкость мочевого пузыря значительно снижена, то в таком случае эффективность 1-й линии лечения была достаточно низкой, в то же время вероятность успешности 2-й и 3-й линии лечения была значительно выше. Таким образом, наличие персонализированного подхода в лечении больных с СБМП позволило бы сократить время и стоимость лечения за счет выбора оптимального метода лечения без проведения предшествующих этапов терапии. Статистическая обработка полученных данных позволила нам преступить к разработке алгоритма лечения больных с СБМП на основе исходных клинических данных, учитывая больных с эффективностью 1-й и 2-й линии лечения, и тех больных, у кого это лечение было неэффективно.
В начале статистического анализа был произведен поиск предикторов в нулевой точке, характерных для группы с эффективностью 1-й, 2-й и 3-й линий лечения, для этого использовалась линейная модель дискриминантного анализа. В дискриминантную функцию были включены признаки, полученные до начала лечения. Различие между группами больных в нулевой точке было достоверно подтверждено с помощью F-критерия (p<0,0001). После чего был проведен дискриминантный анализ совокупности показателей. Факторные нагрузки показателей, вошедших в окончательную модель дискриминантных функций (DF1 и DF2) представлены в таблице 1.
Таблица 1. Факторные нагрузки дискриминантных функций, рассчитанных по исходным клиническим данным больных с СБМП (n=110)
Table 1. Factor loads of discriminant functions calculated according to the initial clinical data of patients with BPS (n = 110)
| Название признака Name of the sign |
DF1 | DF2 |
|---|---|---|
| ICSI, баллы ICSI score | -0,652 | -0,103 |
| PUF Scale, баллы PUF Scale score |
-0,564 | 0,097 |
| BPIC-SS, баллы BPIC-SS score |
0,181 | 0,242 |
| UWSI, баллы UWSI score |
0,287 | 0,072 |
| Гуннеровское поражение Hunner’s lesion |
-0,204 | -0,161 |
| Диффузная кровоточивость слизистой мочевого пузыря Diffuse bleeding of bladder mucosa | 0,057 | -0,318 |
| Диффузные подслизистые кровоизлияния Diffuse submucosal hemorrhage |
-0,053 | -0,112 |
| Объём наполнения мочевого пузыря, при котором выявляются изменения слизистой, мл Bladder filling volume when mucosal changes are detected, ml |
0,056 | 0,284 |
| Гистерэктомия в анамнезе Hysterectomy |
-0,079 | 0,185 |
Модель общего дискриминантного анализа показана на рисунке 4. Пунктирной линией показаны границы решающих функций. Распределение больных в зависимости от эффективности лечения показано разноцветными точками: синий цвет – эффективность 1-й линии лечения, красный цвет – эффективность 2-й линии лечения, зеленый цвет – эффективность 3-й линии лечения. Обращает внимание достаточно неоднородная совокупность больных до начала лечения (по исходным признакам) благодаря чему возможно спрогнозировать эффективность лечения.
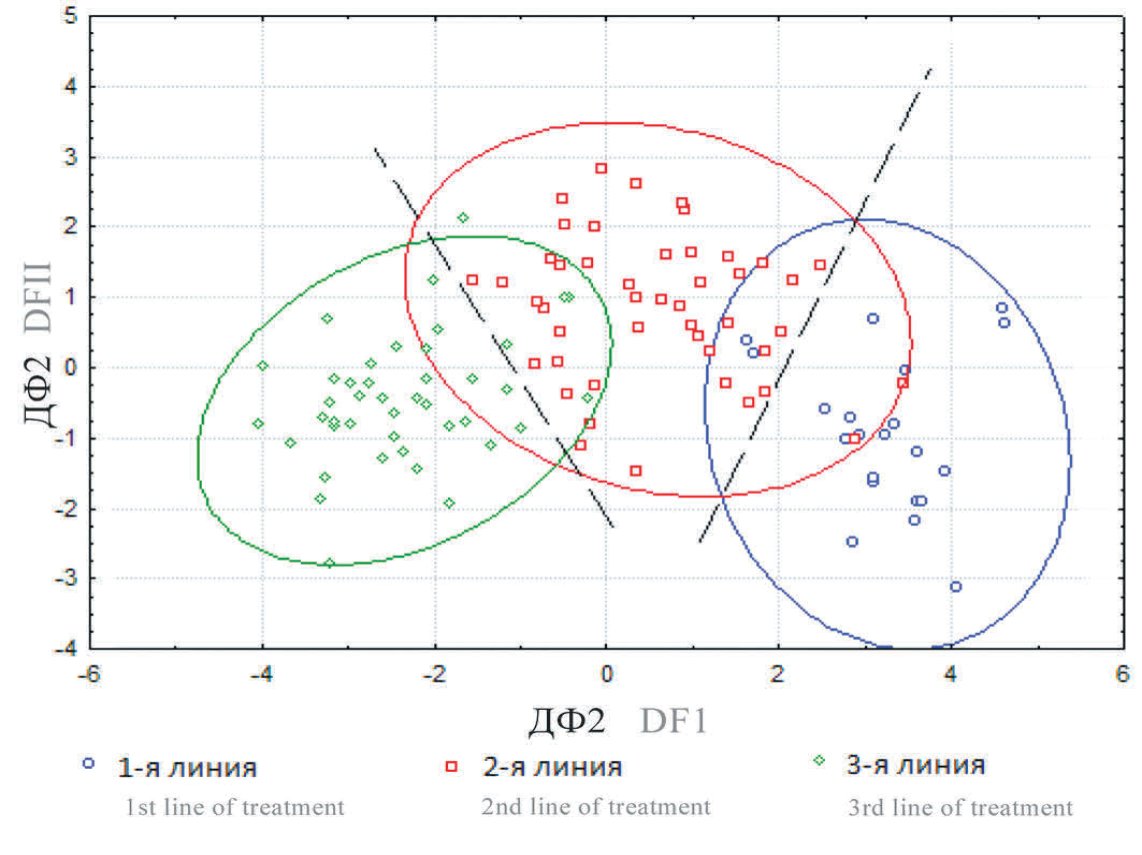
Рис. 4. Диаграмма рассеяния дискриминантных функций, построенных по клиническим данным больных с СБМП в начале лечения (n=110)
Fig. 4. Scatter diagram of discriminant functions based on the clinical data of patients with BPS at the beginning of treatment (n = 110)
На следующем этапе статистического анализа проводилась, собственно, разработка алгоритма лечения больных с СБМП. Было предложено использовать три переменных S1, S2 и S3 на основе полученных дискриминантных функций DF1 и DF2.
Таблица 2. Данные факторной нагрузки переменных S1, S2 и S3
Table 2. The results of calculating the factor load of variables S1, S2 and S3
| Исходные данные Initial data |
S1 | S2 | S3 |
|---|---|---|---|
| Гистерэктомия в анамнезе Hysterectomy |
-1,99 | -2,18 | -2,66 |
| UWSI, баллы UWSI score |
0,75 | 0,90 | 0,93 |
| ICSI, баллы ICSI score |
7,55 | 8,99 | 9,01 |
| PUF Scale, баллы PUF Scale score |
-0,87 | -0,37 | 0,28 |
| BPIC-SS, баллы BPIC-SS score |
0,37 | 0,63 | 0,69 |
|
Гуннеровское поражение |
-9,81 | -16,61 | -15,47 |
| Диффузная кровоточивость слизистой мочевого пузыря Diffuse bleeding of bladder mucosa | -6,57 | -13,28 | -19,94 |
| Диффузные подслизистые кровоизлияния Diffuse submucosal hemorrhage |
-4,42 | -9,00 | -10,16 |
| Редкие петехиальные кровоизлияния Rare petechial hemorrhage |
3,04 | -1,94 | -6,84 |
| Объём наполнения мочевого пузыря, при котором выявляются изменения слизистой, мл Bladder filling volume when mucosal changes are detected, ml |
0,06 | 0,06 | 0,06 |
| Константа Constant |
-314,94 | -367,79 | -392,29 |
Формулы для расчета переменных S1, S2 и S3. S1=0,37 х BPIC-SS+7,55 х ICSI+0,75 х UWSI–0,87 х PUF+0,06 х ОМП –B1–314,91–1,99 * S2 =0,63 х BPIC-SS+8,99 х ICSI+0,90 х UWSI–0,37 х PUF+0,06 х ОМП– B2–367,79–2,18 * S3=0,69 х BPIC-SS+9,01 х ICSI+0,93 х UWSI–0,28 х PUF+0,05 х ОМП– B3–392,29–2,66 *
Примечание:
- BPIC-SS – сумма баллов по анкете BPIC-SS до лечения;
- ICSI – сумма баллов по анкете ICSI до лечения;
- UWSI – сумма баллов по анкете UWSI до лечения;
- PUF – сумма баллов по анкете PUF Scale до лечения;
- ОМП – объем мочевого пузыря когда появляются изменения слизистой, в мл; * – если ранее выполнялась гистерэктомия.
B1–коэффициент равен:
- 9,81 – при гуннеровском поражении;
- 4,42 – при диффузной кровоточивость слизистой мочевого пузыря;
- 6,57 – при диффузных подслизистых кровоизлияниях;
- 3,04 – при редких петехиальных кровоизлияниях;
B2–коэффициент равен:
- 16,61 – при гуннеровском поражении;
- 9,00 – при диффузной кровоточивость слизистой мочевого пузыря;
- 13,28 – при диффузных подслизистых кровоизлияниях;
- 1,94 – при редких петехиальных кровоизлияниях;
B3–коэффициент равен:
- 15,47 – при гуннеровском поражении;
- 10,16 – при диффузной кровоточивость слизистой мочевого пузыря;
- 19,94 – при диффузных подслизистых кровоизлияниях;
- 6,84 при редких петехиальных кровоизлияниях;
Для определения лечебной тактики пациентов с СБМП необходимо сравнить результаты значений трех переменных: S1, S2 и S3. Значения этих переменных определяются по исходных клиническим данным больных до лечения. Возможны три различные конфигурации соотношения этих переменных.
- S1 > S2, S1 > S3 – целесообразна 1-я линия терапии. Вероятность эффективного лечения равняется 88%, неэффективного лечения равняется 95%.
- S2 > S1, S2 > S3 – целесообразна 2-я линия терапии. Вероятность эффективного лечения равняется 96%, неэффективного лечения равняется 92%.
- S3 > S1, S3 > S2 – целесообразна 3-я линия терапии. Вероятность эффективного лечения равняется 97%, неэффективного лечения равняется 98%.
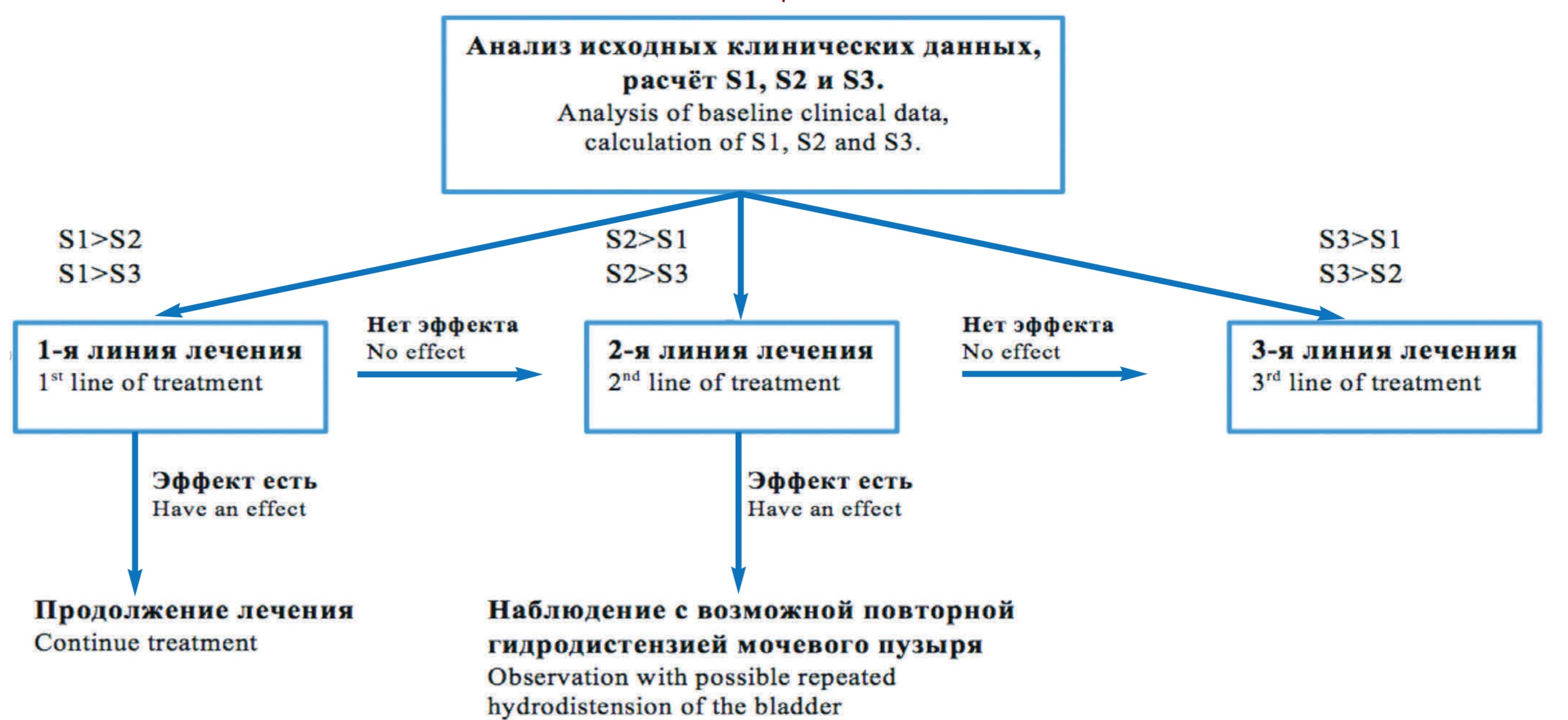
Рис. 5. Алгоритм лечения пациентов с СБМП
Fig. 5. Treatment algorithm of patients with BPS
Окончательный графический вид алгоритма лечения больных с СБМП представлен на рисунке 5.
Таким образом, если значение S1 превышает S2 и S3 целесообразно приступить к 1-й линии лечении (немедикаментозное и медикаментозное консервативное лечение). При наличии эффекта от лечения, на основе предложенных критериев, рекомендуется продолжить начатое лечение, при отсутствии эффекта необходимо приступить к следующему этапу лечения.
Если значение S2 превышает S1 и S3 рекомендуется начинать лечение со 2-й линии (гидродистензия мочевого пузыря). Если лечение расценивается как эффективное, необходимо наблюдение за такими пациентами с возможной повторной гидродистензией. Если результаты лечения были признаны неудовлетворительными, целесообразно приступить к 3-й линии лечения (внутрипузырная ботулинотерапия).
Если у больных значение S3 превышает S1 и S2, то в таком случае целесообразно приступить сразу к 3-й линии лечения (внутрипузырная ботулинотерапия).
ОБСУЖДЕНИЕ
Актуальность изучения СБМП связана со многими причинами. С одной стороны, до конца неизвестными остаются механизмы его развития. Значительные трудности возникают при диагностике СБМП, поскольку его клинические проявления похожи на многие урологические, гинекологические, неврологические и хирургические заболевания [2,3]. Эффективность существующих методов лечения также часто невысока, а полное излечение пациентов с избавлением от изнуряющей симптоматики у значительного числа из них практически недостижимо. В этой связи весьма актуальным оказывается вопрос о критериях эффективности лечения таких больных. В большинстве исследований в качестве основной цели при назначении терапии больным с СБМП рассматривается повышение качества жизни пациентов [7,15]. В настоящей работе мы также считали улучшение качества жизни больных основным критерием успешности лечения. Сопоставляя степень повышения качества жизни со снижением интенсивности клинических проявлений заболевания, была предпринята попытка выявления клинических критериев эффективности. С этой целью мы изучали диагностическую значимость большого количество опросников, анкет и шкал и выявили, что не все из них могут достоверно отобразить тяжесть состояния больных с СБМП как до начала, так и после проведенного лечения. Статистический анализ позволил выявить наиболее ценные из них. Таковыми оказались специализированные опросники PUF Scale и ICSI, а также ВАШ боли и дневники мочеиспускания, данные из которых достоверно коррелировали с качеством жизни больных. Если по опроснику QoL качество жизни пациентов улучшалось на 1 балл и более, то это расценивалось нами как положительный результат проведенного этапа лечения.
Выполненные расчеты показали, что улучшение качество жизни по анкете QoL на 1 балл и более происходит при снижении суммы баллов по опроснику PUF Scale на 20% и более, по опроснику ICSI – на 20% и более, при снижении показателя ВАШ боли – на 2 балла и более и при уменьшении частоты мочеиспускания – на 20% и более. Именно эти показатели были расценены нами как клинические критерии эффективности лечения больных с СБМП. Полученные данные чрезвычайно важны для принятия решения о продолжении начатой терапии или переходе к следующей линии лечения СБМП. Но значимость указанных критериев эффективности не ограничивается только этим. На основе предложенных критериев нами разработан алгоритм лечения больных с СБМП, который позволяет с учетом ряда значимых данных анамнеза и особенностей цистоскопической картины назначать лечение больным в индивидуальном порядке. Все пациенты, принявшие участие в данном исследовании, проходили последовательные этапы лечения СБМП. Результаты каждой линии терапии по отдельности сопоставимы с данными других авторов, выполнявшими оценку эффективности лечения больных с СБМП [1,19]. Но, следует отметить, что предложенный нами алгоритм лечения позволяет избежать последовательного проведения каждой из линий терапии. В ходе статистического анализа были выявлены прогностические факторы, позволяющие предположить, с какой линии терапии следует начинать лечение для достижения наибольшей его эффективности. Это позволяет избежать назначение прогнозируемого низкоэффективного лечения. Таким образом достигается персонифицированный подход при лечении больных с СБМП, что в перспективе за счет выбора оптимальной терапии позволяет надеяться на повышение ее эффективности, сокращения времени и средств, затраченных на лечение.
ВЫВОДЫ
С помощью предложенного алгоритма лечения, используя исходные клинические данные и результаты цистоскопии, возможно рекомендовать назначение 1-й, 2-й и 3-й линий лечения больным с СБМП. Предлагаемые критерии эффективности позволяют оценить целесообразность продолжения лечения больных с СБМП. Представляется целесообразным рекомендовать использовать алгоритм лечения для применения в широкой клинической практике.
ЛИТЕРАТУРА
- Engeler D, Baranowski AP, Berghmans B, Borovicka J, Cottrell AM, et al. Chronic pelvic Pain. Guideline of European Urological Association. 2020. URL% https://uroweb.org/ guideline/chronic-pelvic-pain
- Berry SH, Elliott MN, Suttorp M, Bogart LM, Stoto MA, et al. Prevalence of symptoms of bladder pain syndrome/interstitial cystitis among adult females in the United States. J Urol 2011;186(2):540-544. https://doi:10.1016/j.juro.2011.03.132
- Homma Y. Interstitial cystitis, bladder pain syndrome, hypersensitive bladder, and interstitial cystitis/bladder pain syndrome – clarification of definitions and relationships. Int J Urol 2019;26 (Suppl):20–24. https://doi.org/10.1002/nau.23072
- Винаров А.З. Современные представления об этиологии, патогенезе и лечении синдрома хронической тазовой боли. Урология 2017;(1):114-123. [Vinarov AZ. Current views on the etiology, pathogenesis and treatment of chronic pelvic pain syndrome. Urologiia=Urology 2017;(1):114-123. (In Russian)]. doi:10.18565/urol.2017.1.114-122
- Миркин Я.Б., Карапетян А.В., Шумов С.Ю. Интерстициальный цистит: дискуссия о патогенезе, диагностике и лечении. Часть 1 – патогенез. Экспериментальная и клиническая урология 2017;(4):96-100. [Mirkin YaB, Karapetyan AV, Shumov SYu. Interstitial cystitis: a discussion about pathogenesis, diagnosis, and treatment. Part 1 – pathogenesis. Eksperimental'naya i klinicheskaya urologiya=Experimental and clinical urology 2017;(4):96-100. (In Russian)].
- Слесаревская М.Н., Кузьмин И.В., Игнашов Ю.А. Особенности симптоматики и психоэмоционального статуса у женщин с синдромом хронической тазовой боли. Урологические ведомости 2015;5(3):16-19. [Slesarevskaya MN, Kuzmin IV, Ignashov YuA. Characteristics of symptoms and psychosomatic status in women with chronic pelvic pain syndrome. Urologicheskie vedomosti=Urological statements 2015;5(3):16-19. (In Russian)]. doi:10.17816/uroved5316-19
- Nickel JC, Tripp DA, International Interstitial Cystitis Study Group. Clinical and psychological parameters associated with pain pattern phenotypes in women with interstitial cystitis / bladder pain syndrome. J Urol 2015;193(1):138–144. doi:10.1016/j.juro.2014.07.108
- van de Merwe JP, Nordling J, Bouchelouche P, Bouchelouche K, Cervigni M, et al. Diagnostic criteria, classification, and nomenclature for painful bladder syndrome/interstitial cystitis: an ESSIC proposal. Eur Urol 2008;53(1):60-67. doi:10.1016/j.eururo.2007.09.01912
- Аль-Шукри С.Х., Кузьмин И.В., Слесаревская М.Н., Соколов А.В., Игнашов Ю.А. Расстройства мочеиспускания у больных с синдромом хронической тазовой боли и лейкоплакией мочевого пузыря. Урологические ведомости 2016;6(2):5-10. [Al-Shukri SH, Kuzmin IV, Slesarevskaya MN, Sokolov AV, Ignashov YuA. Disorders of urination in patients with chronic pelvic pain syndrome and bladder leukoplakia. Urologicheskie vedomosti=Urological statements 2016;6(2):5-10. (In Russian)]. doi:10.17816/uroved625-10
- Hanno PM, Burks DA, Clemens JQ, Dmochowski RR, Erikson D. et al. AUA guideline for the diagnosis and treatment of interstitial cystitis/bladder pain syndrome. J Urol 2011;185(6): 2162–2170. doi:10.1016/j.juro.2014.07.108
- Killinger KA, Boura JA, Peters KM. Pain in interstitial cystitis/bladder pain syndrome: do characteristics differ in ulcerative and non-ulcerative subtypes? Int Urogynecol J 2013 24(8):1295–1301. doi:10.1007/s00192-012-2003-9
- Макаров О.В., Хашукоева А.З., Зайцев А.В., Цомаева Е.А. Эндоскопические методы визуализации в комплексной диагностике синдрома хронических тазовых болей у женщин. Лечащии врач 2011; (11):36. [Makarov OV, Hashukoeva AZ, Zajcev AV, Comaeva EA. Endoskopicheskie metody vizualizacii v kompleksnoj diagnostike sindroma hronicheskih tazovyh bolej u zhenshchin. Lechashchii vrach=Attending doctor 2011; (11):36 (In Russian)].
- Слесаревская М.Н., Игнашов Ю.А., Кузьмин И.В. Современные подходы к диагностике синдрома болезненного мочевого пузыря. Урологические ведомости 2017;7(2):25-30. [Slesarevskaya MN, Ignashov YuA, Kuzmin IV. Current approaches to the diagnostic of bladder pain syndrome. Urologicheskie vedomosti=Urological statements2017;7(2):25-30 (In Russian)]. doi:10.17816/uroved7225-30
- Зайцев А.В., Шаров М.Н., Ибрагимов Р.А., Нахрапов Д.И., Пущкарь Д.Ю. Синдром болезненного мочевого пузыря/интерстициальный цистит: современные подходы к диагностике и лечению. Врач скорой помощи 2018;(8):16-26. [Zaytsev AV, Sharov MN, Ibragimov RA, Nachrapov DI, Pushkar DYu. Bladder pain syndrome/interstitial cystitis: modern view for diagnostic and treatment. Vrach skoroy pomoshi=Ambulance doctor 2018;(8):16-26. (In Russian)].
- Cox A, Golda N, Nadeau G, Nickel JC, Carr L, Corcos J, Teichman J. CUA guideline: Diagnosis and treatment of interstitial cystitis/bladder pain syndrome. Can Urol Assoc J 2016;10(5-6): E136–E155. doi:10.5489/cuaj.3786
- Nickel JC, Irvine-Bird K, Jianbo L, Shoskes DA. Phenotype-directed management of interstitial cystitis/bladder pain syndrome. Urology 2014;84(1):175-179. doi:10.1016/ j.urology.2014.03.001.
- Аполихина И.А., Миркин Я.Б., Эйзенах И.А., Малинина О.Ю., Бедретлинова Д.А. Тазовые дисфункции и болевые синдромы в практике уролога. Экспериментальная и клиническая урология 2012; (2): 84-90 [Apolikhina IA, Mirkin YaB, Eyzenah IA, Malinina OYu, Bedretdinova DA. Perinneal pain and dysfunction in urological practice. Eksperimental'naya i klinicheskaya urologiya=Experimental and clinical urology 2012; (2): 84-90 (In Russian)]
- Миркин Я.Б., Карапетян А.В. Интерстициальный цистит: патогенез, диагностика и лечение (часть 2). Экспериментальная и клиническая урология 2018; (2): 118-123. [Mirkin YaB, Karapetyan AV. Interstitial cystitis: pathogenesis, diagnostics and treatment (part 2). Eksperimental'naya i klinicheskaya urologiya=Experimental and clinical urology 2018; (2): 118-123. (In Russian)].
- Wang HJ, Yu WR, Ong HL, Kuo HC. Predictive factors for a satisfactory treatment outcome with intravesical botulinum toxin A injection in patients with interstitial cystitis / bladder pain syndrome. Toxins (Basel). 2019;11(11):E676. https://doi.org/10.3390/toxins11110676
- Зайцев А.В., Цыбуля О.А., Ковылина М.В., Ибрагимов Р.А., Пушкарь Д.Ю. Емкость мочевого пузыря и фиброз детрузора как факторы прогноза клинического течения синдрома болезненного мочевого пузыря/интерстициального цистита. Consilium Medicum 2017; 19 (7): 60–64. [Zaytsev AV, Tsybulya OA, Kovylina MV, Ibragimov RA, Pushkar DYu. Bladder capacity and detrusor fibrosis as factors predicting the clinical course of the painful bladder / interstitial cystitis syndrome. Consilium Medicum 2017; 19 (7): 60–64. (In Russian)]. https://doi.org/10.26442/2075-1753_19.7.60-64
- Зайцев А.В., Шаров М.Н., Арефьева О.А., Пушкарь Д.Ю. Синдром болезненного мочевого пузыря / интерстициальный цистит: факторы прогноза клинического течения заболевания. Вестник урологии 2018; 6(3): 26-35. [Zaytsev AV, Sharov MN, Aref 'eva OA, Pushkar' DYu. Bladder pain syndrome / interstitial cystitis: prognostic factors for the clinical course of the disease. Vestnik urologii=Urology Herald 2018; 6(3): 26-35. (In Russian)]. 10.21886/2308-6424-2018-6-3-26-35
- Аль-Шукри С.Х., Кузьмин И.В., Слесаревская М.Н., Игнашов Ю.А. Применение русскоязычной версии шкалы симптомов тазовой боли, ургентности и частоты мочеиспускания (PUF Scale) у больных с синдромом болезненного мочевого пузыря. Урологические ведомости 2017; 7(2): 5-9. [Al-Shukri SH, Kuzmin IV, Slesarevskaya MN, Ignashov YuA. Use of the Russian version of pelvic pain and urgency/frequency patient symptom scale (PUF scale) in patients with the bladder pain syndrome. Urologicheskie vedomosti=Urological statements 2017; 7(2): 5-9. (In Russian)]. doi:10.17816/ uroved725-9







