ВВЕДЕНИЕ
Железистый цистит (ЖЦ) является одной из разновидностей хронического воспалительного процесса стенки мочевого пузыря, характеризующийся локальной пролиферацией его слизистой оболочки. На одном из этапов развития инфекционного процесса переходно-клеточный уротелий пролабирует в собственную пластинку, образуя так называемые гнезда фон Брунна [1]. В тех случаях, когда из них образуются кистозные полости, а уротелий подвергается метаплазии в столбчатые клетки, процесс становится необратимым, и называется кистозно-железистым циститом [2-4]. Морфологическое изучение ЖЦ показало, что существует его два гистологических типа. Наиболее распространенный тип характеризуется наличием участка стенки мочевого пузыря, выстланным непродуктивными столбчатыми клетками, встречается при патологоанатомических исследованиях в 60-70% наблюдений. Другой тип диагностируется значительно реже и предполагает наличие кистозных полостей, выстланных бокаловидными клетками, секретирующими муцин. Выраженный метапластический процесс в кистозноизмененной стенке мочевого пузыря в редких случаях приводит к образованию опухолевой массы, имитирующей уротелиальный рак [1, 4]. H. Hua и соавт. отмечают, что ЖЦ, проявляющийся в виде полиповидного образования, встречается в 0,1-1,9% случаев в общей популяции, что значимо ниже, чем частота уротелиальной карциномы [5]. Стандартизированный показатель заболеваемости раком мочевого пузыря на 100000 населения в нашей стране составляет 13,2 для мужчин и 2,3 для женщин [6].
Учитывая патоморфологически доказанный процесс метаплазии уротелия в патогенезе ЖЦ, еще в прошлом веке было выдвинуто предположение о риске малигнизации измененных участков мочевого пузыря [2, 3, 7]. Однако эти исследования неоднозначны вследствие малых клинических выборок и сроков наблюдения за пациентами. В альтернативных научных публикациях не выявлено прямой зависимости между развитием уротелиального рака и этой формой цистита [8-11].
В настоящей статье представлен случай полиповидных изменений стенки мочевого пузыря вследствие кистозно-железистого цистита у мужчины 74 лет. Фоновым заболеванием, вероятно способствовавшим развитию этой патологии, являлась ахалазия верхних мочевыводящих путей справа с исходом в терминальный гидронефроз.
КЛИНИЧЕСКИЙ СЛУЧАЙ
Мужчина А. 74 лет, поступил в приемное отделение многопрофильной больницы 30.06.2022 в экстренном порядке с жалобами на впервые в жизни появившуюся примесь крови в моче, постоянные (на протяжении нескольких лет) ноющие боли в поясничной области справа. Впервые к урологу по месту жительства он обратился за 1 месяц до госпитализации по направлению врача-невролога, у которого длительное время наблюдался и проходил лечение по поводу распространенного остеохондроза позвоночника с люмбалгией.
В условиях стационара были проведены ультразвуковое исследование почек, мочевого пузыря, магнитно-резонансная томография (МРТ) малого таза по результатам которых диагностировано образование в области устья правого мочеточника, терминальный гидроуретеронефроз справа и гидроуретеронефроз слева (рис. 1).
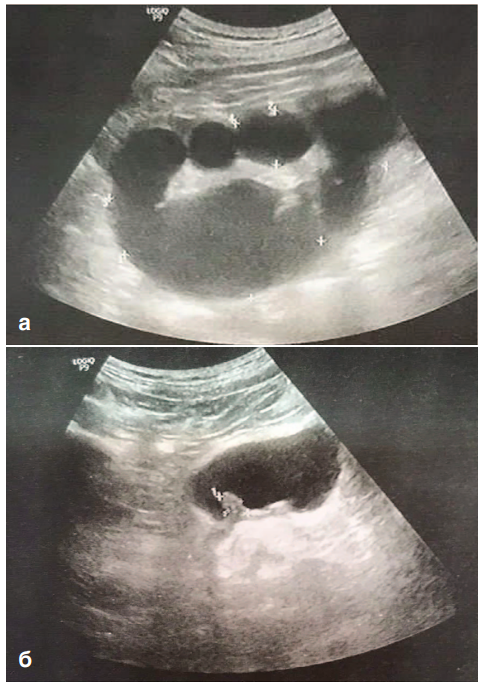
Рис. 1. Ультразвуковое исследование: а – терминальный гидронефроз правой
почки; б – опухолевидное образование в проекции устья правого мочеточника
Fig. 1. Ultrasound examination: a – terminal hydronephrosis of the right kidney;
b – tumor-like formation in the projection of the mouth of the right ureter
В лабораторных анализах обращали на себя внимание умеренный лейкоцитоз – 10,0 тыс., гемоглобин – 123 г/л, СОЭ – 50 мм. ч., С-реактивный белок – 15,8 ммоль/л, креатинин – 163,7 мкмоль/л, мочевина – 5,6 ммоль/л, в общем анализе мочи – лейкоцитурия и гематурия. С лечебно-диагностической целью была выполнена уретроцистоскопия с последующей трансуретральной резекцией полиповидной опухоли в проекции устья правого мочеточника (рис. 2).
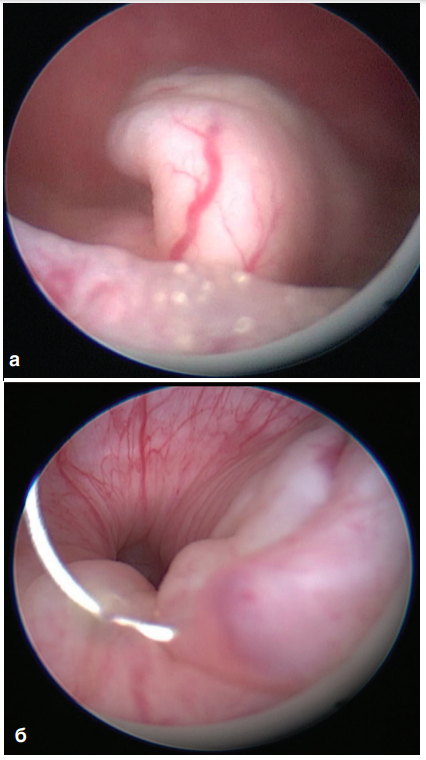
Рис. 2. Цистоскопия. Полиповидное образование в проекции деформированного устья правого мочеточника
Fig. 2. Cystoscopy. Polypoid formation in the projection of the deformed mouth of
the right ureter
Эндоскопическое исследование показало, что устье правого мочеточника широкое, зияющее, разрастается в полиповидную опухолевую ткань. Устье и мочеточник в тазовом отделе свободно проходимы для тубуса резектоскопа 26Ch. После резекции опухолевой ткани выполнена уретероскопия. В нижней трети мочеточника определяется множество конкрементов размером от 2 до 10 мм. (рис. 3).
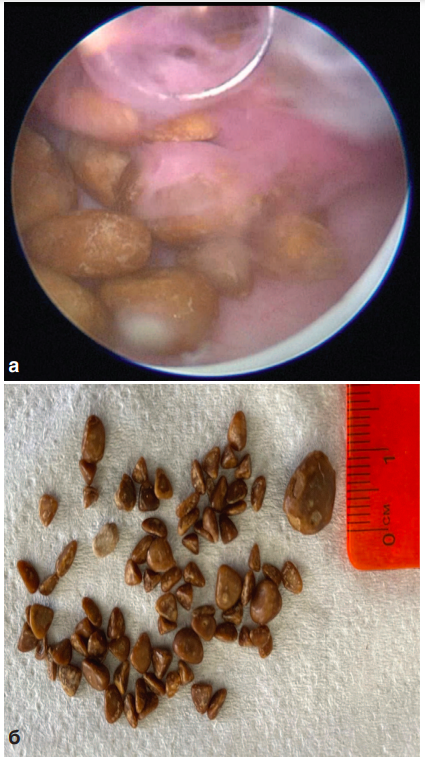
Рис. 3. Уретероскопия. Ахалазия правого мочеточника. Множественные
конкременты нижней трети правого мочеточника
Fig. 3. Ureteroscopy. Achalasia of the right ureter. Multiple stones in the lower
third of the right ureter
После уретеролитоэкстракции 84-х конкрементов, различного размера из дилатированного правого мочеточника, выполнена уретеропиелоскопия. Мочеточник расширен на всем протяжении до 2-3 см, дополнительные образования в его средней и верхней третях, а также в чвшечно-лоханочном сегменте не визуализировались. Резецированная стенка мочевого пузыря была направлена на морфологическое исследование, в ходе которого выявлены полиповидным утолщением слизистой оболочки мочевого пузыря за счет разрастания тубулярно-кистозных структур, выстланных кубическим эпителием. Железистые структуры содержали гомогенную эозинофильную смесь. Гистологическое заключение: железисто-кистозный цистит.
ОБСУЖДЕНИЕ
Согласно представленным в литературе данным, кистозно-железистый цистит является частой патолого-морфологической находкой, но довольно редко проявляется в виде крупных объемных разрастаний, трудно отличимых при помощи неинвазивных методов исследования от рака мочевого пузыря. Трансуретральная резекция с последующим гистологическим заключением является единственным методом точной диагностики данной патологии [5]. Учитывая инфекционно-воспалительный генез ЖЦ, его проявление в виде полиповидного разрастания может диагностироваться в любом возрасте. Подтверждением этому служат опубликованный случай выявленной опухоли у мужчины 22 лет, которая явилась причиной развития острой задержки мочеиспускания. Результаты хирургического лечения показали редкий, для столь молодого возраста случай развития гиперплазии простаты и ЖЦ [9]. M.J. Semins и соавт. в 2007 году представили клиническое наблюдение диагностированной опухоли мочевого пузыря у 32-летней женщины. По результатам гистологического исследования был подтвержден ЖЦ (кистозный), без признаков неоплазии. Наблюдение в отдаленном периоде не показало признаков рецидива заболевания и/или развития уротелиального рака [12]. Однако стоит отметить, что чаще такое клиническое проявление болезни выявляется у мужчин старшей возрастной группы. Соотношение пациентов мужского и женского пола составляет 2:1 [5, 11]. В тоже время, эти данные статистически не достоверны из-за малых анализированных групп в представленных исследованиях.
Как уже упоминалось ранее, прямой связи между ЖЦ и развитием рака мочевого пузыря не отмечается. Этот факт подтверждается как в частных наблюдения, так и по результатам ретроспективного анализа исследованных когорт. Так, например, врачами из Японской клиники в 1990 году представлено описание случая 70-ти летнего мужчины, у которого, по данным обследования была заподозрена опухоль мочевого пузыря. Проведенное эндоскопическое лечение с последующим гистологическим исследованием показало отсутствие признаков раковых клеток. Природа образования расценена как ЖЦ. Катамнестический период наблюдения не показал признаков рецидива или развития уротелиальной карциномы [13]. Исследователи из Китая в период с 2015 по 2018 годы наблюдали 18 пациентов с морфологически подтвержденным ЖЦ. Авторы сообщают, что среди них не было случаев карциномы мочевого пузыря и мочеполового туберкулеза [3]. Отечественные ученые, представляющие Московский государственный медико-стоматологический университет им. А.И. Евдокимова, изучили 52 историй болезни пациентов, у которых в период с 2006 по 2014 г. был диагностирован кистозно-железистый цистит с кишечной метаплазией или без таковой. Результаты исследования не позволяют рассматривать это состояние как предраковое [11].
Клинические проявления опухоли мочевого пузыря вследствие ЖЦ предполагают большое многообразие. К ним относятся как различные дизурические проявления, гематурия, включая возможность развития обструкции нижних и/или верхних мочевыводящих путей [9, 14].
Представленное нами клиническое наблюдение демонстрирует еще один случай редкого сочетания доброкачественной опухоли мочевого пузыря в сочетании с хронической инфекцией и ахалазией верхних мочевыводящих путей. Вероятно, этот процесс являлся этиологически значимым для развития ЖЦ, который можно считать осложнением первичного заболевания. Наше наблюдение еще раз доказывает, что клинически проявления ЖЦ могут быть вариабельны и требуют комплексного подхода к диагностике и лечению пациентов с данной нозологией.
ЛИТЕРАТУРА
1. Воробьев А.В. Классификация и диагностика рака мочевого пузыря, вопросы дифференциальной диагностики (лейкоплакия, сосочковый цистит, гнезда фон Брунна, нефрогенная метаплазия). Практическая онкология 2003;4(4):196-203. [Vorobyov A.V. Classification and diagnosis of bladder cancer, issues of differential diagnosis (leukoplakia, papillary cystitis, von Brunn's nests, nephrogenic metaplasia). Prakticheskaya onkologiya = Practical oncology 2003;4(4):196-203. (In Russian)].
2. Bullock PS, Thoni DE, Murphy WM. The significance of colonic mucosa (intestinal metaplasia) involving the urinary tract. Cancer 1987;59:2086–90. http://doi.org/10.1002/1097-0142 (19870615)59:123.0.co;2-j.
3. Hong T, Piao S, Sun L, Tao Y, Ke M. Tumor protein P63 Regulated 1 contributes to inflammation and cell proliferation of cystitis glandularis through regulating the NF-кB/cyclooxygenase2/prostaglandin E2 axis. Bosn J Basic Med Sci 2022;22(1):100–109. http://doi.org/10.17305/ bjbms.2021.6763.
4. Agrawal A, Kumar D, Jha AA, Aggarwal P. Incidence of adenocarcinoma bladder in patients with cystitis cystica et glandularis: a retrospective study. Indian J Urol 2020;36(4):297–302. http://doi.org/10.4103/iju. IJU 261 20.
5. Hua H, Gao Y, Lin J, Hou F, Wang JW, Zhang Y, et al. Quantitative analysis of enhanced computed tomography in differentiating cystitis glandularis and bladder cancer. Biomed Res Int 2020;2020:4930621. http://doi.org/10.1155/2020/4930621.
6. Каприн А.Д., Алексеев Б.Я., Матвеев В.Б., Пушкарь Д.Ю., Говоров А.В., Горбань Н.А. и др. Рак мочевого пузыря. Клинические рекомендации 2020;93 с. [Kaprin A.D., Alekseev B.Ya., Matveev V.B., Pushkar D.Yu., Govorov A.V., Gorban N.A., et al. Bladder cancer. Clinical guidelines 2020;93 p. (In Russian)].
7. Yi X, Lu H, Wu Y, Shen Y, Meng Q, Cheng J, et al. Cystitis glandularis: A controversial premalignant lesion. Oncol Lett 20148(4):1662–1664. http://doi.org/10.3892/ol.2014.2360.
8. Smith AK, Hansel DE, Jones JS. Role of cystitis cystica et glandularis and intestinal metaplasia in development of bladder carcinoma. Urology 2008;71:915-8. http://doi.org/10.1016/ j.urology.2007.11.079.
9. Zouari S, Bouassida K, Ahmed KB, Thabet AB, Krichene MA, Jebali C. Acute urinary retention due to benign prostatic hyperplasia associated with cystitis glandularis in a 22-year-old patient. Pan Afr Med J 2018;30:30. http://doi.org/10.11604/pamj.2018.30.30.14835.
10. Кельн А.А., Петросян Г.С., Бердичевский Б.А., Алифов Д.Г. Дифференциальная диагностика кистозно-железистого цистита и рака мочевого пузыря. Академический журнал Западной Сибири 2020;16(5):39-41. [Keln A.A., Petrosyan G.S., Berdichevsky B.A., Alifov D.G. Differential diagnosis of cystic glandular cystitis and bladder cancer. Akademicheskiy zhurnal Zapadnoy Sibiri = Academic Journal of Western Siberia 2020;16(5):39-41. (In Russian)].
11. Ковылина М.В., Прилепская Е.А., Цыбуля О.А., Тупикина Н.В., Рева И.А., Махмудов Т.Б. Кистозный и железистый цистит: корреляция с уротелиальным раком мочевого пузыря. Онкоурология 2015;11(4):51-53. [Kovylina M.V., Prilepskaya E.A., Tsybulya O.A., Tupikina N.V., Reva I.A., Makhmudov T.B. Cystitis cystica and cystitis glandularis: its relationship to the development of urothelial bladder cancer. Onkourologiya = Cancer Urology 2015;11(4):51-53. (In Russian)]. http://doi.org/10.17650/1726-9776-2015-11-4-51-53.
12. Semins MJ, Schoenberg MP. A case of florid cystitis glandularis. Nat Clin Pract Urol 2007;4:341–345. http://doi.org/10.1038/ncpuro0814. PMID: 17551538.
13. Tanaka S, Morikawa Y. A case of cystitis glandularis suspected of malignant tumor of urinary bladder. Hinyokika Kiyo 1990;36(3):351-3.
14. Chen YH, Tseng JS. Concurrent urachal abscess and florid cystitis glandularis masquerading as malignancy: a case report and literature review. BMC Surg 2022;22(1):105. http://doi.org/10.1186/s12893-021-01430-w.







