Дивертикулы чашечки почки представляют собой заполненную жидкостью полость, имеющую связь с чашечнолоханочной системой. Они бывают как врожденные, так и приобретенные после перенесенной инфекции мочеполового тракта, травмы или мочекаменной болезни. Диагностируются дивертикулы чашечки почки у детей достаточно редко [1-6], либо случайно, либо выявляются в процессе обследования пациентов, имеющих клинические симптомы различных урологических заболеваний. В мировой литературе имеется небольшое количество работ, посвященных диагностике и лечению дивертикула чашечки почки у детей и в течение последних 10 лет было опубликовано только 8 работ [1-8], и лишь одна из них – отечественная [1].
Диагностика дивертикулов чашечки почки у детей трудна из-за ультразвукового сходства с солитарной кистой почки [2]. При этом следует отметить, что ультразвуковое исследование является основным методом диагностики, однако оно может выявить наличие кисты почек, но не визуализирует его связь с чашечно-лоханочной системой. Хотя в работе Е.Н. Врублевской с соавт. указывается, что весьма информативным и надежным способом дифференциальной диагностики может являться фармакоультразвуковое исследование с введением диуретиков [1]. Однако в большинстве публикаций отмечается, что выявить связь между кистозной полостью и чашечно-лоханочной системой можно только при проведении контрастных исследований, таких как рентгеновская компьютерная томография или экскреторная урография, при этом сцинтиграфия и магнитно-резонансная томография являются ключевым методами исследования для установления правильного диагноза [2, 6-9]. Рентгеновская компьютерная томография почек принадлежит к стандартным процедурам обработки изображений у детей из-за лучшей визуализации мочевыводящих путей и схожей или даже сниженной дозы радиации в сравнении с обычной внутривенной урографией [2]. Изображение конечной фазы выведения фармпрепарата показывает повышение уровня контрастного вещества или увеличения плотности содержимого дивертикула [9].
Лечение дивертикула чашечки почки у детей составляет еще более сложную проблему, чем диагностика этого заболевания [3, 4]. В большинстве публикаций пациентов с дивертикулами чашечки предлагается вести консервативно. При этом отмечается, что наличие дивертикула почечной чашечки и лоханки могут приводить к таким осложнениям как развитие конкрементов в связи с задержкой мочи в почечном пространстве и рецидивирующих инфекций мочевыводящих путей, осложненных образованием абсцесса [2-4]. Возникновение вышеуказанных осложнений или увеличение размера дивертикула может быть показанием для хирургического лечения [2].
Цель данной работы – демонстрация первого опыта лечения дивертикула чашечки почки путем выполнения однотроакарной ретроперитонеоскопической фенестрации с дренированием чашечно-лоханочной системы.
В апреле 2015 года в урологическое отделение ГАУЗ Детская республиканская клиническая больница МЗ РТ обратился пациент В., 12 лет с жалобами на периодические боли в верхней части живота в утренние часы. Впервые с этими жалобами родители ребенка обратились к педиатру по месту жительства в 2011 году. Пациенту был установлен клинический диагноз: дискинезия кишечника. Назначено соответствующее лечение. В течение трех лет лечение было не эффективным, в связи с чем пациенту 14 апреля 2014 года было проведено ультразвуковое исследование органов брюшной полости и забрюшинного пространства. По результатам эхографии почек было выявлено кистозное образование верхнего полюса правой почки, размерами 37,0×31,4 мм в сагитальном срезе и 37,0×30,9 мм во фронтальном срезе (рис. 1).
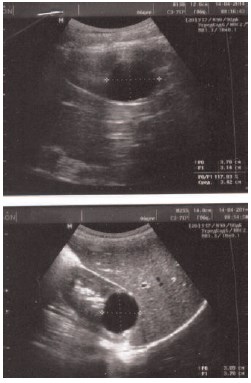
Рис. 1. Эхограмма пациента В., 11 лет от 14.04.2014. В верхнем полюсе правой почки определяется кистозное образование размерами 37,0*31,4 мм в сагитальном срезе и 37,0*30,9 мм во фронтальном срезе
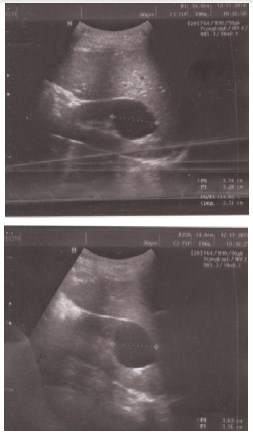
Рис. 2. Эхограмма пациента В., 11 лет от 12.11.2014. В верхнем полюсе правой почки определяется кистозное образование размерами 37,4×32,8 мм в сагитальном срезе и 36,3× 35,6 мм во фронтальном срезе
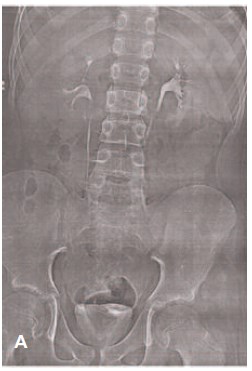
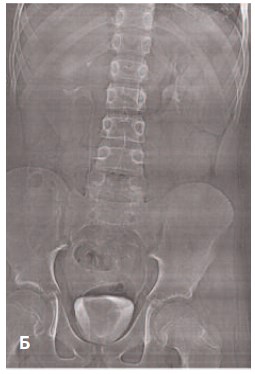
Рис. 3. Экскреторная урограмма пациента В., 11 лет от 28.11.2014. В верхнем полюсе правой почки на 15 (А) и 25 (Б) минутах исследования определяется накопление контрастного вещества за пределами чашечно-лоханочной системы диаметром около 4 см с деформацией последней в виде «раздвигания» верхней и средней группы чашечек
Детским урологом амбулаторной сети было рекомендовано продолжить динамическое наблюдение с выполнением контрольного ультразвукового исследования через 6 месяцев, которое было проведено через 7 месяцев, 12 ноября 2014 г. По результатам обследования был отмечен незначительный рост кистозной полости до размеров 37,4×32,8 мм в сагитальном срезе и 36,3×35,6 мм во фронтальном срезе (рис. 2).
Учитывая наличие роста кисты почки, 28 ноября 2014 г. ребенку была выполнена экскреторная урография, которая была интерпретирована следующим образом: в верхнем полюсе правой почки выявлена солитарная киста, деформирующая чашечно-лоханочную систему почки в виде «раздвигания» верхней и средней групп чашечек. При этом накопление контрастного вещества в кистозной полости за пределами чашечно-лоханочной системы на 15 и 25 минутах с его опорожнением на 60 минуте исследования не отмечено (рис. 3). Через 2 недели после проведения внутривенной урографии была выполнена микционная цистография, не выявившая каких-либо патологических изменений.
Однако пациенту было рекомендовано обратиться на прием к детскому урологу-андрологу в консультативную поликлинику ГАУЗ Детская республиканская клиническая больница МЗ РТ. 26 марта 2015 года ребенку было проведено ультразвуковое исследование, констатировавшее продолжающийся рост солитарной кисты верхнего полюса правой почки до размеров 47,6×35,6 мм в сагитальном срезе (рис. 4). При этом, проведенное ультразвуковое исследование с диуретической нагрузкой не показало изменений в размерах кистозной полости.
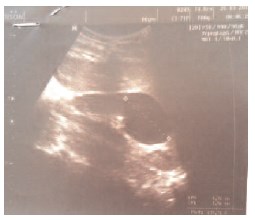
Рис. 4. Эхограмма пациента В., 12 лет от 26.03.2015. В верхнем полюсе правой почки определяется кистозное образование размерами 47,6*35,6 мм в сагитальном срезе
Учитывая клиническую картину с наличием болевого синдрома и интенсивного роста кисты правой почки ребенку было рекомендовано проведение рентгеновской компьютерной томографии органов брюшной полости и забрюшинного пространства с пероральным и внутривенным контрастированием, которая была выполнена 30 апреля 2015 года (рис. 5). В заключении исследования было указано: солитарная киста (дивертикул?) верхнего полюса правой почки размерами 38×40×50 мм, накапливающая контрастное вещество.
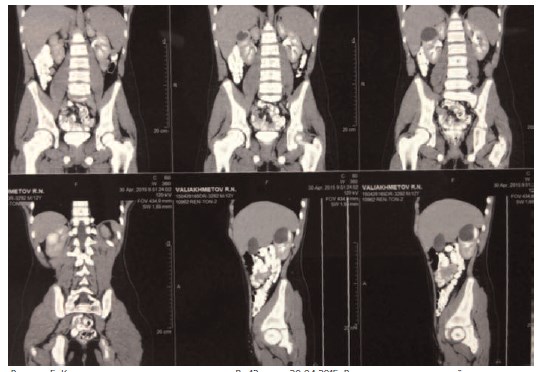
Рисунок 5. Компьютерная томограмма пациента В., 12 лет от 30.04.2015. В верхнем полюсе правой почки определяется кистозное образование, накапливающее контрастное вещество, максимальными размерами 38×40×50 мм
Лишь на клиническом разборе пациенту был установлен диагноз: дивертикул чашечки верхнего полюса правой почки. Родителям пациента было предложено хирургическое лечение ребенка с использованием однотроакарного ретроперитонеоскопического доступа.
6 мая 2015 года была выполнена хирургическая операция – однотроакарная ретроперитонеоскопическая фенестрация дивертикула чашечки верхнего полюса правой почки. При проведении операции использовали скальпель №11, безопасный троакар 5,5 мм, лапароскоп 5 мм 0˚ с рабочим каналом 3,5 мм, диссектор Мерилэнд диаметром, лапароскопические ножницы диаметром, отсос для лапароскопических операций, каждый диаметром 3 мм длиной 32 см, катетер Нелатона №8Ch, цистоскоп 9,5Ch, ригидный мочеточниковый катетер №4Ch, мочеточниковый стент double pig tail 4,7 Ch. В начале операции была проведена уретроцистоскопия с установкой ригидного мочеточникового катетера №4Ch в лоханку правой почки. Затем пациента уложили на операционном столе в положении лежа на боку, противоположном зоне хирургического интереса. Разрез кожи для установки порта длиной 7 мм провели по средней подмышечной линии между XI и XII ребром отступя 0,5 см от условной линии соединяющей ребра (рис. 6А). После установки троакара 5,5 мм в указанной области в забрюшинном пространстве создали давление 12 мм рт.ст. Затем ввели лапароскоп с рабочим каналом, при помощи которого провели ревизию забрюшинного пространства. Поверхность почки отделили от забрюшинной клетчатки с использованием диссектора Мерилэнд и ножниц диаметром 3 мм, которые вводили в рабочий канал лапароскопа. После обнаружения дивертикула чашечки, дальнейшее выделение почки прекратили (рис. 6Б).
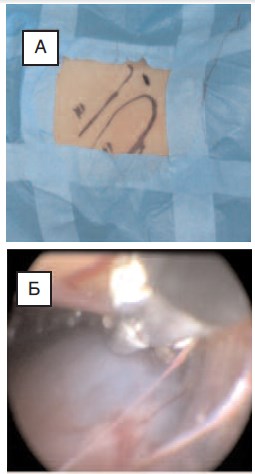
Рис. 6. Пациент В., 12 лет: А –указано место хирургического доступа при выполнении однотроакарной ретроперитонеоскопической фенестрации дивертикула чашечки почки; Б – обнаружен дивертикул чашечки правой почки (характерная голубоватая окраска стенки кистозного образования почки)
При помощи ножниц, отступя 3 мм от «здоровой» паренхимы почки произвели вскрытие дивертикула в наиболее тонком месте. Содержимое дивертикула удалили с помощью отсоса. Далее ножницами, введенными в рабочий канал лапароскопа, полностью иссекли стенку кисты отступя около 3 мм от края «здоровой» паренхимы почки. Иссеченную стенку кисты направили на патогистологическое исследование. Затем произвели осмотр внутренней выстилки дивертикула, при этом был выявлен участок подозрительный на сообщение дивертикула с чашечно-лоханочной системой почки (рис. 7А). Далее в мочеточниковый катетер, установленный в начале операции был введен индигокармин в объеме 1 мл, который стал поступать из этого участка (рис. 7Б).
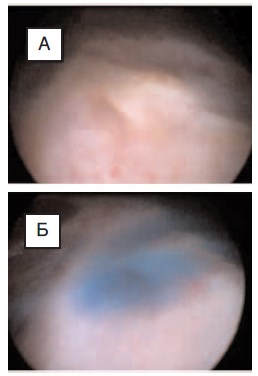
Рис. 7. Пациент В., 12 лет: А – участок стенки (в центре), подозрительный на сообщение дивертикула чашечки с чашечно-лоханочной системой почки; Б – поступление индигокармина в полость дивертикула через сообщение между чашечно-лоханочной системой почки и дивертикулом чашечки
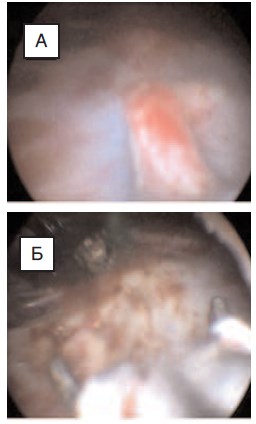
Рис.8. Пациент В., 12 лет: А – сообщение между дивертикулом чашечки и чашечно-лоханочной системой правой почки зажато между браншей L-образного диссектора; Б – вид полости дивертикула после обработки во время контрольного введения индигокармина в чашечно-лоханочную систему – контрастное вещество в полость дивертикула не поступает
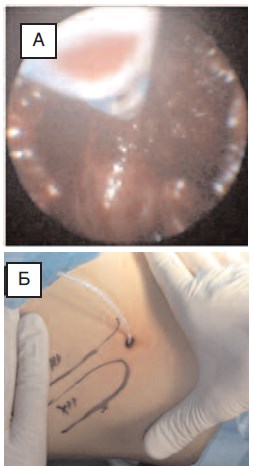
Рис. 9. Пациент В., 12 лет: А – интраоперационная установка в полость дивертикула катетера Нелатона №8 Ch; Б – внешний вид послеоперационной раны с установленным дренирующим катетером Нелатона №8 Ch
Учитывая маленькие размеры сообщения (менее 1 мм в диаметре) L-образным диссектором сообщение было пережато и в режиме монополярной коагуляции произведена диатермия данного участка дивертикула (рис. 8А). Затем прикосновением изогнутой части браншей L-образного диссектора к выстилке дивертикула обработана оставшаяся часть полости. Перед завершением процедуры было проведено контрольное введение индигокармина в объеме 3 мл в мочеточниковый катетер – контрастное вещество из чашечно-лоханочной системы через сообщение не поступало (рис. 8Б).
Ретроперитонеоскопическую часть операции завершили десуфляцией воздуха из забрюшинного пространства и установкой в полость дивертикула катетера Нелатона №8 Ch (рис. 9А), который фиксировали к коже при помощи лейкопластыря. Швы на операционную рану не накладывали, а дренирующий катетер фиксировали при помощи лейкопластыря (рис. 9Б).
При окончании операции мочеточниковый катетер был удален и при помощи цистоскопа в лоханку правой почки установлен мочеточниковый стент double pig tail 4,7Ch, а в мочевой пузырь установлен катетер Фолей №10Ch. Продолжительность операции составила 60 минут, кровопотеря была менее 5 мл. На вторые сутки после операции пациент начал самостоятельно передвигаться, отменены анальгетики. В течение первых двух суток из дренажа поступало соответственно 28 и 20 мл раневого отделяемого в сутки. С третьих суток отделяемое стало уменьшаться (12 мл) и к пятым суткам послеоперационного наблюдения выделение транссудата из дивертикула чашечки прекратилось.
На контрольной обзорной урограмме на 6-е сутки после операции визуализирован мочеточниковый стент, дренирующий лоханку правой почки в мочевой пузырь (рис. 10А). В связи с полученными данными, дренирующий дивертикул катетер №8Ch был удален. Катетер Фолей удален из мочевого пузыря на 7-е сутки после операции, после чего пациент в удовлетворительном состоянии был выписан из стационара (рис. 10Б).
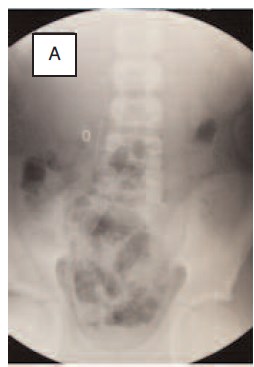
Рис. 10A. Пациент В., 12 лет: А – обзорная рентгенография органов брюшной полости (визуализируется мочеточниковый стент, дренирующий лоханку правой почки в мочевой пузырь);
Таким образом, в отличие от предложенных ранее методов хирургического лечения дивертикулов чашечек почек, описанный способ однотроакарной ретроперитонеоскопической фенестрации дивертикула чашечки почки выполняется через один хирургический доступ длиной 8 мм, по эффективности сходен с открытыми и многопортовыми ретроперитонеоскопическими доступами и превосходит пункционный метод. А по травмирующему воздействию на организм, косметическому эффекту и длительности реабилитационного периода лучше в сравнении с открытыми и многопортовыми ретроперитонеоскопическими доступами, и сопоставим с пункционными методиками.
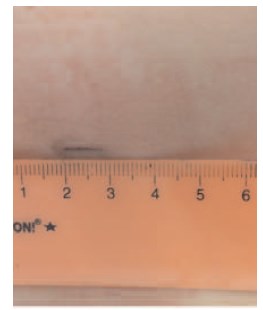
Рис. 10 Б. Пациент В., 12 лет: Б – вид послеоперационной раны на 7-ые сутки после операции (длина разреза 8 мм)
ЗАКЛЮЧЕНИЕ
1. В случае обнаружения кистозного образования в почке ребенка, дифференциальная диагностика должна включать в частности: простую кисту, дивертикул чашечки и первые проявления аутосомно-доминантного поликистоза почек, для чего необходимо контрастное исследование в виде рентгеновской компьютерной томографии.
2. Ведение дивертикула чашечки у детей включает в себя ультрасонографическое наблюдение, консервативное лечение и реже требует хирургического вмешательства.
3. Способ однотроакарной ретроперитонеоскопической фенестрации дивертикула чашечки почки с дренированием чашечно-лоханочной системы может являться операцией выбора у детей с данной патологией.
ЛИТЕРАТУРА
1. Врублевская Е.Н., Коварский С.Л., Врублевский С.Г. Хирургическое лечение дивертикула почечной чашечки у девочки 5 лет. // Детская хирургия. 2010. N1. С. 51-53.
2. Bombiński P, Warchoł S, Brzewski M, Biejat A, Dudek-Warchoł T, Krzemień G, Szmigielska A, Toth K. Calyceal diverticulum of the kidney – diagnostic imaging dilemma in pediatric patients – case report. // Pol J Radiol. 2015. Vol. 80. P. 27-30.
3. Casale P, Grady RW, Feng WC, Joyner BD, Mitchell ME. Ерe pediatric caliceal diverticulum: diagnosis and laparoscopic management. // J Endourol. 2004. Vol. 18, N 7. P. 668-671.
4. Estrada CR, Datta S, Schneck FX, Bauer SB, Peters CA, Retik AB. Caliceal diverticula in children: natural history and management. // J Urol. 2009. Vol. 181, N 3. P. 1306-1311.
5. Karmazyn B, Kaefer M, Jennings SG, Nirmala R, Raske ME. Caliceal diverticulum in pediatric patients: the spectrum of imaging findings. // Pediatr Radiol. 2011. Vol. 41, N 11. P. 1369-1373.
6. Kavukcu S, Cakmakci H, Babayigit A. Diagnosis of caliceal diverticulum in two pediatric patients: a comparison of sonography, CT, and urography. // J Clin Ultrasound. 2003. Vol. 31, N 4. P. 218-221.
7. Marietti S, Woldrich J, Durbin J, Sparks S, Kaplan G, Chiang G. Urologic findings on computed tomography of the abdomen and pelvis in a pediatric population. // J Pediatr Urol. 2013. Vol. 9, N 5. P. 609-612.
8. Surendrababu NR, Govil S. Diagnostic dilemma: calyceal diverticulum vs. complicated cyst. // Indian J Med Sci. 2005. Vol. 59, N 9. P. 403-405.
9. Stunell H, McNeill G, Browne RF, Grainger R, Torreggiani WC. Ерe imaging appearances of calyceal diverticula complicated by uroliathasis. // Br J Radiol. 2010. Vol. 83, N 994. P. 888-894.







