ВВЕДЕНИЕ
При уротелиальном раке объектами злокачественной трансформации становятся уротелиоциты мочевого пузыря и проксимальной части уретры у 90-95% заболевших, клетки уротелия лоханок и мочеточников – в 5-10% наблюдений. В западных странах Европы и США эти 5-10% соответствуют 1-2 случаям уротелиального рака верхних мочевыводящих путей (УРВМП), ежегодно выявляемого среди 100 тысяч человек. На момент установления диагноза инвазивная форма опухолевого роста имеет место у 60% пациентов с УРВМП, т.е. встречается в 2,5-4,0 раза чаще, чем при поражении переходного эпителия мочевого пузыря и проксимального отдела уретры [1-4].
В настоящее время основным методом лечения УРВМП является радикальная нефруретерэктомия (РНУ) с резекцией мочевого пузыря независимо от расположения опухоли в верхних мочевыводящих путях (ВМП) [5-8]. Данная технология считается «золотым стандартом» лечения УРВМП, хотя очевидно, что ее применение при двустороннем поражении ВМП неизбежно приводит к развитию ренопривного состояния и необходимости проведения заместительной почечной терапии. Между тем, при хирургическом лечении двустороннего уротелиального рака ВМП более высокие функциональные результаты могут быть получены при использовании органосберегающей хирургии [9].
Преимущества органосберегающих операций заключаются не только в получении лучших функциональных результатов. Кроме этого малоинвазивные вмешательства отличаются ме́ньшей травматичностью, позволяют снизить операционный и анестезиологический риски у пациентов старшей возрастной группы, обеспечивают более высокое качество жизни после вмешательства и др. Но, как подчеркивают M.L. Cutress и соавт., «… доказательная база для более широкого применения уретероскопии и лазерной абляции, чрескожного доступа для резекции новообразований при лечении уротелиального рака ВМП являются слабыми, поскольку сообщаемый опыт, в основном, ограничивается небольшим числом случаев…» [15]. Поэтому сейчас ценным для дальнейшего развития малоинвазивной хирургии УРВМП является каждое клиническое наблюдение.Однако, как отмечают E.N. Liatsikos и соавт., при органосберегающем лечении УРВМП прослеживается четкая зависимость онкологических результатов от степени злокачественности опухоли [10, 11]. Поэтому на данном этапе развития медицинской науки малоинвазивные методы применяются только для иссечения одиночно расположенных образований ВМП с низким злокачественным потенциалом (low-grade) и размерами, не превышающими 2 см [12-14].
Целью настоящей работы является демонстрация клинического случая неинвазивной уротелиальной карциномы правой лоханки и обоих мочеточников и возможностей современных методов эндоскопического лечения.
КЛИНИЧЕСКОЕ НАБЛЮДЕНИЕ
Пациент Б., находился на лечении в урологическом отделении №2 Санкт-Петербургского государственного бюджетного учреждения здравоохранения Клиническая больница Святителя Луки по поводу злокачественных новообразований лоханки правой почки и нижней трети правого мочеточника (мультилокулярный рост) TaNoMoG3, злокачественного новообразования левого мочеточника TaNoMoG1.
При поступлении в стационар пациент предъявлял жалобы на ощущение дискомфорта в паховой области справа и красноватый цвет мочи. Как следует из анамнеза, ощущение дискомфорта в паховой области справа впервые появилось около года назад. Возникало периодически и исчезало самопроизвольно.
Около 6 месяцев назад заметил у себя однократное появление красноватого цвета мочи. За медицинской помощью впервые обратился 7 дней назад из-за очередного появления ощущения дискомфорта в правой паховой области, которое на этот раз сочеталось с красноватым окрашиванием мочи.
В поликлинике по месту жительства после консультации урологом, пациент был направлен в урологическое отделение №2 СПб ГБУЗ Клиническая больница Святителя Луки для дальнейшего обследования и определения тактики лечения. Эпидемиологический и аллергический анамнезы пациента не отягощены.
При объективном обследовании в момент госпитализации состояние удовлетворительное. Кожные покровы и видимые слизистые чистые. Поверхностные лимфатические узлы не пальпируются. В легких дыхание везикулярное. Число дыхательных движений (ЧДД) – 18 дыхательных движений в минуту. Сердечные тоны ясные, ритм правильный, число сердечных сокращений (ЧСС) – 78 ударов в минуту, АД – 124/80 мм рт.ст. Язык влажный, обложен белым налетом, живот не вздут, симметричный, мягкий, безболезненный. Симптом поколачивания по поясничной области отрицательный. Физиологические отправления не нарушены. При осмотре наружных половых органов патологии не выявлено.
Непосредственно после госпитализации в течение первых 6 часов проведены электрокардиография (ЭКГ), мультиспиральная компьютерная томография (МСКТ), анализ крови (общий и биохимический), общий анализ мочи, коагулограмма, определение уровня ПСА в сыворотке крови, ультразвуковое исследование почек и надпочечников. Пациент консультирован терапевтом, выявившим гипертоническую болезнь II стадии и 2 степени тяжести с риском сердечно-сосудистых осложнений 3 степени.
Согласно результатам диагностических мероприятий на момент поступления в стационар у больного имели место следующие нарушения: 1) лейкоцитоз до 9,9х109 /л за счет абсолютного нейтрофилеза до 7,3х109 /л; 2) увеличение концентраций креатинина и глюкозы в сыворотке крови до 104,4 мкмоль/л и до 5,99 ммоль/л, соответственно; 3) электрокардиографические признаки местных нарушений внутрижелудочковой проводимости и синдрома ранней реполяризации желудочков; 4) МСКТ-признаки эмфиземы легких.
По данным МСКТ почек, мочеточников и мочевого пузыря, выполненной по стандартной программе, дополненной внутривенным введением контрастного препарата, на уровне тела второго поясничного позвонка в просвете правого мочеточника выявлена мягкотканная структура размерами до 27х10 мм, плотностью при нативном контрастировании до 25 HU, с градиентом накопления контрастного препарата до 30 HU и замедленным выделением. Аналогичная структура размерами до 4,5х3,5х5,5 мм обнаружена в пиелоуретеральном сегменте. В левом мочеточнике также на уровне второго поясничного позвонка обнаружено еще одно образование размерами до 7,0х5,5х5,5 мм, по своим характеристикам аналогичное таковому в правом мочеточнике. В зоне сканирования определялись лимфатические узлы: верхний панкреатический – до 8,5 мм по короткой оси, на уровне ворот печени – до 9 мм по короткой оси. Отмечалось узелковое утолщение ножек надпочечников. В целом, согласно заключению, при МСКТ почек, мочеточников и мочевого пузыря, выявлены признаки опухолей обоих мочеточников и лоханки правой почки, умеренная внутрибрюшная лимфаденопатия, узелковая гиперплазия надпочечников, атеросклероз (рис. 1).
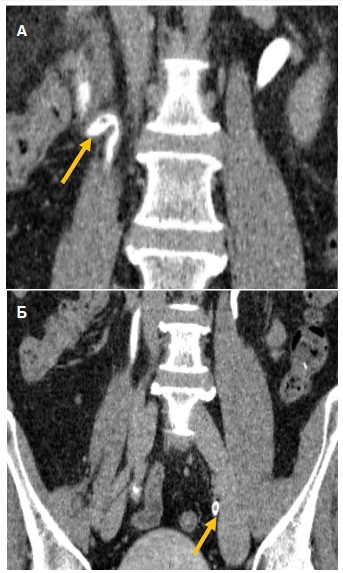
Рис. 1 А,Б. Пациент Б., 58 лет. Мультиспиральная компьютерная томография почек, мочеточников и мочевого пузыря, выполненная по стандартной программе, дополненная внутривенным введением контрастного препарата. Опухоли правой лоханки, правого (А) и левого (Б) мочеточников показаны стрелками
Fig. 1. Patient B., 58 years old. Multispiral computed tomography of the kidneys, ureters and bladder, performed according to the standard program, supplemented by intravenous administration of a contrast agent. Tumors of the right pelvis, right (А) and left (Б) ureters are shown by arrows
На основании результатов проведенного обследования выставлен предварительный диагноз:
Основное заболевание: Опухоли обоих мочеточников. Опухоль лоханки правой почки.
Осложнение: макрогематурия.
Сопутствующие заболевания: гипертоническая болезнь II стадии и 2 степени тяжести с риском сердечно – сосудистых осложнений 3 степени.
Через двое суток после госпитализации с целью гистологической верификации диагноза выполнены уретероскопия справа, щипковая биопсия опухоли, стентирование правого мочеточника. Осуществить уретероскопию слева не удалось из-за сужения в нижней трети мочеточника.
При гистологическом исследовании биопсийного материала выявлена неинвазивная уротелиальная карцинома с низким злокачественным потенциалом (lowgrade), установлено отсутствие опухолевого поражения подслизистого слоя.
Дальнейшая тактика лечебных мероприятий определялась в рамках врачебного консилиума: учитывая результаты гистологического исследования, отсутствие противопоказаний к хирургическому лечению, принято решение о целесообразности проведения оперативного вмешательства в обьеме лапароскопической нефруретерэктомии справа, трансуретральной резекции (ТУР) стенки мочевого пузыря в области устья правого мочеточника и эндоскопическое удаление новообразования в средней трети левого мочеточника с применением лазерной энергии.
Оперативное вмешательство выполнялось трехэтапно. В рамках первого этапа, продолжавшегося 45 минут, под эндотрахеальным наркозом и с помощью лазерной энергии выполнено эндоскопическое удаление новообразования в средней трети левого мочеточника. В процессе операции свободно по уретре уретероскоп заведен в мочевой пузырь (при осмотре устья мочеточников располагались типично и имели щелевидную форму).
С помощью гидрофильной струны уретероскоп Olympus заведен в среднюю треть левого мочеточника, где визуализировано флотирующее папиллярное образование размерами 10х4 мм на тонкой ножке, частично обтурирующее просвет мочеточника. Удаление опухоли осуществлено путем отсечения его ножки с помощью тулиевого лазера, отступив от основания на 5 мм по окружности. Препарат извлечен с помощью эндоскопиеских щипцов. Гибким уретероскопом выполнили инспекцию лоханки левой почки. Убедившись в отсутствии там патологических образований, в полость лоханки завели сначала гидрофильную струну, затем по ней – внутренний пиелотомический мочеточниковый стент №8, после чего инструменты извлекли. Первый этап вмешательства был завершен.
Уретероскопическая картина до и после удаления опухоли левого мочеточника с применением лазерной энергии представлена на рисунке 2.
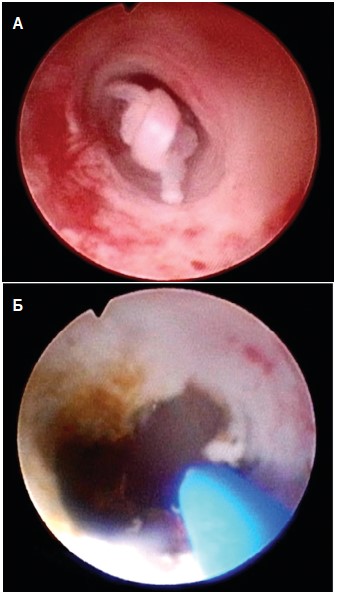
Рис. 2. Пациент Б., 58 лет. Уретероскопическая картина опухоли левого мочеточника до эндоскопического удаления с применением лазерной энергии (А) и после него (Б)
Fig. 2. Patient B., 58 years old. Urethroscopic picture of the tumor of the left ureter before endoscopic removal using laser energy (А) and after it (Б)
На втором этапе операции, длившемся 15 минут, под эндотрахеальным наркозом цисторезектоскоп по уретре заведен в мочевой пузырь. Выполнена трансуретральная резекция стенки мочевого пузыря в области устья по окружности до жировой клетчатки, радиус которой составлял не менее 2,0 см. Резецированные фрагменты тканей эвакуированы и отправлены для гистологического исследования. После контроля гемостаза резектоскоп извлечен и в полость мочевого пузыря установлен двухходовой катетер Фолея №18 Ch.
В рамках третьего этапа вмешательства, продолжительность которого составила 255 минут, выполнялась лапароскопическая нефруретерэктомия справа.
Применяя электрохирургический аппарат Olympus Thunderbeat, правую почку полностью мобилизовали (единым блоком с паранефральной клетчаткой). Мочеточник выделили до мочевого пузыря, клипировали и пересекли. Осуществлена лимфодиссекция от уровня бифуркации аорты до ворот почки. Установлены 2 дренажа (верхний – в область ложа удаленной почки, нижний – в полость малого таза).
Операционные препараты направлены на патологоанатомическое исследование (макро- и микроскопическое).
При гистологическом исследовании выявлено: 1) неинвазивная папиллярная уротелиальная карцинома с низким потенциалом злокачественности (lowgrade) в представленном фрагменте левого мочеточника; 2) неинвазивная папиллярная уротелиальная карцинома (pTa) с высоким потенциалом злокачественности (high-grade) во фрагменте верхней и средней третях правого мочеточника (рис. 3); 3) отсутствие опухолевого поражения во фрагментах подслизистой основы и мышечной оболочки обоих мочеточников; 4) отсутствие опухолевого поражения хирургических краев резекции правой почки (паранефральная жировая клетчатка, мочеточник, почечная артерия и вена); 5) склероз единичных почечных телец и артериол, а также очаговых лимфоидных инфильтратов; 6) отсутствие опухолевого поражения в лимфатических узлах; 7) признаки хронического уретерита со слабой активностью.
С целью контроля положения стента левого мочеточника, установленного на первом этапе проведенного хирургического вмешательства, на следующие сутки после него выполнено обзорное рентгенологическое исследование почек и мочевыводящих путей. На полученных рентгеновских снимках краниальный «пигтейл» расположен в проекции полостной системы, каудальный – в мочевом пузыре.
Для контроля состояния пациента в послеоперационном периоде кроме ежедневных осмотров, проведены следующие диагностические мероприятия: 1) анализ клеточного и биохимического состава крови с определением уровней содержания форменных элементов и гематокритного числа, концентраций гемоглобина, глюкозы, креатинина, мочевины, общего билирубина, калия, натрия, хлоридов, а также активности в сыворотке крови АЛТ, АСТ и α-амилазы; 2) определение показателей свертывания крови (протромбиновое время, МНО, протромбин по Квику, АЧТВ); 3) изучение клеточного и биохимического состава мочи (в рамках общего анализа); 4) электрокардиография; 5) ультразвуковое исследование (УЗИ) органов мочевой системы.
Согласно полученным данным, показатели клеточного и биохимического состава крови и мочи, а также изучаемые показатели коагулограммы в послеоперационном периоде оставались в пределах, соответствующих референсных интервалов. Патологических изменений не выявлено при УЗИ почек, мочевого пузыря и предстательной железы. Электрокардиографически определялся синусовый ритм, признаки местных нарушений внутрижелудочковой проводимости и синдрома ранней реполяризации желудочков (также как на ЭКГ, выполненной при поступлении пациента в стационар).
Послеоперационный период протекал без осложнений. С целью антибактериальной терапии применялись препараты цефалоспоринового ряда. Необходимость в анальгетиках для купирования послеоперационного болевого синдрома возникла только в первые сутки после хирургического лечения. Дренажи из брюшной полости удалены на вторые сутки после операции
Пациент Б. выписан в удовлетворительном состоянии на третий день после оперативного вмешательства. В течение 1,5 месяцев находился под амбулаторным наблюдением онкологом по месту жительства.
Повторно поступил в урологическое отделение №2 СПб ГБУЗ Клиническая больница Святителя Луки для планового обследования. При госпитализации в беседе с врачом больной Б. сообщил о том, что иногда ощущает определенный дискомфорт при мочеиспускании. Однако, в целом, заметил улучшение состояния.
По данным объективного осмотра на момент поступления в стационар: общее состояние удовлетворительное, сознание ясное, кожа и видимые слизистые оболочки нормальной окраски и влажности, подкожно-жировая складка на уровне пупка выражена слабо, периферические лимфатические узлы не пальпируются. В легких дыхание везикулярное, хрипов нет, ЧДД 17 в минуту. Тоны сердца ясные, ритм правильный, ЧСС 76 в минуту, АД 127/74 мм рт. ст. Живот обычной формы симметричный, увеличен, не вздут, не напряжен, мягкий, участвует в акте дыхания, безболезненный, перитонеальные симптомы не выявляются, перистальтика активная. Стул регулярный, оформленный, без особенностей.
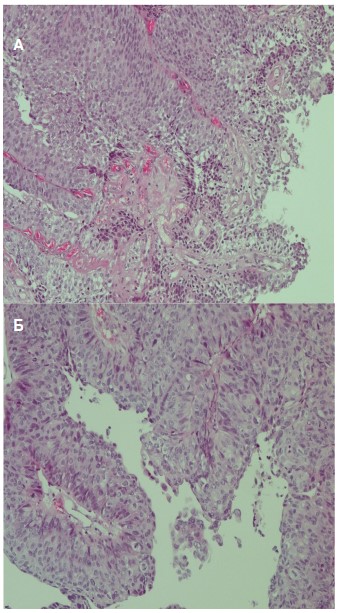
Рис. 3А. Пациент Б, 58 лет. Неинвазивная папиллярная уротелиальная карцинома с низким потенциалом злокачественности (lowgrade). Папиллярные структуры с легкой клеточной атипией. Окраска гематоксилином и эозином, ×40
Fig. 3А. Patient B, 58 years old. Non-invasive papillary urothelial carcinoma with low malignancy potential (lowgrade). Papillary structures with mild cellular atypia. Stained with hematoxylin and eosin, ×40
Рис. 3Б. Пациент Б, 58 лет. Неинвазивная папиллярная уротелиальная карцинома с высоким потенциалом злокачественности (highgrade). Выраженный клеточный полиморфизм в опухоли. Окраска гематоксилином и эозином, ×100
Fig. 3Б. Patient B, 58 years old Non-invasive papillary urothelial carcinoma with high malignancy potential (high grade). Pronounced cellular polymorphism in the tumor. Stained with hematoxylin and eosin, ×100
Поясничная область не изменена. Почки не пальпируются, пальпация в их проекции безболезненная. Поколачивание по поясничной области безболезненно с обеих сторон. Мочеиспускание учащенное, безболезненное.
В первые двое суток нахождения в стационаре проанализированы клеточный и биохимический составы крови и мочи, определены показатели коагулограммы (протромбин по Квику, протромбиновое время, МНО), выполнены электрокардиографическое исследование и мультиспиральная компьютерная томография.
Согласно полученным данным, уровни содержания в крови форменных элементов и гемоглобина, сывороточные концентрации креатинина, билирубина, глюкозы, калия, натрия и хлоридов, активность трансаминаз находились в пределах референсных интервалов, не было выявлено каких-либо значимых патологических отклонений в анализе мочи. На ЭКГ определялись синусовый ритм, полугоризонтальная электрическая ось сердца, неполная блокада правой ножки пучка Гиса, местные нарушения внутрижелудочковой проводимости. При МСКТ органов грудной клетки выявлены признаки эмфиземы легких.
На третьи сутки после поступления в стационар пациенту Б. выполнено двухэтапное хирургическое вмешательство, общая продолжительность которого составила 60 минут.
На первом этапе уретероскоп свободно по уретре заведен в мочевой пузырь, где в устье левого мочеточника визуализировался дистальный конец стента. Последний захвачен щипцами и извлечен наружу. Далее в процессе уретероскопии произведена ревизия мочеточника на предмет обнаружения объемных образований (не выявлено).
Из рубцовой ткани в проекции удаленной опухоли левого мочеточника осуществлена биопсия.
В рамках второго этапа операции цисторезектоскоп по уретре заведен в мочевой пузырь (при ревизии последнего: слизистая оболочка мочевого пузыря бледно-розовая, устье правого мочеточника щелевидной формы и расположено на межмочеточниковой складке, перестальтирующее, определяется выброс светлой, прозрачной мочи, устье левого мочеточника не определяется, в проекции предполагаемого расположения устья – рубцово-измененная ткань, других патологических образований нет). Выполнен ТУР стенки мочевого пузыря. Резецированные фрагменты эвакуированы и отправлены на патологоанатомическое исследование. Гистологическое заключение: «хронический цистит, уретерит со слабой активностью; признаков опухолевого поражения в исследованном материале не выявлено».
Через 6 месяцев пациенту проведена контрольная МСКТ органов брюшной полости, забрюшинного пространства, малого таза и грудной клетки (рис. 4). Данных за патологические образования не выявлено.
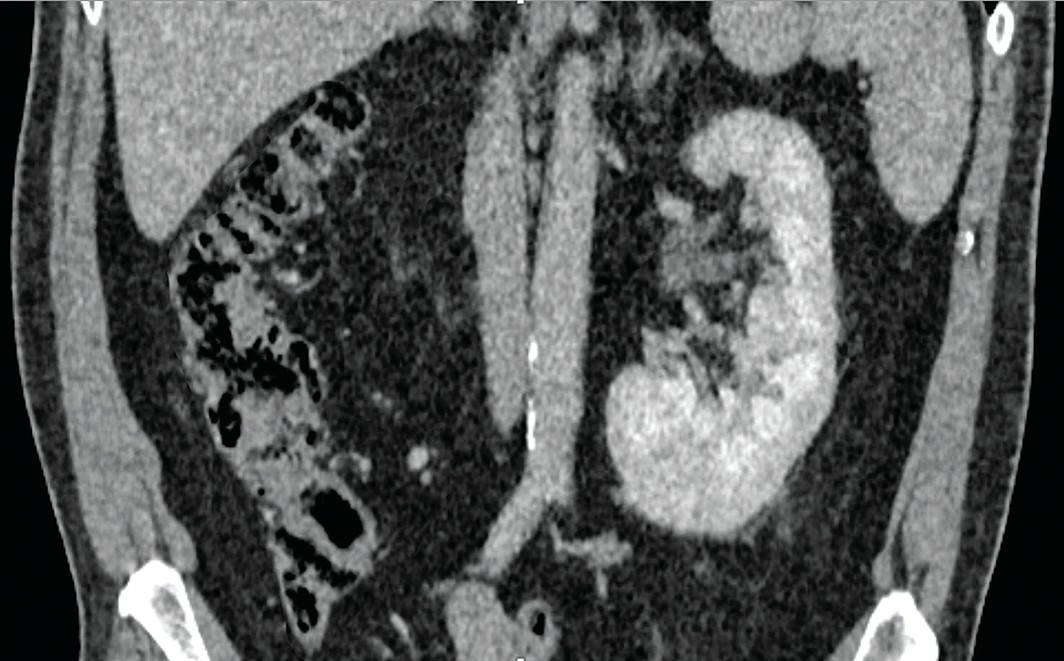
Рис. 4. Пациент Б, 58 лет. Мультиспиральная компьютерная томография органов брюшной полости и забрюшинного пространства. Данных за опухолевый рост не получено
Fig. 4. Patient B, 58 years old. Multispiral computed tomography of the abdominal cavity and retroperitoneal space. No data for tumor growth was obtained
В настоящее время пациент Б. продолжает работать, ведет активный образ жизни.
ЗАКЛЮЧЕНИЕ
Лечение уротелиального рака верхних мочевых путей посредством использования эндоскопических и лазерных технологий в настоящее время не является методом выбора. Однако при двустороннем поражении неинвазивной уротелиальной карциномой с низким злокачественным потенциалом (low-grade) применение данной методики оправдано, а у некоторых пациентов является единственно возможным вмешательством, позволяющим отсрочить развитие ренопривного состояния, улучшить качество жизни и прогноз заболевания.
ЛИТЕРАТУРА
- Siegel RL, Miller KD, Jemal A. Cancer statistics. CA: Cancer J Clin 2015;65(1):5-29. https://doi.org/10.3322/caac.21254.
- Babjuk M, Oosterlinck W, Sylvester R, Kaasinen E, Böhle A, Palou-Redorta J, Rouprêt M. EAU guidelines on non-muscle-invasive urothelial carcinoma of the bladder, the 2011 update. Eur Urol 2011;59(6):997-1008. https://doi.org/10.1016/j.eururo.2011.03.017.
- Soria F, Shariat SF, Lerner SP, Fritsche HM, Rink M, Kassouf W, et al. Epidemiology diagnosis, preoperative evaluation and prognostic assessment of upper-tract urothelial carcinoma (UTUC). World J Urol 2017;35(3):379-87. https://doi.org/10.1007/s00345-016-1928-x.
- Margulis V, Shariat SF, Matin SF, Kamat AM, Zigeuner R, Kikuchi E, et al. Outcomes of radical nephroureterectomy: a series from the Upper Tract Urothelial Carcinoma Collaboration. Cancer 2009;115(6):1224-33. https://doi.org/10.1002/cncr.24135.
- Roupret M, Zigeuner R, Palou J, Boehle A, Kaasinen E, Sylvester R, Babjuk M, Oosterlinck W. Опухоли верхних мочевыводящих путей. [Пер. Черняев В.А., науч. ред. Иванов С.А. М.] Европейская ассоциация урологов, 2011;18 с. URL:
https://uroweb.org/wp-content/uploads/EAU-Guidelines-UTUC-2011-Russian-%D0%A0%D0%B5%D0%BA%D0%BE% D0%BC%D0%B5%D0%BD%D0%B4%D0%B0%D1%86%D0%B8%D0%B8-%D0%BF%D0%BE-%D0%BE%D0%BF%D1%83%D1%85%D0%BE%D0%BB%D1%8F%D0%BC-%D0%B2%D0%B5%D1%80%D1%85%D0%BD%D0%B8%D1%85%D0%BC%D0%BE%D1%87%D0%B5%D0%B2%D1%8B%D0%B2%D0%BE%D0%B4%D1%8F%D1%89%D0%B8%D1%85-%D0%BF%D1%83%D1%82%D0%B5%D0%B9.pdf [Roupret M, Zigeuner R, Palou J, Boehle A, Kaasinen E, Sylvester R, Babjuk M, Oosterlinck W. Tumors of the upper urinary tract. [ Translation by Chernyaev VA, Editor: Ivanov SA]. M.: European Association of Urologists, 2011;18 p. URL: https://uroweb.org/wp-content/uploads/EAU-Guidelines-UTUC-2011-Russian-%D0%A0%D0%B5%D0%BA%D0%BE%D0%BC%D0%B5%D0%BD%D0%B4%D0%B0%D1%8 6%D0%B8%D0%B8-%D0%BF%D0%BE-%D0%BE%D0%BF%D1%83%D1%85% D0%BE%D0%BB%D1%8F%D0%BC-%D0%B2%D0%B5%D1%80%D1%85%D0%BD%D0%B8%D1%85-%D0%BC%D0%BE%D1%87%D0%B5%D0%B2%D1%8B%D0%B2%D0%BE%D0%B4%D1%8F%D1%89%D0%B8%D1%85- %D0%BF%D1%83%D1%82%D0%B5%D0%B9.pdf (In Russian)]. - Fang D., Li X.-S., Xiong G.-Y., Yao L., He Z.-S., Zhou L.-Q. Prophylactic intravesical chemotherapy bladder tumors after nephroureterectomy for primary upper urinary tract urothelial carcinomas: a systematic review and meta-analysis. Urol Int 2013;91(3):291–96. https://doi.org/10.1159/000350508.
- Волкова М.И., Матвеев В.Б., Медведев С.В., Носов Д.А., Хмелевский Е.В., Черняев В.А.Клинические рекомендации по диагностике и лечению больных с опухолями верхних мочевыводящих путей. М.: Ассоциация онкологов России, 2014;15 с. URL: http://www.oncology.ru/association/clinical-guidelines/2014/04.pdf. [Volkova M. I., Matveev V.B., Medvedev S.V., Nosov D.A., Khmelevsky E.V., Chernyaev V.A. Clinical recommendations for the diagnosis and treatment of patients with tumors of the upper urinary tract. Moscow: Association of Oncologists of Russia, URL: 2014;15 p. UTRL: http://www.oncology.ru/association/clinical-guidelines/2014/04.pdf. In Russian)].
- Rouprêt М, Babjuk M, Compérat E, Zigeuner R, Sylvester R, Burger M, Cowan N, et al. Рекомендации по опухолям верхних мочевыводящих путей. [Пер. Сиромолот Ю., науч. ред. Газмиев М.А.] М.: Европейская ассоциация урологов, 2014;20 с. URL: https://umedp.ru/articles/rekomendatsii_po_opukholyam_verkhnikh_mochevyvodyashchikh_putey.html. [Rouprêt M., Babjuk M., Compérat E., Zigeuner R., Sylvester R., Burger M., Cowan N., et al. Recommendations for tumors of the upper urinary tract. [Translation Siromolot Y., Editor Gazmiev M.A.] M.: European Association of Urology, 2014; 20 p. URL: https://umedp.ru/articles/rekomendatsii_po_opukholyam_verkhnikh_mochevyvodyashchikh_putey.html. (In Russian)].
- Seisen T, Peyronnet B, Dominguez-Escrig Bruins HM, Yuan CY, Babjuk M, Böhle A, et al. Oncologic outcomes of kidney-sparing surgery versus radical nephrourecterectomy for upper tract urothelial carcinoma: a systematic review by the EAU non-muscle invasive bladder cancer guidelines panel. Eur Urol 2016;70(6):1052–68. https://doi.org/10.1016/j.eururo.2016.07.014.
- Liatsikos EN, Dinlenc CZ, Kapoor R, Smith AD. Transitional-cell carcinoma of the renal pelvis: ureteroscopic and percutaneous approach. J Endourol 2001;15(4):377-83 https://doi.org/10.1089/089277901300189385.
- Roupret M, Wallerand H, Traxer O, Roy C, Mazerolles C, Saint F, et al. Checkup and management of upper urinary tract tumours in 2010: An update from the committee of cancer from the French National Association of Urology. Prog Urol 2010;20(4):260-71. https://doi.org/10.1016/j.purol.2010.01.008.
- Акопян Г.Н., Аляев Ю.Г., Винаров А.З., Рапопорт Л.М., Газимиев М.А., Цариченко Д.Г., и др. Эндоскопическое удаление папиллярных опухолей верхних мочевыводящих путей. Урология 2016;(6):100-106. [Akopyan G.N., Alyaev Yu.G., Vinarov A.Z., Rapoport L.M., Gazimiev M.A., Tsarichenko D.G., et al. Endoscopic removal of papillary tumors of the upper urinary tract. Urologiya = Urologiia 2016;(6):100-6. (In Russian)].
- Афонин С.В., Волкова М.И., Матвеев В.Б. Современные методы лечения уротелиального рака верхних мочевых путей. Онкоурология 2010;(2):84-89. [Afonin S.V., Volkova M.I., Matveev V.B. Modern methods of treatment of urothelial cancer of the upper urinary tract. Oncourologiya = Cancer Urology 2010;(2):84-9. (In Russian)].
- Клименко А.А., Костюк И.П., Карякин О.Б., Мозеров О.А., Шавладзе З.Н., Заборский И.Н., Чайков В.С., Тарасова М.Э. Клинический случай лечения инвазивного уротелиального рака верхний мочевыводящих путей. Проблемы комбинированного лечения. Исследования и практика в медицине 2018:5(1):113-122. [Klimenko A.A., Kostyuk I.P., Karyakin O.B., Moserov O.A., Shavladze Z.N., Zaborsky I.N., Chaikov V.S., Tarasova M.E. Clinical case of treatment of invasive urothelial cancer of the upper urinary tract. Problems of combined treatment. Issledovaniia i praktika v meditsine = Research and practice in medicine 2018:5(1):113-22 (In Russian)].
- Cutress ML, Stewart GD, Zakikhani P, Phipps S, Thomas BG, Tolley DA. Ureteroscopic and percutaneous management of upper tract urothelial carcinoma (UTUC): systematic review BJU Int 2012;110(5):614-28. https://doi.org/10.1111/j.1464-410X.2012.11068.x.







