ВВЕДЕНИЕ
С момента своего появления во второй половине XX века лапароскопический доступ стал стандартом при операциях на органах брюшной полости и забрюшинного пространства, в том числе в урологической практике [1]. На сегодня разработаны методики операций при различных заболеваниях почек, мочеточников, мочевого пузыря и предстательной железы с его использованием.
Преимущества метода заключаются в снижении кровопотери, уменьшении послеоперационного болевого синдрома, сокращении частоты возникновения раневых осложнений, более коротком сроке пребывания пациента в стационаре и быстром возвращении к повседневной деятельности, а также в более высокой экономической эффективности по сравнению с «открытыми» оперативными вмешательствами [2 – 5].
Немаловажным фактором успешного выполнения любой лапароскопической операции является правильный выбор инструментария, оптимальных точек расстановки портов и укладки больного на операционном столе. Большинство позиций пациента во время выполнения лапароскопии урологи переняли из открытой хирургии (положение Тренделенбурга, латеропозиция, литотомическое положение и др.), при этом в некоторых случаях несколько модифицировали их [6].
Выполнение наиболее сложных, реконструктивных операций, как правило, сопровождается удлинением времени вмешательства [7]. Длительность нахождения больного в определенном и не обязательно физиологичном положении на операционном столе может служить фактором развития ряда периоперационных осложнений. В особой степени это относится к случаям, когда при укладке пациента допущены погрешности для удобства проведения операций, что может сопровождаться рабдомиолизом, повреждением нервов плечевого сплетения, верхней и нижней конечностей, а также компартмент-синдром.
Рабдомиолиз – состояние, сопровождающееся разрушением и некрозом миоцитов с выбросом внутриклеточного содержимого в кровоток, с последующим поражением гломерулярного аппарата почек и развитием почечной недостаточности [8]. Частота развития данного осложнения, угрожающего жизни, составляет 0,4–4,9% [9 – 11]. По мнению D.T. Glassman и соавт. рабдомиолиз возникает по причине развития ишемии в результате прямого длительного (более 2-х часов) давления на мягкие ткани. К основным факторам риска развития рабдомиолиза относят: мужской пол, повышенный индекс массы тела (ИМТ), длительное положении больного лежа на боку (особенно при сгибании и разгибании операционного стола), а также имеющиеся у больного нарушения почечной функции [12, 13]. К рекомендациям по профилактике и лечению нарушений функции почек при рабдомиолизе относят обильную инфузионную гидратацию для преодоления гиповолемии и гипоперфузии почек, введение бикарбоната натрия для подщелачивания мочи и улучшения растворимости миоглобина. Еще один компонент терапии – индуцирование повышенного диуреза для вымывания миоглобина из почечных канальцев. Несмотря на все перечисленные меры, при развитии рабдомиолиза может потребоваться проведение гемодиализа до момента восстановления диуреза и функции почек [12].
Повреждение периферических нервов (ППН) – редкое, но серьезное осложнение после операций на органах брюшной полости и таза. По данным различных авторов частота развития ППН колеблется от 0,02% до 21% [14, 15]. На основании анализа публикаций определены два типа факторов риска ППН: индивидуальные, связанные с половозрастными особенностями пациента и состоянием его здоровья, а также факторы обеспечения периоперационного процесса. К первой группе относят сахарный диабет, нейропатии, низкий ИМТ, возраст; ко второй – продолжительность операции, использование неправильно подобранного по размеру компрессионного белья, положение пациента на операционном столе, гипоксию, гипотонию и объем кровопотери [16, 17].
Нахождение больного в «сложных хирургических положениях» влечет использование большого количества систем фиксации, способных усугубить тяжесть ППН [18, 19]. A. Zarandona Del Campo и соавт. установлено, что ППН чаще возникают после урологических лапароскопических операций, чем после подобных вмешательств в практике гинекологов и колопроктологов, по причине более крутого подъема стола (положение Тренделенбурга) [19]. Установлено, что каждый дополнительный час пребывания пациента в положении Тренделенбурга в 1,77 раз увеличивает риск повреждения нервов верхних и нижних конечностей [16, 20, 21]. Использование плечевых упоров, подлокотников с отведением плеча зачастую выступает ведущим фактором, который увеличивает риск ППН во время лапароскопических операций [18, 22, 23]. Положение пациента на боку также может способствовать развитию ППН по причине чрезмерного натяжении и компрессии плечевого сплетения и нервов верхней конечности при неправильном позиционировании пациента [6].
Цель работы: изучение частоты периоперационных осложнений во время лапароскопических и эндоскопических урологических операций и их профилактика.
МАТЕРИАЛЫ И МЕТОДЫ
Для изучения частоты встречаемости различных периоперационных осложнений среди урологов РФ был проведен интернет-опрос, включающий следующие вопросы:
- Форма собственности Вашей медицинской организации?
- Какие оперативные вмешательства Вы чаще всего выполняете?
- Кто у Вас в операционной производит укладку пациента на операционном столе?
- С какими периоперационными осложнениями Вы сталкивались?
- Есть ли в Вашей операционной все необходимое сертифицированное оборудование для качественной и безопасной укладки пациента на операционном столе?
Поиск научных исследований по изучаемой проблеме был выполенен в базах данных PubMed, Scholar, Google, eLibrary по следующим ключевым словам: «complications of laparoscopic surgery», «осложнения лапароскопической хирургии», «perioperative complications in urology», «периоперационные осложнения в урологии», «treatment of perioperative complications», «лечение периоперационных осложнений», «prevention of perioperative complications in surgery and urology», «профилактика периоперационных осложнений в хирургии и урологи», «rhabdomyolysis», «рабдомиолиз», «perioperative nerve injury», «периоперационное повреждение нервов», «compartment syndrome», «компармент-синдром». В обзор включены публикации, посвященные оценке частоты, профилактике и лечению периоперационных осложнений.
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
Дистанционный опрос урологов РФ на тему «Оценка периоперационных осложнений в урологии» проведен среди 117 респондентов. По результатам исследования выявлено, что 76,1% (n=89) урологов встречались с различными периоперационными осложнениями: с рабдомиолизом сталкивались 10,2%, с ППН верхней и нижней конечности – 51,3% и 30,8% соответственно, с мышечно-фасциальным комплаент-синдромом – 22% опрошенных. Из наиболее редких (3,4%) осложнений отмечены пролежни и ожоги кожных покровов (в том числе, пассивным электродом). В 1 случае отмечено нарушение остроты зрения. Среди респондентов лапароскопический доступ использован наиболее часто (63,2%). По мнению подавляющего большинства (94,9%) специалистов, укладку пациента должен осуществлять врач-уролог. Укладку пациента врачом-анестезиологом допускают – 15,4%, клиническим ординатором – 18,8%, операционной сестрой – 19,4%, а младшим медицинским персоналом – 11,9% респондентов.
Оснащение операционной играет немаловажную роль в обеспечении периоперационного процесса. На вопрос «Есть ли в Вашей операционной необходимые сертифицированные приспособления для качественной и безопасной укладки (позиционирования) пациента на операционном столе?» лишь 27,4% респондентов ответили утвердительно, неполный объем указали 55,6% и 17% врачей дали отрицательный ответ.
В настоящей публикации нами рассмотрены особенности использования наиболее известных методик укладки пациентов при лапароскопических и эндовидеохирургических внебрюшинных вмешательствах на органах мочеполовой системы.
При лапароскопических операциях на почках, надпочечниках и мочеточниках наиболее часто используется укладка пациента «на боку» (латеропозиция). Больной уложен на здоровой стороне с согнутой нижележащей ногой и уравновешивается передними и задними упорами, в качестве которых используются специальные эластичные подушки-прокладки, принимающие форму тела, или валики из постельного белья. Руки при этом обычно располагаются перед пациентом. Нижележащая рука кладется на подлокотник перпендикулярно корпусу. Вышележащая рука опирается на подвесной подлокотник или эластичную шину и не отводится более чем на 90°. Голова пациента обязательно расположена в нейтральном положении, для предотвращения чрезмерной ротации шейного отдела позвоночника и повреждений нервов плечевого сплетения от чрезмерного натяжения, что, как правило, требует дополнительной поддержки. Для уменьшения давления на костные выступы и натяжения нервов нижней конечности, между коленями помещается эластичная подушка (рис. 1).
![Положение пациента лежа на боку [23]](https://ecuro.ru/sites/default/files/issue/3-2025/9-1.jpg)
Рис. 1. Положение пациента лежа на боку [23].
Fig. 1. Position of the patient lying on his side [23]
Во избежание компрессионной травмы нижележащего плечевого сплетения или сдавления сосудов, необходимо использовать «подмышечный валик», который помещается каудальнее нижележащей подмышечной впадины (рис. 2). Важной особенностью является то, что этот валик никогда не должен находиться в самой подмышечной ямке.
![Правильное расположение подмышечного валика в положении больного лежа на боку [23]](https://ecuro.ru/sites/default/files/issue/3-2025/9-2.jpg)
Рис. 2. Правильное расположение подмышечного валика в положении больного лежа на боку [23].
Fig. 2. The correct location of the axillary roller in the patient's lying on his side position [23]
При необходимости использования почечного упора его позиционируют под нижележащим гребнем подвздошной кости. Для создания дополнительного рабочего пространства при выполнении эндовидеохирургических операций из забрюшинного доступа в положении пациента лежа на боку дополнительно разгибают операционный стол по центральной линии разлома [24]. При этом точка перегиба и почечный упор (при его использовании) располагаются под гребнем подвздошной кости, а не под краем реберной дуги, как иногда принято считать.
При смешении точки перегиба выше, существует опасность компрессии нижележащего легкого и опасность развития респираторных осложнений (рис. 3).
![Положение лежа на боку с разгибанием операционного стола [23]](https://ecuro.ru/sites/default/files/issue/3-2025/9-3.jpg)
Рис. 3. Положение лежа на боку с разгибанием операционного стола [23].
Fig. 3. Lying on his side with the unbending operating table [23]
Ряд авторов предлагают модифицированную укладку пациентов. Используется повернутое положение больного на спине, при котором пациента укладывают на стол, а под плечо, спину и ягодицы помещают эластичный валик ипсилатерально по отношению к стороне запланированной операции. Рука приведена к телу и уложена на валик. Боковые упоры (вне проекции основных сосудисто-нервных пучков) фиксируют грудную клетку и таз на контралатеральной стороне, где рука на подставке отведена не более чем на 90° для эргономичного венозного анестезиологического доступа (рис. 4а).
Данная укладка на различных этапах операции дает возможность моделирования положения пациента от латеропозиции до горизонтального расположения на операционном столе [25]. Использование описанной позиции по мнению D.T. Glassman и соавт. позволяет снизить вероятность развития ППН и рабдомиолиза [12]. Y. Harada и соавт. следуют протоколу, согласно которому при использовании предлагаемой укладки, пациентов переводили из бокового положения (рис. 4б) в горизонтальное (рис. 4в) каждые 120 минут, чтобы снизить компрессионное давление на плечо в течении 5 минут, избегая тем самым повреждения плечевого сплетения [26].
![Модифицированная укладка пациентов лежа на боку [25]](https://ecuro.ru/sites/default/files/issue/3-2025/9-4.jpg)
Рис. 4. Модифицированная укладка пациентов лежа на боку [25].
Fig. 4. Modified laying of patients in the supine position [25]
Укладка пациента лежа на спине и положение Тренделенбурга (лежа на спине с опусканием головного конца операционного стола) используется для выполнения операций на мочеточниках, почках и органах малого таза. Потенциальные опасности описаны выше; в большинстве случаев ведущим фактором яв-ляется неверная укладка пациента и компрометирующее положение верхних конечностей. В положении пациента на спине одна или обе руки могут быть отведены в сторону или располагаться вдоль туловища. Для уменьшения вероятности повреждения плечевого сплетения за счет давления головкой плечевой кости в подмышечной ямке рекомендуется отведение верхних конечностей не более 90° относительно продольной оси тела пациента [27]. Кисть и предплечье должны быть супинированы или находиться в естественном положении, ладонью обращенной к бедру для уменьшения компрессии в области локтевого сгиба (рис. 5) [28–30].
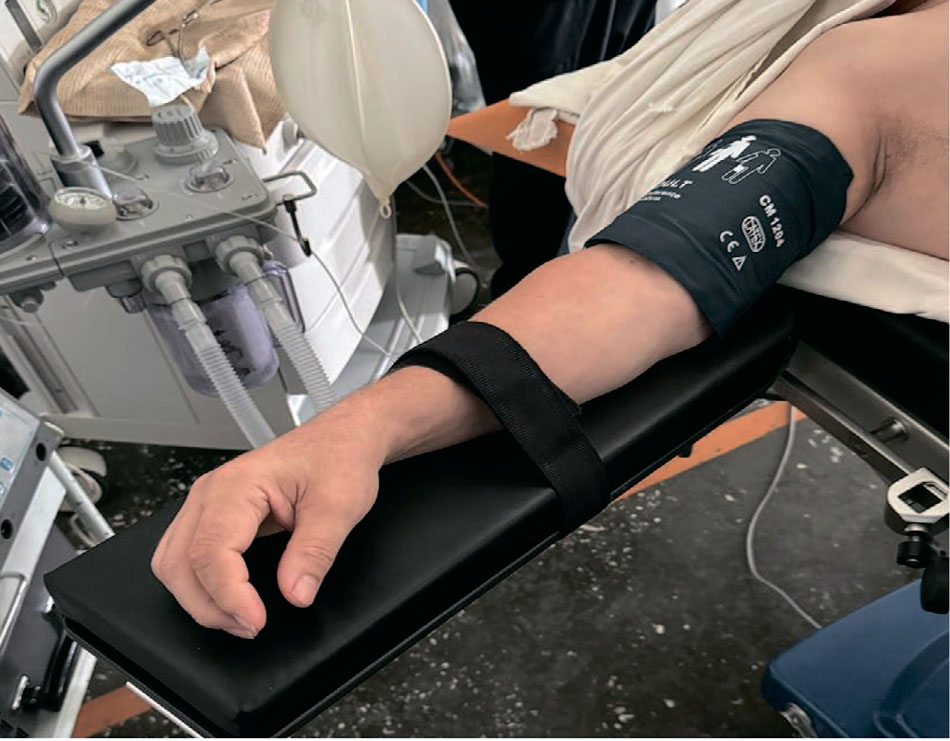
Рис. 5. Укладка верхней конечности [27].
Fig. 5. The position of the upper limb [27]
При расположении рук пациента вдоль тела фиксацию осуществляют посредством простыни, которая проводится под телом пациента огибая руку, после чего вновь подкладывается под корпус (рис. 6) [28].
![Верхняя конечность в нейтральном положении уложена вдоль тела, фиксирована простыней [23]](https://ecuro.ru/sites/default/files/issue/3-2025/9-6.jpg)
Рис. 6. Верхняя конечность в нейтральном положении уложена вдоль тела, фиксирована простыней [23].
Fig. 6. The upper limb in a neutral position is laid along the body, fixed with a sheet [23]
При нахождении больного в положении Тренделенбурга от применения плечевых упоров рекомендуются отказаться по причине высокого риска компрессионной травмы плечевого сплетения. Для предотвращения смещения пациента во время наклона головного конца предпочтительно использовать нескользящий матрас [31]. Разведение нижних конечностей в стороны также сопряжено с определенными опасностями. G. Koç и соавт. сообщают о развитии нейропатии нижних конечностей в ближайшем послеоперационном периоде у 1,3% пациентов после роботической радикальной простатэктомии в положении Тренделенбурга с разведением ног [32].
В 2018 г. Американским обществом анестезиологов по профилактике периоперационных периферических невропатий были опубликованы практические рекомендации, направленные на снижение вероятности их возникновения [33]. Согласно данному изданию, для уменьшения периоперационной нейропатии плечевого сплетения необходимо производить отведение верхней конечности у пациента менее чем на 90°.
Ограничение при укладке верхней конечности на подлокотнике для снижения давления на борозду локтевого нерва плечевой кости достигается супинацией или позиционированием предплечий в нейтральном положении. Рекомендуется избегать сгибания конечности в локтевом суставе. Для предотвращения повреждений лучевого нерва рекомендуется избегать компрессии мест проекции нерва в спиральной борозде плечевой кости и разгибания локтя за пределы «комфортного диапазона» (особенно у пациентов с гипермобильностью суставов) для предотвращения растяжения и травмы срединного нерва.
В качестве меры предотвращения повреждения седалищного нерва рекомендуется избегать длительного нахождения пациента в позиции, предусматривающей ограничение сгибания бедра, поскольку седалищный нерв или его ветви пересекают как тазобедренный, так и коленный суставы.
Для уменьшения вероятности нейропатии бедренного нерва рекомендуется также избегать разгибания или сгибания бедра. В области головки малоберцовой кости необходимо исключить компрессионное воздействие, что позволяет избежать травмы малоберцового нерва.
При использовании упоров для поддержания оптимального положения пациента на операционном столе рекомендуется отдавать предпочтение мягким, эластичным, принимающим форму поверхности тела прокладкам.
ЗАКЛЮЧЕНИЕ
Профилактика периоперационных осложнений при урологических лапароскопических вмешательствах требует комплексного подхода и совместных усилий всей операционной бригады. Соблюдение правил укладки, включая корректное позиционирование конечностей и использование прокладок, снижающих давление, минимизирует риски развития рабдомиолиза и повреждения периферических нервов. Это не только повышает безопасность пациента, но и сохраняет качество его жизни, а также оптимизирует использование ресурсов здравоохранения.
ЛИТЕРАТУРА
- Alkatout I, Biebl M. Recent advances in laparoscopy. J Clin Med 2021;10(1):131. https://doi.org/10.3390/jcm10010131
- Chen R, Su Z, Yang L, Xin L, Yuan X, Wang Y. The effects and costs of laparoscopic versus abdominal myomectomy in patients with uterine fibroids: a systematic review and metaanalysis. BMC Surg 2020;20(1):55. https://doi.org/10.1186/s12893-020-00703-0
- Baggish MS. Major laparoscopic complications: a review in two parts. J Gynecol Surg 2012;28(5):315–2.
- Keller DS, Delaney CP, Hashemi L, Haas EM. A national evaluation of clinical and economic outcomes in open versus laparoscopic colorectal surgery. Surg Endosc 2016;30(10):4220-8. https://doi.org/10.1007/s00464-015-4732-6
- Capozzi VA, Sozzi G, Gambino G, Cianciolo A, Riccò M, Monfardini L, et al. Laparoscopy versus laparotomy for surgical treatment of obese women with endometrial cancer: a cost-benefit comparative analysis. Mol Clin Oncol 2019;11(4):335-42. https://doi.org/10.3892/mco.2019.1901
- Martin GL, Nunez RN, Martin AD, Andrews PE, Castle EP. A novel and ergonomic patient position for laparoscopic kidney surgery. Can J Urol 2009;16(2):4580-3.
- Chahal B, Aydin A, Amin MSA, Khan A, Khan MS, Ahmed K, et al. The learning curves of major laparoscopic and robotic procedures in urology: a systematic review. Int J Surg 2023;109(7):2037-57. https://doi.org/10.1097/JS9.0000000000000345.
- Cabral BMI, Edding SN, Portocarrero JP, Lerma EV. Rhabdomyolysis. Dis Mon 2020;66(8):101015. https://doi.org/10.1016/j.disamonth.2020.101015.
- Wolf JS Jr, Marcovich R, Gill IS, Sung GT, Kavoussi LR, Clayman RV, et al. Survey of neuromuscular injuries to the patient and surgeon during urologic laparoscopic surgery. Urology 2000;55(6):831-6. https://doi.org/10.1016/s0090-4295(00)00488-x
- Reisiger KE, Landman J, Kibel A, Clayman RV. Laparoscopic renal surgery and the risk of rhabdomyolysis: diagnosis and treatment. Urology 2005;66(5 Suppl):29-35. https://doi.org/10.1016/j.urology.2005.06.009
- Baron PW, Baldwin DD, Hadley HR, Ojogho ON, Ruckle HC, Concepcion W. Handassisted laparoscopic donor nephrectomy is safe and results in increased kidney donation. Am Surg 2004;70(10):901-5.
- Glassman DT, Merriam WG, Trabulsi EJ, Byrne D, Gomella L. Rhabdomyolysis after laparoscopic nephrectomy. JSLS 2007;11(4):432-7.
- Deane LA, Lee HJ, Box GN, Abraham JB, Abdelshehid CS, Elchico ER, et al. Third place: flank position is associated with higher skin-to-surface interface pressures in men versus women: implications for laparoscopic renal surgery and the risk of rhabdomyolysis. J Endourol 2008;22(6):1147-51. https://doi.org/10.1089/end.2008.0047
- Bouyer-Ferullo S. Preventing perioperative peripheral nerve injuries. AORN Journal 2012;97(1):110–24. https://doi.org/10.1016/j.aorn.2012.10.013
- Navarro-Vicente F, García-Granero A, Frasson M, Blanco F, Flor-Lorente B, García-Botello S, et al. Prospective evaluation of intraoperative peripheral nerve injury in colorectal surgery. Colorectal Disease 2011;14(3):382–5. https://doi.org/10.1111/j.1463-1318.2011.02630.x
- Abdalmageed OS, Bedaiwy MA, Falcone T. Nerve injuries in gynecologic laparoscopy. J Minim Invasive Gynecol 2017;24(1):16–27. https://doi.org/10.1016/j.jmig.2016.09.004
- Güzelküçük Ü, Skempes D, Kumnerddee W. Common peroneal nerve palsy caused by compression stockings after surgery. Am J Phys Med Rehabil 2014;93(7):609–11. https://doi.org/10.1097/PHM.0000000000000086
- Agostini J, Goasguen N, Mosnier H. Patient positioning in laparoscopic surgery: tricks and tips. J Visc Surg 2010;147(4):227–32. https://doi.org/10.1016/j.jviscsurg.2010.07.010
- Zarandona Del Campo A, Herreros Marias N, Torvisco Macias A, Barandica Bilbao AM, Rodriguez Otazua L, Aguirre Larracoechea U, et al. Factors associated with peripheral nerve injury after pelvic laparoscopy: the importance of surgical positioning. J Nurs Res 2023;31(1):e259. https://doi.org/10.1097/jnr.0000000000000530.
- Al-Temimi MH, Chandrasekaran B, Phelan MJ, Pigazzi A, Mills SD, Stamos MJ, et al. In- cidence, risk factors, and trends of motor peripheral nerve injury after colorectal surgery: analysis of the national surgical quality improvement program database. Dis Colon Rectum 2017;60(3):318–25. https://doi.org/10.1097/DCR.0000000000000744
- Codd RJ, Evans MD, Sagart PM, Williams GL. A systematic review of peripheral nerve injury following laparoscopic colorectal surgery. Colorectal Dis 2013;15(3):278–82. https://doi.org/10.1111/codi.12012
- Abdalmageed OS, Bedaiwy MA, Falcone T. Nerve injuries in gynecologic laparoscopy. J Minim Invasive Gynecol 2017;24(1):16–27. https://doi.org/10.1016/j.jmig.2016.09.004
- Gropper MA, Miller RD, Cohen NH. Miller's anesthesia. Philadelphia, PA: Elsevier 2020. 1114 p.
- Прохоренко К.А., Санжаров А.Е., Галлямов Э.А., Сергеев В.П., Кочкин А.Д., Новиков А.Б. и др. «Тяни-толкай» или способы создания экспозиции тканей при лапароскопических операциях. Вестник урологии 2021;9(1):124-30. [Prohorenko K.A., Sanzharov A.E., Gallyamov E.A., Sergeev V.P., Kochkin A.D., Novikov A.B. et al. «Push and pull» or different ways of creating tissue exposure during laparascopic operations. Vestnik urologii = Urology Herald 2021;9(1):124-30. (in Russian)]. https://doi.org/10.21886/2308-6424-2021-9-1-124-130.
- Кочкин А.Д. Лапароскопическая хирургия коралловидного нефролитиаза. Нижний Новогород. Изд-во Приволжского исследовательского медицинского университета. 2023.180 с. [Kochkin, A. D. Laparoscopic surgery of corral-like nephrolithiasis. Nizhny Novgorod. Publishing House of the Volga Region Research Medical University. 2023.180 p. (in Russian)].
- Harada Y, Tanaka J, Umemoto T, Sekine R, Wakabayashi T, Kijima K, et al. Toward stan- dardized patient positioning to avoid peripheral nerve injury during laparoscopic colorectal surgery: application of a protocol and study of the resulting relationship between total rotation time and contact pressure at the shoulder. Asian J Endosc Surg 2019;12(3):269–74. https://doi.org/10.1111/ases.12645
- Britt BA, Gordon RA. Peripheral nerve injuries associated with anaesthesia. Can Anaesth Soc J 1964;(11):514-36. https://doi.org/10.1007/BF03005094
- ASA Task Force on prevention of perioperative peripheral neuropathies: practice advisory for the prevention of perioperative peripheral neuropathies. Anesthesiology 2000;92:1168-82.
- Prielipp RC, Morell RC, Walker FO, Santos CC, Bennett J, Butterworth J. Ulnar nerve pressure: Influence of arm position and relationship to somatosensory evoked potentials. Anesthesiology 1999;91:345-54. https://doi.org/10.1097/00000542-199908000-00006
- Stewart JD, Shantz SH. Perioperative ulnar neuropathies: a medicolegal review. Can J Neurol Sci 2003;30:15-9. https://doi.org/10.1017/s0317167100002377.
- Colsa Gutiérrez P, Viadero Cervera R, Morales-García D, Ingelmo Setién A. Intraoperative peripheral nerve injury in colorectal surgery. An update. Cir Esp 2016;94(3):125-36. (in Spanish). https://doi.org/10.1016/j.ciresp.2015.03.008
- Koç G, Tazeh NN, Joudi FN, Winfield HN, Tracy CR, Brown JA. Lower extremity neuropathies after robot-assisted laparoscopic prostatectomy on a split-leg table. J Endourol 2012;26(8):1026-9. https://doi.org/10.1089/end.2011.0653
- Practice advisory for the prevention of perioperative peripheral neuropathies 2018: an updated report by the American Society of Anesthesiologists Task Force on prevention of perioperative peripheral neuropathies. Anesthesiology 2018;128(1):11-26. https://doi.org/10.1097/ALN.0000000000001937







