По современным представлениям стандартом хирургического лечения инвазивного рака шейки матки (РШМ) является радикальная гистерэктомия (РГЭ) С2 типа с тазовой лимфаденэктомией (ТЛЭ), которая позволяет добиться высоких показателей 5-летней общей выживаемости, достигающих 8090% наблюдений [1, 2].
Оборотной стороной расширенных оперативных вмешательств является развитие серьезных урологических осложнений. Дисфункцию мочевого пузыря (ДМП) следует отнести к наиболее часто встречаемым послеоперационным осложнениям мочевыводящей системы после радикального оперативного вмешательства [3-6].
Частота ДМП после РГЭ имеет различные показатели: от 0,8% до 40,8% и в среднем составляют 13,7% наблюдений (табл. 1)[7-15]. Крайне противоречивый характер результатов в представленных исследованиях может быть объяснен использованием различных методов оценки функции мочевого пузыря, недостатком популяционных данных, проведением адъювантной лучевой терапии, техническими возможностями хирургических бригад и сложностью хирургического вмешательства, обусловленного распространенностью опухолевого процесса.
Таблица 1. Частота развития дисфункции мочевого пузыря после радикальной гистерэктомии
| Автор исследования / Число наблюдений | Частота ДМП (n/%) |
|---|---|
| J.L. Powell et al. (1981) [7], n=135 | 4 (3,0%) |
| G.G. Kenter et al. (1989) [8], n=213 | 87 (40,8%) |
| G. Ralph et al. (1991) [9], n=66 | 8 (12,0%) |
| V. Sivanesaratnam et al. (1993) [10], n=397 | 3 (0,8%) |
| R.A. Samlal et al. (1996) [11], n=271 | 14 (5,2%) |
| P. Benedetti-Panici et al. (2004) [12], n=76 | 20 (26,0%) |
| K. Bergmark et al. (2006) [13], n=93 | 15 (16,0%) |
| R. Sharma et al. (2006) [14], n=28 | 3 (10,7%) |
| K. Charoenkwan et al. (2007) [15], n=187 | 47 (25,1%) |
| Всего n=1466 | 201/1466 (13,7%) |
НЕЙРОАНАТОМИЯ И ФИЗИОЛОГИЯ МОЧЕВОГО ПУЗЫРЯ
Не вызывает сомнения то обстоятельство, что знание нейроанатомии и физиологии мочевого пузыря является необходимой основой к пониманию причин развития послеоперационной ДМП. Как известно, вегетативная иннервация мочевого пузыря осуществляется симпатической и парасимпатической нервной системой (рис. 1) [16].
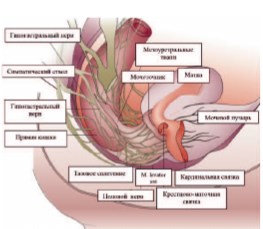
Рис. 1. Нейроанатомия мочевого пузыря [16]
От парного симпатического ствола грудного и поясничного отделов (Th10-L2), образованного узлами, соединенными между собой симпатическими волокнами, постганглионарные нервные волокна идут к верхнему гипогастральному сплетению (ВГС). Последнее представляет собой разветвленную сеть нервов, располагающуюся на передней стенке брюшного отдела аорты в области ее бифуркации [17-19]. От ВГС берут свое начало гипогастральные нервы (ГН). Они определяются в области промонториума крестца, приблизительно на 3,0 см медиальнее точки, где мочеточник пересекает бифуркацию общей подвздошной артерии, следуют параллельно и на 2 см ниже мочеточников с двух сторон. ГН соединяют ВГС с парным тазовым или нижним гипогастральным сплетением (НГС) [17-19].
НГС расположено медиальнее уровня внутренних подвздошных сосудов, под глубокой маточной веной (ГМВ) на границе шейки матки с боковым сводом верхней трети влагалища. Нервное сплетение имеет треугольную форму. ГН и нервные волокна тазовых внутренностных нервов SII-SIV (ТВН) вступают в сплетение через проксимальный его полюс, а из дистального полюса нервные волокна, проходящие в составе глубокого слоя пузырно-маточной/влагалищной связки, достигают стенки мочевого пузыря [17-19].
Важно отметить, что тазовые нервы и сплетения располагаются в непосредственной близости или входят в состав связочного комплекса тазовой фасции (ТФ). К связочному комплексу ТФ относят три анатомические структуры. Это вентральный (передний) параметрий или пузырно-маточная связка (ПМС), кардинальная связка (КС) или латеральный параметрий или околошеечные ткани, крестцово-маточная (КМС) или прямокишечно-маточная/влагалищная связка или дорзальный параметрий [1,2,20-23]. Как мы видим, до настоящего времени в литературных источниках встречаются различные синонимы связочного аппарата малого таза, но в дальнейшем исключительно из практических соображений мы остановимся на терминах ПМС, КС и КМС.
КС простирается от бокового края шейки матки и верхней части влагалища до боковой стенки таза. Данная связка считается хирургическим артефактом, так как этот участок тазовой фасции определяется только после выделения околопузырного и околопрямокишечного пространств [6,18,22,24,25].
Изначально T. Kobayashi полагал, что КС состоит из сосудистой части, которая включает ГМВ и нервную часть. Вдоль нервной части КС дорзально проходят ТВН SII-SIV [18,26]. Однако, Т. Kato, подтвердил посредством патоморфологического исследования аутопсийного и интраоперационного материала, что в нервной части КС преобладают в основном элементы тазовой фасции (коллаген, эластин, гладкомышечные клетки), а нервные волокна определяются лишь в малом количестве [24]. Следовательно, собственно нервная часть КС не содержит ТВН SII-SIV. Последние располагаются дорзальномедиально относительно КС, и направляются вдоль ее проекции в медиальном направлении. Более того, НГС может быть отсепаровано от сосудистых структур КС и сохранено [24,25]. Однако необходимо отметить, что число наблюдений в исследованиях T. Kato было не многочисленным, и не позволяет сделать однозначных выводов по этому вопросу.
КМС начинается от заднебоковой поверхности шейки матки и верхней части влагалища, а заканчивается в пресакральной фасции. Связка намного более выражена, чем кардинальная. В ее состав входит ГН, и не исключено, что НГС, а ТВН SII-SIV – проходят рядом. На основании патоморфологических исследований установлено, что связка включает элементы ТФ и нервные волокна, сосуды практически не содержит [22,27].
Передняя часть (поверхностный слой) ПМС, именуемая «крыша тоннеля» в основном представлена сосудами с малым количеством элементов ТФ. Задняя часть (глубокий слой) ПМС имеет вид «паруса» и соединяет боковую поверхность влагалища, заканчиваясь на уровне его дистальной части, с мочевым пузырем. В составе связки важно выделять верхнюю пузырную вену, впадающую в ГМВ и пузырные веточки НГС, которые проходят дорзально в составе глубокого слоя ПМС. На гистологическом уровне эта часть связки состоит преимущественно из венозных и артериальных сосудов, содержит элементы ТФ, в ее состав входят нервные волокна и ганглии [18,22,28-31].
На различных этапах РГЭ нарушается иннервация мочевого пузыря. Непосредственной причиной этому служит полное или частичное повреждение вегетативных сплетений малого таза, что и является патоморфологическим субстратом для развития послеоперационной и хронической ДМП. Так, на этапе удаления КМС происходит иссечение ГН симпатической нервной системы. К повреждению ветвей ТВН парасимпатической нервной системы, происходящих из крестцовых сегментов спинного мозга SII SIV, может привести иссечение КМС и КС, а также, лимфаденэктомия в области внутренней подвздошной вены и ее притоков, так как нервные волокна проходят вдоль них. НГС может травмироваться на этапе иссечения КМС и ГМВ при диссекции КС. А при диссекции заднего листка ПМС происходит травма пузырных веточек тазового сплетения. И наконец, ВГС с исходящими из него нервными стволами ГН затрагиваются при лимфаденэктомии в области общих подвздошных сосудов и бифуркации аорты и нижней полой вены (табл. 2) [18,25,32-34].
Таблица 2. Клинические варианты дисфункций мочевого пузыря в зависимости от затронутых при РГЭ вегетативных нервных сплетений малого таза и забрюшинного пространства
| Отделы ВНС | Этап РГЭ в сочетании с лимфаденэктомией |
ДМП |
|---|---|---|
| ВГС (СНС) | • лимфаденэктомии 2 уровня | • до конца не ясны, возможно ГМП, недержание мочи |
| ГН ( СНС) |
• иссечение КМС; • лимфаденэктомия 2 уровня |
• ГМП • недержание мочи |
| ТВН SII-SIV ( ПНС) |
• иссечение КМС, КС; • лимфаденэктомия вдоль внутренней подвздошной вены; |
• ГМП • сниженная чувствительность МП |
| НГС (СНС и ПНС) |
• иссечение КМС; • ГМВ при диссекции КС; |
• ГМП • недержание мочи |
| Пузырные веточки | • иссечение заднего листка | • ГМП |
| НГС(ПНС и СНС) | ПМС | • сфинктерно-детрузорная диссинергия |
Примечание: СНС – симпатическая нервная система; ПНС – парасимпатическая нервная система
Общеизвестно, что симпатические волокна обозначенных нервных сплетений иннервируют мочевой пузырь, его шейку и мочеиспускательный канал. Адренергическая стимуляция симпатических нервных волокон вызывает расслабление детрузора и сокращение сфинктера мочевого пузыря. К парасимпатической иннервации мочевого пузыря следует отнести ТВН, исходящие из SII-SIV крестцовых нервных корешков, и направляющиеся через НГС к мочевому пузырю. Под влиянием ацетилхолиновой стимуляции холинергических рецепторов происходит сокращение детрузора наряду с расслаблением сфинктера мочевого пузыря. Это обуславливает полное опорожнение мочевого пузыря. При этом необходимо отметить, что парасимпатические и симпатические нервные волокна синаптируют в области НГС [12,19,33,35-37].
Таким образом, становится ясным, что повреждение симпатической нервной системы приводит к увеличению тонуса детрузора и снижению комплаентности мочевого пузыря, и как следствие этого, увеличению внутрипузырного давления, что в условиях сниженного тонуса сфинктера мочевого пузыря, является причиной императивных позывов, учащенного мoчеиспускания и недержания мочи. В результате нарушения целостности парасимпатической нервной системы сократительная активность детрузора утрачивается, снижается чувствительность мочевого пузыря и повышается тонус сфинктера мочевого пузыря. Все это приводит к затруднению или отсутствию мочеиспускания [12,19,33,35-37].
А что же происходит при иссечении НГС, которое включает в себя как парасимпатические, так и симпатические волокна? В этом случае, ДМП может быть различной и включать в себя клинические симптомы характерные как для повреждения симпатической, так и парасимпатической нервных систем [9,19,33,38-41].
КЛИНИЧЕСКИЕ ФОРМЫ ДИСФУНКЦИЙ МОЧЕВОГО ПУЗЫРЯ
Дисфункция мочевого пузыря (ДМП) – это наиболее распространенное и диагностируемое уже в раннем послеоперационном периоде осложнение. Обратим внимание, что к наиболее часто встречающимся формам послеоперационной ДМП относят гиперактивный (гиперрефлекторный) мочевой пузырь (ГМП), детрузорную арефлексию или гипорефлекторный мочевой пузырь (ДА) и недержание мочи [33,35,36,42,43].
Как представляется, перед обсуждением послеоперационных нарушений функции нижних мочевых путей важно подчеркнуть, что приблизительно 80,0% больных РШМ перед операцией сталкивались с той или иной степенью ДМП по данным уродинамического исследования, что в настоящее время не позволяет сделать окончательные выводы о периодичности дисфункции нижних мочевых путей после РГЭ [44]. Поэтому, необходимо учитывать частоту предоперационной ДМП при сравнении изучаемых групп.
Итак, некоторые авторы сообщают, что ДМП у больных РШМ после РГЭ достигает 70,0-85,0% наблюдений [12,45,46]. Возможно спонтанное восстановление функции мочевого пузыря через 6-12 месяцев после РГЭ [33,47]. Частота длительной ДМП у пациенток, перенесших оперативное вмешательство по поводу РШМ, составляет приблизительно 16,0% наблюдений [47].
P. Benedetti-Panici и соавт. доложили, что спустя 12 месяцев после РГЭ ДА наблюдалась у 2,0% пациенток, ГМП зафиксирована в 21,0% случаев, а симптомы недержания мочи – в 29,0% наблюдений. Функция детрузора была в норме у 24,0% женщин [12]. Вместе с тем, T.Y. Chuang и соавт. изучая ДМП у больных РШМ после РГЭ в сроки от 6 до 30 лет, отметили, что ДА выявлена у 85,7% пациенток, ГМП – у 10,2% больных и нормальная функция детрузора – у 4,1% женщин [48].
Клинические симптомы ДА характеризуются отсутствием спонтанного мочеиспускания или редкими мочеиспусканиями при полной наполненности мочевого пузыря, вялым мочеиспусканием с напряжением передней брюшной стенки, ощущением неполного опорожнения, большой объем остаточной мочи (ООМ), порой достигающего 400-500 мл и более [12, 33, 35-37].
Специалистами не рекомендуется напрягать переднюю брюшную стенку при мочеиспускании для опорожнения мочевого пузыря, так как это приводит к повышению внутрипузырного давления, высокому риску пузырно-мочеточникового рефлюкса и развитию уретерогидронефроза, что в дальнейшем может привести к серьезным урологическим осложнениям [19]. В раннем послеоперационном периоде при невозможности самостоятельного мочеиспускания и большом ООМ целесообразно прибегнуть к периодической катетеризации мочевого пузыря. В этом случае происходит опорожнение мочевого пузыря в отсутствие повышения внутрибрюшного давления, что улучшает восстановление функции нижних мочевых путей в течение 12 месяцев после РГЭ [49].
Периодичность катетеризации мочевого пузыря в сутки зависит от ООМ и восстановления самостоятельного мочеиспускания, и, как правило, составляет один или два раза в день. При условиях невозможности самопроизвольного мочеиспускания частота катетеризации увеличивается до пяти или шести раз в день. По мнению урологов следует как можно дольше избегать постоянной катетеризации мочевого пузыря или цистостомии, так как это может стать причиной развития таких осложнений, как труднокурабельные формы инфекций мочевыводящих путей, камни мочевого пузыря, недержание мочи, микроцистис, почечная недостаточность [19].
ГМП проявляется учащенным мочеиспусканием малыми порциями более восьми раз в сутки, ургентными императивными позывами. К факторам риска ГМП следует отнести повреждение симпатической нервной системы при РГЭ, приводящее к увеличению тонуса детрузора и снижению комплаентности мочевого пузыря, проведение адъювантной лучевой терапии и мочеиспускание с напряжением передней брюшной стенки в течение трех месяцев после операции [12,33,35-37].
Пациенткам со сниженной комплаентностью мочевого пузыря необходим мониторинг верхних мочевых путей для сохранения нормальной функции почек. условиях повышения внутрипузырного давления в фазе наполнения, увеличивается давление и в лоханке почки, что способствует развитию уретерогидронефроза и снижению почечной функции [49].
K. Hamada и соавт. в научном исследовании сообщили, что подавление релаксации детрузора в фазу наполнения вследствие потери бета-адренергической (симпатической) стимуляции мочевого пузыря и уретры, приводит к снижению комплаентности мочевого пузыря и недержанию мочи у больных РШМ после РГЭ. Поэтому авторы предположили, что агонисты β2 адренорецепторов могут повысить комплаентность мочевого пузыря, емкость мочевого пузыря и скорость потока [50].
Современные научные исследования подтвердили, что в терапии ГМП используют агонисты β3-адренорецепторов. Они обладают эффективностью аналогичной антимускариновым препаратам, которые так же применяются для лечения ГМП [51]. Однако вопрос о том, являются ли агонисты β2-адренорецепторов эффективными у больных РШМ после РГЭ остается до настоящего времени открытым.
В дальнейшем необходимо остановиться на одном из основных и социально значимых осложнений после РГЭ – это недержание мочи. При этом необходимо подчеркнуть, что около 15,0% женщин на этапе предоперационной подготовки сообщают о наличии симптомов недержания мочи [33]. Поэтому крайне важно на догоспитальном этапе осуществлять тщательный сбор урологического анамнеза и выполнять, по показаниям, уродинамическое исследование, цистографию.
Частота непроизвольного подтекания мочи через 6 недель после оперативного вмешательства составляет 48,0-53,0% и снижается до 30,0% спустя три месяца после операции [45,47]. При этом до 15,0% женщин обращаются к врачу по поводу эпизодов недержания мочи через один год после операции [52].
Причины стрессового недержания мочи у пациенток после РГЭ могут быть связаны с несколькими факторами: утрата связочного аппарата матки, широкое иссечение тканей параметрия и влагалища, повреждение вегетативных нервных сплетений малого таза [19]. Тем не менее, не стоит забывать и о дополнительных факторах, способствующих развитию стрессового недержания мочи после РГЭ [33,52,53]. Это менопаузальный возраст пациентки, отягощенный акушерско-гинекологический анамнез, слабость сократительной функции сфинктера мочевого пузыря.
Методом выбора в лечении пациенток со стрессовым недержанием мочи является слинговая или петлевая операция. Различают позадилонную уретропексию свободной синтетической петлей (операция TVT) и петлевую уретропексию трансобтураторным доступом (операция TVT-O). Выполнение оперативного вмешательства после РГЭ является технически сложной операцией, сопряженной с высокими рисками осложнений [54-56].
К малоинвазивным методам лечения недержания мочи у больных РШМ после РГЭ следует отнести парауретральные инъекции для укрепления сфинктера мочевого пузыря. Эффективность этого метода лечения достигает 84,0%, наряду с отсутствием интраи послеоперационных осложнений [57].
ЗАКЛЮЧЕНИЕ
Тенденции последних лет свидетельствуют, что максимальное число случаев РШМ приходится на возрастные группы 25-44 года, которые в основном состоят из пациенток работоспособного возраста [58]. Следовательно, развитие серьезных урологических осложнений после расширенного хирургического лечения заставляет нас задуматься в первую очередь о социальном аспекте этой проблемы в связи с необходимостью проведения длительной реабилитации пациенток, качество жизни которых снижено.
Наиболее часто у больных раком шейки матки после радикальной гистерэктомии развивается детрузорная арефлексия, гиперактивный мочевой пузырь, недержание мочи. Тесная кооперация онкогинекологов и урологов в вопросах ранней диагностики осложнений, играет важную роль в выборе оптимальной тактики их лечения и закономерно приведет к снижению частоты развития урологических осложнений. Так же, нельзя не сказать, что в последние годы в результате разработки техники нервосберегающей РГЭ удалось несколько снизить показатели послеоперационной и хронической дисфункции нижних мочевыводящих путей.
ЛИТЕРАТУРА
1. Cibula D, Abu-Rustum NR, Benedetti-Panici P, Köhler C, Raspagliesi F, Querleu D., et al. New classification system of radical hysterectomy: emphasis on a three-dimensional anatomic template for parametrial resection. Gynecol Oncol 2011;122(2): 264-268.
2. Querleu D, Morrow CP. Classification of radical hysterectomy. Lancet Oncol 2008;9(3):297–303.
3. Butler-Manuel SA, Buttery LD, A'Hern RP, Polak JM, Barton DP. Pelvic nerve plexus trauma at radical and simple hysterectomy: a quantitative study of nerve types in the uterine supporting ligaments. J Soc Gynecol Investig 2002;9(1):47-56.
4. Ercoli A, Delmas V, Gadonneix P, Fanfani F, Villet R, Paparella P, et al. Classical and nerve-sparing radical hysterectomy: an evaluation of the risk of injury to the autonomous pelvic nerves. Surg Radiol Anat 2003;25(3-4):200-206.
5. Maas CP, Kenter GG, Trimbos JB, Deruiter MC. Anatomical basis for nerve-sparing radical hysterectomy: immunohistochemical study of the pelvic autonomic nerves. Acta Obstet Gynecol Scand 2005;84(9):868-874.
6. Yabuki Y, Sasaki H, Hatakeyama N, Murakami G. Discrepancies between classic anatomy and modern gynecologic surgery on pelvic connective tissue structure: harmonization of those concepts by collaborative cadaver dissection. Am J Obstet Gynecol 2005;193(1):7-15.
7. Powell JL, Burrell MO, Franklin EW 3rd. Radical hysterectomy and pelvic lymphadenectomy. Gynecol Oncol 1981;12(1):23-32.
8. Kenter GG, Ansink AC, Heintz AP, Aartsen EJ, Delemarre JF, Hart AA. Carcinoma of the uterine cervix stage I and IIA: results of surgical treatment: complications, recurrence and survival. Eur J Surg Oncol 1989;15(1):55-60.
9. Ralph G, Winter R, Michelitsch L, Tamussino K. Radicality of parametrial resection and dysfunction of the lower urinary tract after radical hysterectomy. Eur J Gynaecol Oncol 1991;12(1):27-30.
10. Sivanesaratnam V, Sen DK, Jayalakshmi P, Ong G. Radical hysterectomy and pelvic lymphadenectomy for early invasive cancer of the cervix: 14 years experience. Int J Gynecol Cancer 1993;3(4):231238.
11. Samlal RA, van der Velden J, Ketting BW. Disease-free interval and recurrence pattern after the Okabayashy variant of Wertheim's radical hysterectomy for stage IB to IIA cervical carcinoma. Int J Gynecol Cancer 1996;6:120-127.
12. Benedetti-Panici P, Zullo MA, Plotti F, Manci N, Muzii L, Angioli R. Longterm bladder function in patients with locally advanced cervical carcinoma treated with neoadjuvant chemotherapy and type 3–4 radical hysterectomy. Cancer 2004;100(10):2110-2117.
13. Bergmark K, Avall-Lundqvist E, Dickman PW, Henningsohn L, Steineck G. Lymphedema and bladder-emptying difficulties after radical hysterectomy for early cervical cancer and among population controls. Int J Gynecol Cancer 2006;16(3):1130-1139.
14. Sharma R, Bailey J, Anderson R, Murdoch J. Laparoscopically assisted radical vaginal hysterectomy (Coelio-Schauta): A comparison with open Wertheim/Meigs hysterectomy. Int J Gynecol Cancer 2006;16(5):1927-1932.
15. Charoenkwan K, Pranpanas S. Prevalence and characteristics of late postoperative voiding dysfunction in early-stage cervical cancer patients treated with radical hysterectomy. Asian Pac J Cancer Prev 2007;8(3):387-389.
16. Баггиш М.С., Каррам М.М. Атлас анатомии таза и гинекологической хирургии [пер. с англ. Е.Л. Яроцкой; под ред. Л.В. Адамян] Лондон: El-sevier Ltd., 2009. — 1184 с. [Перевод изд. Michael S. Baggish, Mickey M. Karram Atlas of Pelvic Аnatomy and Gynecologic Surgery, 2nd edition].
17. Даубер В. Карманный атлас анатомии человека, 5-е издание. СПб.: «Издательство «ДИЛЯ», 2010, 576 с.
18. Sakuragi N, Todo Y, Sato T. Functional and anatomical consideration of systematic nerve-sparing radical hysterectomy in invasive cervical cancer. In: Cervical cancer research trends. : Bankes EP., editor. Nova Science Publishers, Inc. 2007, P. 33-68.
19. Wit EM, Horenblas S. Urological complications after treatment of cervical cancer. Nat Rev Urol 2014;11(2):110-117.
20. Piver MS, Rutledge FN, Smith PJ. Five classes of extended hysterectomy of women with cervical cancer. Obstet Gynecol 1974; 44(2):265-267.
21. Бохман Я.В. Руководство по онкогинекологии. СПб.: «ООО Издательство Фолиант», 2002, 542 с.
22. Niikura H, Katahira A, Utsunomiya H, Takano T, Ito K, Nagase S, et al. Surgical anatomy of intrapelvic fasciae and vesico-uterine ligament in nervesparing radical hysterectomy with fresh cadaver dissections. Tohoku J Exp Med 2007;212(4):403-413.
23. Mota F, Vergote I, Trimbos JB, Amant F, Siddiqui N, Del Rio A, et al. Classification of radical hysterectomy adopted by the Gynecological Cancer Group of the European Organization for Research and Treatment of Cancer. Int J Gynecol Cancer 2008;18(5):1136-1138.
24. Kato T, Murakami G, Yabuki Y. Does the cardinal ligament of the uterus contain a nerve that should be preserved in radical hysterectomy? Anat Sci Int 2002;77(3):161-168.
25. Kato T, Murakami G, Yabuki Y. A new perspective on nerve-sparing radical hysterectomy: nerve topography and over-preservation of the cardinal ligament. Jpn J Clin Oncol 2003;33(11):589-591.
26. Kobayashi T. Abdominal radical hysterectomy with pelvic lymphadenectomy for cancer of the cervix. Second edition. Tokio: Nanzando Co., 1961, 86 p.
27. Tamakawa M, Murakami G, Takashima K, Kato T, Hareyama M. Fascial structures and autonomic nerves in the female pelvis: a study using macroscopic slices and their corresponding histology. Anat Sci Int 2003;78(4):228-242.
28. Yabuki Y, Asamoto A, Hoshiba T, Nishimoto H, Satou N. A new proposal for radical hysterectomy. Gynecol Oncol 1996;62(3):370-378.
29. Kuwabara Y, Suzuki M, Hashimoto M, Furugen Y, Yoshida K, Mitsuhashi N. New method to prevent bladder dysfunction after radical hysterectomy for uterine cervical cancer. J Obstet Gynaecol Res 2000;26(1):1-8.
30. Katahira A, Niikura H, Ito K, Takano T, Nagase S, Murakami G, et al.. Vesicouterine ligament contains abundant autonomic nerve ganglion cells: the distribution in histology concerning nerve-sparing radical hysterectomy. Int J Gynecol Cancer 2008;18(1):193-198.
31. Fujii S, Takakura K, Matsumura N, Higuchi T, Yura S, Mandai M, et al. Precise anatomy of the vesico-uterine ligament for radical hysterectomy. Gynecol Oncol 2007;104(1):186-191.
32. Höckel M. Basic neuroanatomy and neurophysiology of the urethrovesical function with special reference to extended hysterectomy. CME J Gynaecol Oncol 2002;7:32–35.
33. Jackson KS, Naik R. Pelvic floor dysfunction and radical hysterectomy.Int J Gynecol Cancer 2006;16(1):354-363.
34. Sakuragi N, Todo Y, Kudo M, Yamamoto R, Sato T. A systematic nerve-sparing radical hysterectomy technique in invasive cervical cancer for preserving postsurgical bladder function. Int J Gynecol Cancer 2005;15(2):389-397.
35. Богданов Э.И. Дисфункции мочевого пузыря при органических заболеваниях нервной системы (патофизиология, клиника, лечение). Неврологический вестник 1995; XXVII, (3-4):28-34.
36. Пушкарь Д.Ю. Гиперактивный мочевой пузырь у женщин. М.: Медпресс-информ, 2003. 160 c.
37. Brading AF, Turner WH. The unstable bladder: towards a common mechanism. Br J Urol 1994;73(1):3–8.
38. Kristensen GB, Frimodt-Moller PC, Poulsen HK, Ulbak S. Persistent bladder dysfunction after surgical and combination therapy of cancer of the cervix uteri stages Ib and IIa. Gynaecol Oncol 1984;18(1):38–42.
39. Scotti RJ, Bergman A, Batia NN, Ostergard D. Urodynamic changes in urethrovesical function after radical hysterectomy. Obstet Gynaecol 1986; 68(1):111–119.
40. Farquharson DIM, Shingleton HM, Soong SJ, Sanford SP, Levy DS, Hatch KD. The adverse effects of cervical cancer treatment on bladder function. Gynaecol Oncol 1987; 27(1):15–23.
41. Chen GD, Lin LY, Wang PH, Lee HS. Urinary tract dysfunction after radical hysterectomy for cervical cancer. Gynaecol Oncol 2002;85(2):292–297.
42. Джавад-Заде М. Д., Державин В. М., Вишневский Е. Л. Нейрогенные дисфункции мочевого пузыря. М.: Медицина, 1989, 384 с.
43. Abrams P, Cardozo L, Fall M, Griffiths D, Rosier P, Ulmsten U, et al. Standardisation Sub-committee of the International Continence Society. The standardisation of terminology of lower urinary tract function: report from the Standardisation Sub-committee of the International Continence Society. Neurourol Urodyn 2002;21(2);167-178.
44. Lin HH, Yu HJ, Sheu BC, Huang SC. Importance of urodynamic study before radical hysterectomy for cervical cancer. Gynecol Oncol 2001; 81(2):270-272.
45. Zullo MA, Manci N, Angioli R, Muzii L, Panici PB. Vesical dysfunctions after radical hysterectomy for cervical cancer: a critical review. Crit Rev Oncol Hematol 2003;48(3):287-293.
46. Raspagliesi F, Ditto A, Fontanelli R, Zanaboni F, Solima E, Spatti G, et al. Type II versus Type III nerve sparing radical hysterectomy: comparison of lower urinary tract dysfunctions. Gynecol Oncol 2006;102(2):256–262.
47. Naik R, Nwabinelli J, Mayne C, Nordin A, de Barros Lopes A, Monaghan JM, et al. Prevalence and management of (nonfistulous) urinary incontinence in women following radical hysterectomy for early stage cervical cancer. Eur J Gynaecol Oncol 2001;22(2):26–30.
48. Chuang TY, Yu KJ, Penn IW, Chang YC, Lin PH, Tsai YA. Neurourological changes before and after radical hysterectomy in patients with cervical cancer. Acta Obstet Gynecol Scand 2003;82(10):954-959.
49. Oda Y, Todo Y, Hanley S, Hosaka M, Takeda M, Watari H, et al. Risk factors for persistent low bladder compliance after radical hysterectomy. Int J Gynecol Cancer 2011;21(1):167-172.
50. Hamada K, Kihana T, Kataoka M, Yoshioka S, Nishio S, Matsuura S, et al. Urinary disturbance after therapy for cervical cancer: urodynamic evaluation and beta2-agonist medication. Int Urogynecol J Pelvic Floor Dysfunct 1999;10(6):365-370.
51. Maman K, Aballea S, Nazir J, Desroziers K, Neine ME, Siddiqui E, et al. Comparative efficacy and safety of medical treatments for the management of overactive bladder: a systematic literature review and mixed treatment comparison. Eur Urol 2014;65(4):755-765.
52. Brooks R A, Wright JD, Powell MA, Rader JS, Gao F, Mutch DG, et al. Long-term assessment of bladder and bowel dysfunction after radical hysterectomy. Gynecol Oncol 2009;114(1):75–79.
53. Le A, Wang Z, Yuan R, Xiao T, Zhuo R. Ultrasound urodynamic study of urinary tract dysfunction after radical hysterectomy and pelvic lymphadenectomy in women with cervical carcinoma. Eur J Gynaecol Oncol 2010;31(4):418–424.
54. Latthe PM, Singh P, Foon R, Toozs-Hobson P. Two routes of transobturator tape procedures in stress urinary incontinence: a meta-analysis with direct and indirect comparison of randomized trials. BJU Int 2010;106(1): 68-76.
55. Athanasiou S, Grigoriadis T, Zacharakis D, Skampardonis N, Lourantou D, Antsaklis A. Seven years of objective and subjective outcomes of transobturator (TVT-O) vaginal tape: why do tapes fail? Int Urogynecol J 2014;25(2): 219-225.
56. Zhang P, Fan B, Zhang P, Han H, Xu Y, Wang B, et al. Meta-analysis of female stress urinary incontinence treatments with adjustable single-incision mini-slings and transobturator tension-free vaginal tape surgeries. BMC Urol 2015;15:64.
57. Plotti F, Zullo MA, Sansone M, Calcagno M, Bellati F, Angioli R, et al. Post radical hysterectomy urinary incontinence: a prospective study of transurethral bulking agents injection. Gynecol Oncol 2009;112(1):90-94.
58. Каприн А.Д., Старинский В.В., Петрова Г.В. Злокачественные новообразования в России в 2013 году (заболеваемость и смертность). М.: ФГБУ «МНИОИ им. П.А. Герцена Росмедтехнологий», 2015, 250 с.







