ВВЕДЕНИЕ
Стриктуры и облитерации мочеточников, связанные с их ятрогенной травмой и лучевой терапией, проводимой по поводу злокачественных новообразований органов малого таза, составляют до 75% случаев данной патологии, и открытые вмешательства по-прежнему считаются основой реконструктивно-восстановительной хирургии мочеточников [1]. Однако в последние годы развитие лапароскопической и роботической методик привело к использованию современных технологий в этом направлении урологии [2]. Установлено, что лапароскопические операции приводят к уменьшению интраоперационной кровопотери, снижению времени пребывания пациента в стационаре, обеспечивают хорошую визуализацию области операции, позволяющую проводить более аккуратное воздействие на ткани и прецезионное формирование анастомозов, сохраняя при этом все преимущества открытых операций [3–5]. Использование буккального графта (БГ) в хирургии стриктур и облитераций мочеточника также делает возможным исключить натяжение анастомоза и обеспечить его адекватную реваскуляризацию, что является особенно необходимом при повторных операциях в этой области [6, 7].
В литературе представлены единичные случаи лапароскопической буккальной уретеропластики. Две описанных операции выполнены по поводу стриктур проксимального отдела мочеточника по методике частичного замещения дефекта – onlay со сроком безрецидивного послеоперационного наблюдения 1 и 9 месяцев [8, 9].
МАТЕРИАЛЫ И МЕТОДЫ
Приводим описание клинического случая лапароскопической уретеропластики дистального отдела мочеточника тубуляризированным буккальным графтом.
Больная Н., 36 лет., поступила в Хирургический центр «Госпиталя Ветеранов войн» Ростовской области с целью планового оперативного лечения с диагнозом: протяженная облитерация правого мочеточника, нефростома справа. Анамнез: в 2018 году по поводу злокачественного новообразования шейки матки выполнена экстирпация матки с придатками и верхней трети влагалища, затем в 2018 и 2019 годах проведено несколько курсов лучевой терапии по поводу данного заболевания. В мае 2019 г. женщина начала отмечать боли в пояснице справа, которые в дальнейшем приобрели постоянный характер. В октябре 2019 года при ультразвуковом исследовании (УЗИ) почек выявлен гидронефроз справа. Лечение пациентки не проводилось. В связи с нарастанием болевого синдрома она вновь обратилась за медицинской помощью и 22.03.2020 выполнена спиральная компьютерная томография (СКТ) почек с болюсным контрастированием: левая почка обычных размеров и расположения, с ровными контурами. Правая почка с неровными контурами, паренхима истончена до 5–7 мм. Чашечно-лоханочная система (ЧЛС) справа гидронефротически трансформирована. ЧЛС слева и левый мочеточник не расширены. Экскреторная функция слева своевременная, справа не определяется. Мочеточник справа значительно расширен до уровня нижней трети (рис. 1).

Рис. 1. Облитерация нижней трети мочеточника правой почки – пораженный участок показан стрелками
Fig. 1. Obliteration of the lower third of the ureter of the right kidney - the affected area is shown by arrows
Пациентке 19.06.2020 выполнена реносцинтиграфия и динамическая сцинтиграфия почек: изображение левой почки обычных размеров с четкими контурами. Секреторная способность левой почки незначительно снижена, экскреция незначительно замедлена, реноиндекс – 79%. Правая почка визуализируется слабо, уменьшена в размерах, с нечеткими контурами. Определяется выраженное нарушение ее секреторноэкскреторной способности, реноиндекс – 21%.
Больной 20.06.2020 выполнено УЗИ почек – контуры правой почки нечеткие. Размеры 104 х 46 мм, паренхима 5–7 мм, диффузно-неоднородна, чашечки расширены до 27 мм, лоханка расширена до 27 мм, мочеточник расширен до 12 мм. Триплексное сканирование почечных артерий справа: при ЦДК сосудистый рисунок почек обеднен, представлен несколькими венозными и артериальными сосудами. Устья почечных артерий: линейная скорость кровотока (ЛСК) – 115/70 см/с, индекс резистентности (RI) – 0,38 (усилен за счет гидронефроза). Кровоток на уровне ворот почек: ЛСК – 21/10 см/с, RI – 0,48. Сегментарные артерии: ЛСК – 21/10 см/с, RI – 0,48. Междолевые артерии и дуговые артерии лоцируются слабо.
Пациентке предлагалась нефрэктомия справа, от которой она отказалась. 20.06.2020 выполнена чрескожная пункционная нефростомия справа, антеградная пиелоуретерография, цистоскопия. При попытке катетеризации устья правого мочеточника установлено, что устье уменьшено в диаметре, мочеточник непроходим для катетера выше 1 см (рис. 2).

Рис. 2. Попытка катетеризации правого мочеточника
Fig. 2. Attempted catheterization of the right ureter
Возможная протяженность облитерации мочеточника – 9 см. В послеоперационном периоде нефростома функционировала хорошо, за сутки выделялось 1100 – 1500 мл мочи светлого цвета.
Принято решение выполнить реконструкцию дистального отдела мочеточника с использованием буккального графта.
Пациентка поступила для оперативного лечения 29.06.20. Обследована в стандартном объеме: общие клинические анализы крови и мочи без патологии, биохимический анализ крови и коагулограмма в норме, креатинин крови составляет 85,5 ммоль/л.
Объективно: состояние пациентки относительно удовлетворительное, кожные покровы и видимые слизистые чистые, бледные. Индекс массы тела – 24,3. Лимфатические узлы не увеличены. Пульс 68 ударов в минуту, артериальное давление – 130/70 мм. рт. ст. Живот мягкий, при пальпации безболезненный, визуализируется лапаротомический рубец. Симптом «поколачивания» отрицательный с обеих сторон. Справа определяется нефростомический дренаж. Дизурических явлений нет. Стул регулярный, ежедневный.
Пациентка оперирована 30.07.2020. Выполнена лапароскопическая пластика нижней трети правого мочеточника тубуляризированным буккальным графтом.
Техника операции.
Пациентке установлен уретральный катетер, в мочевой пузырь дополнительно проведен мочеточниковый катетер. Создан карбоксиперитонеум. В брюшную полость установлено 4 лапароскопических порта. Внутри брюшной полости визуализирован рубцовый конгломерат, включающий в себя нижнюю треть правого мочеточника, петли кишечника, подвздошные сосуды и стенку мочевого пузыря (рис. 3).

Рис. 3. Рубцовый конгломерат в области малого таза
Fig. 3. Cicatricial conglomerate in the pelvic area
Выделение мочеточника начато от его средней трети, он отделен от петли кишки, подвздошной артерии (рис. 4),

Рис. 4. Мочеточник выделен до границы облитерации
Fig. 4. The ureter is exposed to the border of obliteration
отсечен по границе облитерации в пределах здоровой ткани, мочеточник был дополнительно мобилизирован проксимально на 5 см. Мочевой пузырь раздут физиологическим раствором до 200 мл, на его правой верхнебоковой стенке выполнен разрез длиной 3 см, мочеточниковый катетер проведен через лоскут мочевого пузыря к свободному концу мочеточника. Протяженность необходимого для замещения дефекта мочеточника составила 6 см.
Выполнена десуффляция, мочеточник извлечен наружу через лапароскопический порт, выполнена спатуляция мочеточника по его переднемедиальной поверхности протяженностью 1 см. Параллельно основному этапу операции второй бригадой хирургов по общепринятым правилам выполнен забор БГ размерами 65 х 22 мм.
Затем БГ на всем протяжении проксимального края мочеточника фиксирован по ширине непрерывным швом монокрилом 4/0, установлен стент внутреннего дренирования № 7 Ch, БГ герметизирован над стентом, используя непрерывный монокриловый шов 4/0, не доходя 0,5 см до его дистального края.
Дистальный свободный край БГ прошит нитью монокрила 4/0, завязан узел, выполнена инсуффляция углекислого газа, БГ с мочеточником погружен через лапароскопический порт в брюшную полость, в стенке мочевого пузыря эндоскопическими ножницами сформирован межмышечный тоннель в дистальном направлении, вскрыта слизистая с целью создания нового устья. Подтягивая за нить, БГ проведен через тоннель, края БГ подшиты к слизистой мочевого пузыря одиночными монокриловыми швами. Неоуретер по его задней полуокружности фиксирован к мочевому пузырю четырьмя узловыми швами монокрилом 4/0, начиная с заранее наложенного шва. Затем дефект стенки мочевого пузыря был ушит продольно непрерывным монокриловым 4/0 швом, дополнительно наложены укрепляющие швы нитями, проведенными через БГ и стенку мочевого пузыря (рис. 5).
Рис.5. Фиксация тубуляризированного буккального графта к мочевому пузырю
Fig. 5. Fixation of the tubularized buccal graft to the bladder
Выкроен лоскут сальника на питающей ножке шириной 6 см, расположен без натяжения над всей поверхностью БГ и местом имплантации его в мочевой пузырь, сальник фиксирован несколькими одиночными монокриловыми швами 4/0 к БГ и стенке мочевого пузыря (рис. 6).

Рис. 6. Прядь большого сальника фиксирована к неоуретеру
Fig. 6. A strand of the great omentum is fixed to the neoureter
Установлен дренаж в брюшную полость через порт № 3, троакары удалены под видеоэндоскопическим контролем, произведена эксуффляция углекислого газа, на кожу наложены швы и асептические повязки.
Длительность операции составила около 330 минут, кровопотеря была менее 200 мл.
Дренаж у пациентки удален на 4 сутки после операции, отделения мочи по дренажу не было. Нефростома удалена на 5 сутки. На 6 сутки после оперативного лечения пациентка выписана в удовлетворительном состоянии на амбулаторное лечение. Мочеточниковый стент удален через 6 недель. Выполненная ретроградная уретеропиелография показала полную проходимость мочеточника.
Контрольное УЗИ почек от 10.11.2020 – контуры правой почки ровные четкие. Размеры 80х41 мм, паренхима 11–12 мм, умеренно диффузно-неоднородна, в средней трети интрапаренхиматозно определяется участок фиброза около 4 мм, пирамиды не увеличены, чашечки не расширены, лоханка не расширена. Триплексное сканирование почечных артерий справа: при ЦДК сосудистый рисунок прослеживается вплоть до капсулы, не обеднен, представлен венозным и артериальным компонентом. Устья почечных артерий: ЛСК – 94/35 см/с, RI – 0,62. На уровне ворот почек: ЛСК – 33/15 см/с, RI – 0,53. Сегментарные артерии: ЛСК – 29/11 см/с, RI – 0,62. Междолевые артерии: ЛСК – 26/7,3 см/с, RI – 0,72. Дуговые артерии: ЛСК – 15/6,5 см/с, RI – 0,58. Исследование показало улучшение перфузии паренхимы правой почки.
Цистоуретероскопия от 12.11.2020 – вновь сформированное устье мочеточника розовое, при наблюдении из него выделяется моча (рис. 7),
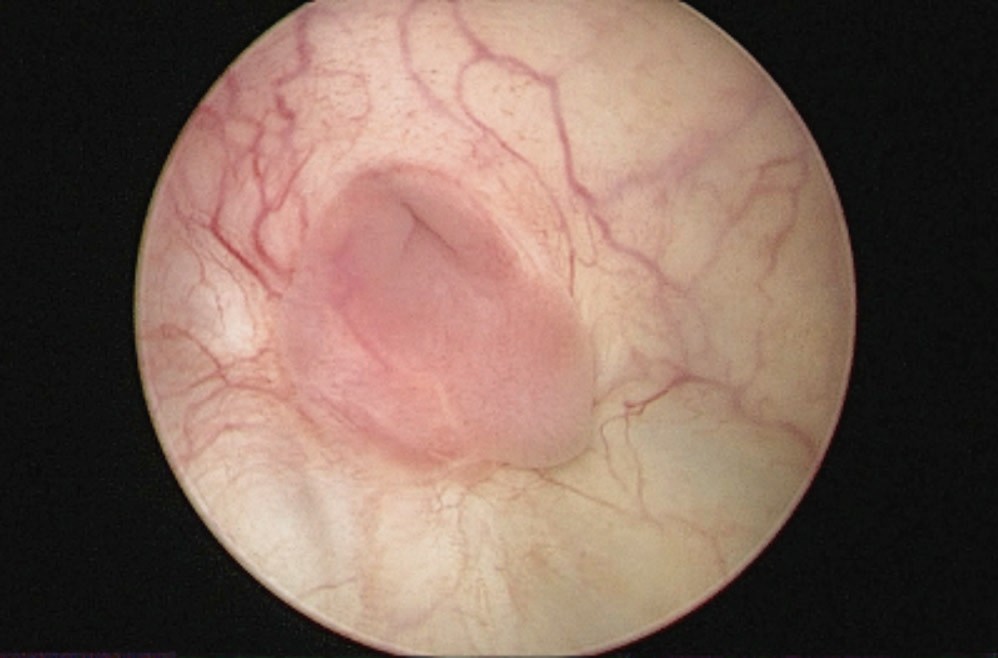
Рис.7. Вновь сформированное устье мочеточника – 18 недель после операции
Fig. 7. Newly formed ureteral orifice - 18 weeks after surgery
неоуретер проходим, его слизистая розовая (рис. 8).

Рис.8. Неоуретероскопия
Fig. 8. Neoureteroscopy
Пациентка находится под динамическим амбулаторным наблюдением.
ОБСУЖДЕНИЕ
Стриктуры и облитерации мочеточника после лучевой терапии по поводу злокачественных новообразований шейки матки могут развиваться через длительный промежуток времени после воздействия, порой достигая десятилетий. Риск развития обширных поражений мочеточника напрямую связан с более высокими дозами облучения и количеством процедур [10, 11]. Постлучевые стриктуры и облитерации верхних мочевых путей относятся к тяжелым заболеваниям и лечение их сопряжено со значительными трудностями [12]. Как правило, реимплантация мочеточника в этих случаях невозможна вследствие ишемии его дистального сегмента. Многие пациенты находятся на постоянном дренировании мочевых путей, когда используется мочеточниковый стент или нефростома, что приводит к развитию инфекции мочевых путей, болевому синдрому, кровотечениям и гиперактивности мочевого пузыря. Эти симптомы резко снижают качество жизни пациентов и операцией выбора в этом случае зачастую становится нефрэктомия [13].
Возможности операции уретероцистоанастамоза по Боари при данной патологии также ограничены, так как сама техника данного оперативного вмешательства подразумевает значительное уменьшение объема мочевого пузыря и является достаточно травматичным вмешательством, особенно учитывая предыдущие операции в данной области и постлучевой фиброз в малом тазу и трудности с выделением хорошо васкуляризированного лоскута мочевого пузыря [14, 15]. Использование кишечных сегментов для уретеропластики при данной патологии ограничено, так как наличие лучевого энтерита является противопоказанием к данной операции [16].
В данной ситуации использование БГ в лапароскопической уретеропластике позволяет обеспечить минимальное выделение стенки мочевого пузыря, исключить обширную мобилизацию соседних органов из постлучевых конгломератов, редуцировать объем оперативного вмешательства, его продолжительность и интраоперационную кровопотерю.
Хотя, использование БГ в реконструкциях мочеточника при его протяженных стриктурах и облитерациях в основном описано в работах, посвященных обструкции его проксимального отдела [17–20], применение этого свободного трансплантата, по нашему мнению, является перспективным и при стриктурах/облитерациях дистального отдела мочеточника. Выполнение обработки мочеточника частично экстраперитонеальным методом сокращает время операции, упрощает манипуляции с БГ, позволяет обеспечить формирование герметичного неоуретера [21].
ВЫВОДЫ
Лапароскопическая уретеропластика тубуляризированным буккальным графтом может являться одним из перспективных вариантов реконструкции дистального отдела мочеточника при его протяженной облитерации. Возможности данной операции будут изучаться по мере накопления опыта и длительного послеоперационного наблюдения пациентов.
ЛИТЕРАТУРА
- Abboudi H, Ahmed K, Royle J, Khan MS, Dasgupta P, N'Dow J. Ureteric injury: a challenging condition to diagnose and manage. Nat Rev Urol 2013(10):108–115. https://doi.org/10.1038/nrurol.2012.254.
- Buffi NM, Lughezzani G, Hurle R, Lazzeri M, Taverna G, Bozzini G. Robot-assisted surgery for benign ureteral strictures: experience and outcomes from four tertiary care institutions. Eur Urol 2017(71):945–951. https://doi.org/10.1016/j.eururo.2016.07.022.
- Gild P, Kluth LA, Vetterlein MW, Engel O, Chun FKH, Fisch M. Adult iatrogenic ureteral injury and stricture–incidence and treatment strategies. Asian J Urol 2018;5(2):101–106. https://doi.org/10.1016/j.ajur.2018.02.003.
- Н.Б. Забродина, Э.А. Галлямов, А.В. Коваленко, А.М. Сысоев, М.Е. Бехтева. Лапароскопическая пластика мочеточников у онкологических пациентов. Онкоурология 2020;16(2):118–25. [Zabrodina N.B., Gallyamov E.A., Kovalenko A.V. et al. Ureteral laparoscopic surgery in cancer patients. Onkourologiya = Cancer Urology 2020;16(2):118–25. (In Russian)]. https://doi.org/10.17650/1726-9776-2020-16-2-118-125.
- Забродина Н.Б., Э.А. Галлямов, А.В. Коваленко, А.М. Сысоев, М.Е. Бехтева, К.А. Иванцов. Методы видеоэндоскопической коррекции стриктур мочеточника. Урология 2020;(2):41–45. [Zabrodina N.B., E.A. Gallyamov, A.V. Kovalenko, A.M. Sysoev, M.E. Bekhteva, K.A. Ivantsov. Methods of video endoscopic correction of ureteral strictures. Urologiya=Urology 2020(2)41-45. (In Russian)]. https://doi.org/10.18565/ urology.2020.2.41-45.
- Волков А.А., Зубань О.Н., Будник Н.В., Саенко Г.И. Хирургическое лечение протяженных стриктур и облитераций мочеточника с использованием графта слизистой ротовой полости – собственный опыт. Экспериментальная и клиническая урология 2020;(3):124-131. [Volkov A.A., Zuban O.N., Budnik N.V., Saenko G.I. Surgical treatment of extended strictures and ureteral obliterations using oral mucosa graft. Our own experience. Experimental and Clinical Urology 2020;(3):124-131. (In Russian)]. https://doi.org/10.29188/2222-8543-2020-12-3-124-131.
- Lee Z, Keehn AY, Sterling ME. A review of buccal mucosa graft ureteroplasty. Curr Urol Rep 2018;19(4):23. https://doi.org/10.1007/ s11934-018-0772-5.
- Li B, Xu Y, Hai B, Liu B, Xiang Y, Hua X, Hou T. Laparoscopic onlay lingual mucosal graft ureteroplasty for proximal ureteral stricture: initial experience and 9-month follow-up. Int Urol Nephrol 2016;48(8):1275-9. https://doi.org/10.1007/s11255-016-1289-9.
- Menegola C, Tavares PM, Batezini NS, Gorgen ARH, Rosito TE. Laparoscopic ureteroplasty with buccal mucosa graft for long proximal ureteral stenosis: A step by step video. Int Braz J Urol 2020;46(6):141-2. https://doi.org/10.1590/S1677-5538.IBJU.2018.0830.
- Liberman D, Mehus B, Elliott SP. Urinary adverse effects of pelvic radiotherapy. Transl Androl Urol 2014;3(2):186-195. https://doi.org/10.3978/ j.issn.2223-4683.2014.04.01.
- Lorvidhaya V, Tonusin A, Changwiwit W, Chitapanarux I, Srisomboon J, Wanwilairat S. High-dose-rate afterloading brachytherapy in carcinoma of the cervix: an experience of 1992 patients. Int J Radiat Oncol Biol Phys 2000(46):1185-91.
- Williams SK, Leveillee RJ. Expanding the horizons: robot-assisted reconstructive surgery of the distal ureter. J Endourol 2009(23):457-61. https://doi.org/10.1089/end.2008.0269.
- Gellrich J, Hakenberg OW, Oehlschlager S, et al. Manifestation, latency and management of late urological complications after curative radiotherapy for cervical carcinoma. Onkologie 2003(26):334-40.
- Castillo-Vela I, Del Pozo Jimenez G, Turo Antona J, Vázquez Alba D, Saenz Medina J, Carballido Rodriguez J. Reimplante ureteral laparoscópico con Flap de Boari. Arch Esp Urol 2017 May;70(4):436-444. [Castilló-Vela I., J.G. Del Pozo, Turo Antona J., Medina J.S., Rodrigues J.A. Laparoscopic Boari Flap ureteral reimplantation. Arch Esp Urol 2017;70(4):436-444. (In Spanish)].
- Комяков Б.К., Гулиев Б.Г. Хирургия протяженных сужений мочеточников. СПб.: Невский Диалект, 2005. [Komyakov B.K., Guliev B.G. Surgery of extended ureteral stricturess. SPb.: Nevskij dialect, 2005. (In Russian)].
- Fallon B., Gaynor-Drupnick D.M. Adult ureteral reconstruction. Urol Board Rev Manual 2004;12(30):2–11.
- Arvind P. Ganpule, Abhishek G. Singh, Mohammed Rafiqul Islam, Parag Sonawane, Ravindra B. Sabnis, Mahesh R. Desai. Robotic buccal mucosa graft ureteroplasty (inlay and onlay) for upper ureteric s tricture: Point of technique. J Minim Access Surg 2018;14(4):357–361. https://doi.org/10.4103/jmas.JMAS_188_17.
- Badawy AA, Abolyosr A, Saleem M.M Abuzeid AM. Buccal mucosa graft for ureteral stricture substitution: initial experience. Urology 2010;76(4):971–975. https://doi.org/10.1016/j.urology.2010.03.095.
- Катибов М.И., Богданов А.Б., Довлатов З.А. Буккальная уретеропластика: обновленная версия обзора литературы 2020. Экспериментальная и клиническая урология 2020;(3):118-123. [Katibov M.I., Bogdanov A.B. Dovlatov Z.A. Buccal urethroplasty: 2020 literature review update. Eksperimental'naya i klinicheskaya urologiya=Experimental and clinical urology 2020;(3):118-123]. https://doi.org/10.29188/2222-8543- 2020-12-3-118-123.
- Волков А.А., Зубань О.Н., Будник Н.В., Саенко Г.И. Использование комбинированного буккально-лабиального лоскута в хирургическом лечении протяженных стриктур и облитераций верхней трети и лоханочно-мочеточникового сегмента. Хирург 2019(12):77–85. [Volkov A.A., Zuban O.N., Budnik N.V., Saenko G.I. Use of a combined buccal and lingual flap in the surgical treatment of extended strictures and obliterations in the upper third of the ureter and the ureteropelvic segment. Hirurg=Surgeon 2019(10)58-67. https://doi.org/10.33920/med-15-1912-07 (In Russian)].
- Kocherov S, Lev G, Chertin L, Chertin B. Extracorporeal Ureteric Stenting for Pediatric Laparoscopic Pyeloplasty. Eur J Pediatr Surg 2016 Apr;26(2):203-6. https://doi.org/10.1055/s-0035-1546756.







