ВВЕДЕНИЕ
Абсцесс предстательной железы (АПЖ) является редким заболеванием с уровнем летальности от 6 до 30%. Общая частота встречаемости заболевания составляет около 0,02% среди всех урологических заболеваний и 0,5–2,5% у пациентов с симптомами нарушения функции нижних мочевых путей [1–7].
Реципиенты почечного трансплантата, находящиеся на иммуносупрессивной терапии (ИСТ), представляют собой группу с высоким риском развития инфекционных осложнений, включая АПЖ. В медицинской литературе описаны многочисленные случаи формирования АПЖ у пациентов после трансплантации почки, однако в большинстве случаев эти состояния регистрировались на поздних этапах послеоперационного периода, через 6 месяцев – 10 лет после трансплантации. Развитие АПЖ в ранние сроки после трансплантации представляет собой особую клиническую проблему. Этот патологический процесс осложняет проведение эффективной антибактериальной терапии и может негативно сказаться на функции трансплантированного органа, увеличивая риск его утраты. Таким образом, диагностика и лечение АПС в раннем посттрансплантационном периоде требуют особого подхода, направленного как на устранение инфекционного процесса, так и на сохранение функции пересаженной почки [8, 9].
КЛИНИЧЕСКИЙ СЛУЧАЙ
57-летний мужчина поступил в отделение неотложной помощи с жалобами на лихорадку и расстройства мочеиспускания. Из анамнеза известно, что в 2020 году у пациента была диагностирована терминальная стадия хронической почечной недостаточности неясной этиологии. В июне 2020 года была сформирована артериовенозная фистула на левом предплечье и начата заместительная почечная терапия гемодиализом.
После четырех лет программного гемодиализа, 11 ноября 2024 г., пациенту была выполнена аллотрансплантация трупной почки (АТТП).
В раннем послеоперационном периоде отмечалась отсроченная функция трансплантата, что потребовало проведения комбинированной ИСТ, включавшей антитимоцитарный глобулин, метилпреднизолон (Метипред), такролимус и микофенолат мофетил. Пациент был выписан на фоне положительной динамики, уровень креатинина на момент выписки составил 180 мкмоль/л. 18 ноября 2024 г. у пациента зарегистрировано повышение уровня креатинина до 227 мкмоль/л, уменьшение диуреза и общая слабость, что потребовало повторной госпитализации. При обследовании выявлены признаки инфекции мочевыводящих путей. Проведена антибактериальная терапия цефепимом (с 21.11 по 23.11) и фосфомицином (с 22.11 по 28.11). На фоне лечения состояние стабилизировалось, и пациент был выписан 6 декабря 2024 г.
10 декабря 2024 г. пациент вновь был доставлен в стационар с жалобами на ухудшение состояния и повышение температуры тела до 38,5°C. Нативная компьютерная томография (КТ) почек и мочевыводящих путей выявила увеличение предстательной железы до 50 см3 с наличием в периферических отделах зон пониженной плотности (28×21 мм, плотностью около 9 HU), что вызывало подозрение на АПС (рис. 1). Трансректальное ультразвуковое исследование (ТРУЗИ) подтвердило увеличение объема предстательной железы до 71 см3 с неоднородной эхоструктурой. В боковых долях визуализировались жидкостные образования: в левой доле – 33×26 мм, правой – 38×31 мм. Образования имели четкие контуры, плотную капсулу и отсутствующий кровоток.
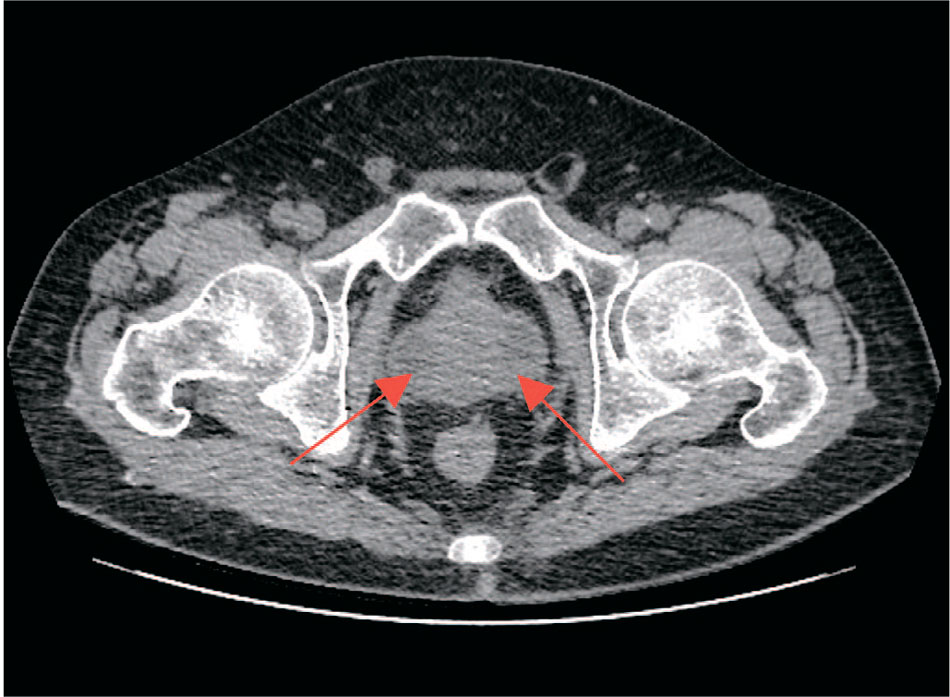
Рис. 1. Нативная компьютерная томография почек и мочевыводящих путей (стрелки указывают на абсцессы в переферической зоне предстательной железы)
Fig.1. Non-contrast computed tomography of the abdomen and pelvis (arrows piont to abscesses in the peripheral zone of the prostate gland)
Пациенту было выполнено трансперинеальное пункционное дренирование абсцессов правой и левой долей предстательной железы с установкой дренажей типа Pig tail №10. Получено 4 мл и 5 мл гнойно-геморрагического содержимого из левой и правой долей предстательной железы соответственно (рис. 2, 3). При бактериологическом исследовании выявлен рост Klebsiella pneumoniae 107 КОЕ/мл с выраженной антибиотикорезистентностью. В послеоперационном периоде проводилась антибактериальная терапия согласно бактериологическому посеву пунктата. Отделяемое по дренажам за все время стояния последних было скудным, а при контрольном ТРУЗИ на 3-и и 8-е сутки наблюдалась положительная динамика. Дренажи удалены на 9-е сутки после операции. На фоне проведенного лечения отмечалась нормализация температуры тела, исчезновение дизурических симптомов, снижение уровня С-реактивного белка (СРБ) со 105 до 4 мг/л, уровня креатинина с 309 до 232 мкмоль/л и уровня мочевины с 12 до 8,1 ммоль/л. Пациент был выписан в удовлетворительном состоянии с назначением 4-недельного курса антибактериальной и антимикробной терапии для продолжения лечения в амбулаторных условиях.
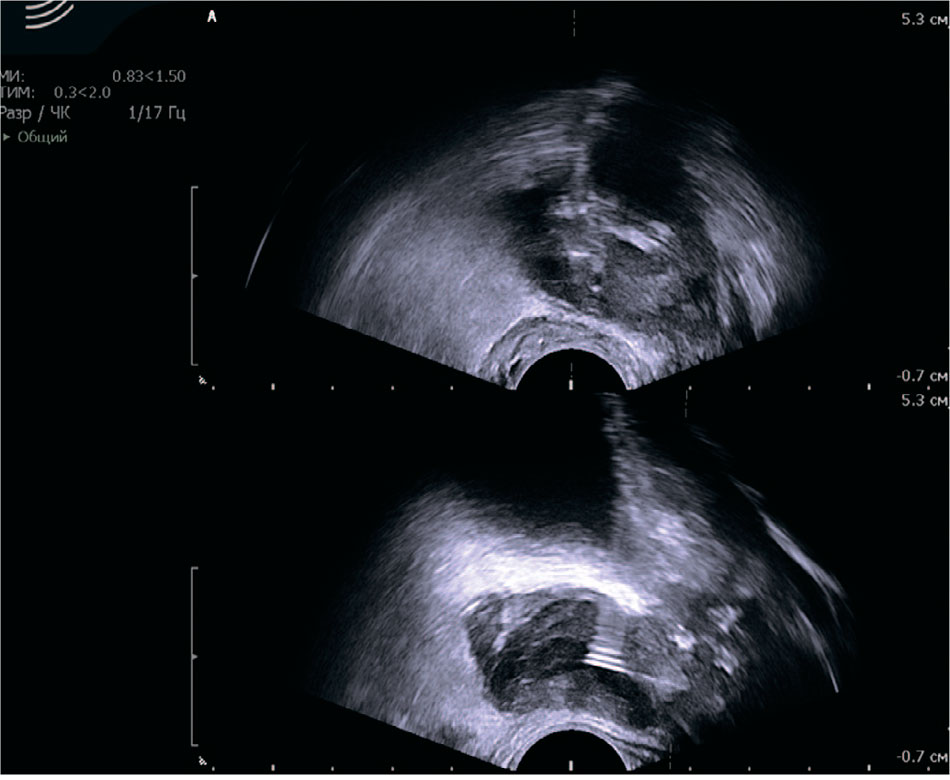
Рис. 2. Ультразвуковая картина пункционного дренирования абсцессов предстательной железы
Fig. 2. Ultrasound findings of percutaneous drainage of prostate abscesses
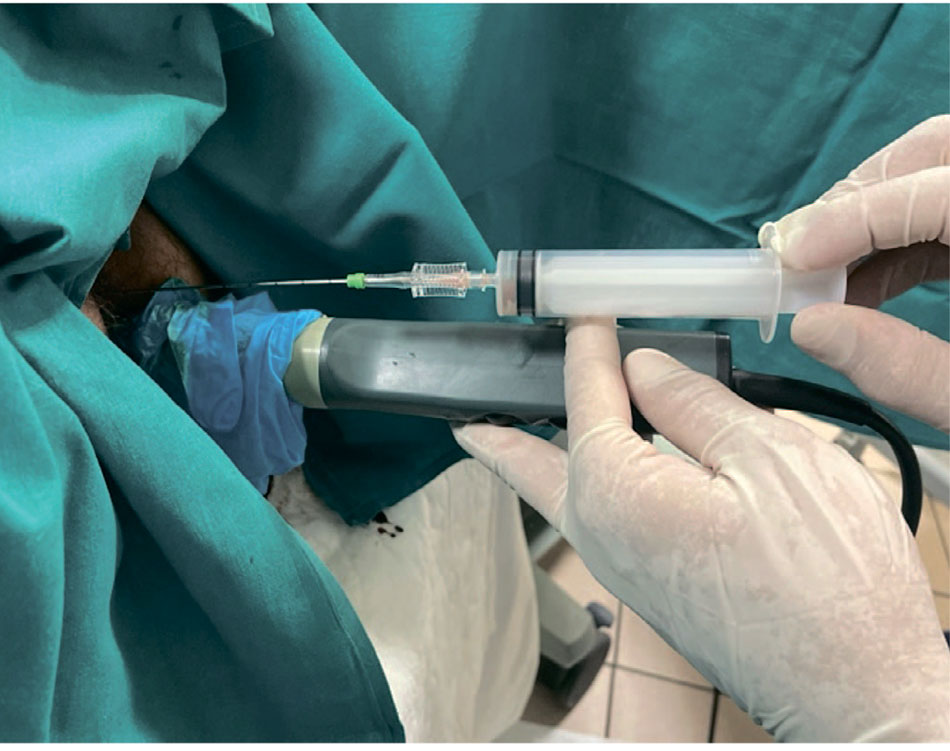
Рис. 3. Пункционное дренирование абсцессов предстательной железы
Fig. 3. Percutaneous drainage of prostate abscesses
ОБСУЖДЕНИЕ
Проведение литературного поиска в базах данных PubMed и eLibrary.ru по ключевым словам «prostatic abscess и transplantation» / ««абсцесс предстательной железы или абсцесс простаты» и «трансплантация»» выявило ограниченное число публикаций, посвященных АПЖ у пациентов после трансплантации. Полученные результаты представлены в таблице 1. Из вышеуказанных данных выявлено, что у пациентов, перенесших трансплантацию органов и получающих ИСТ, чаще наблюдаются инфекции, вызванные атипичными микроорганизмами и грибами, такими как Mycobacterium tuberculosis, Cryptococcus neoformans, Cladophialophora carrionii и Aspergillus fumigatus. В то же время у пациентов без ИСТ наиболее распространенным возбудителем являются грамотрицательные бактерии, чаще всего встречается Escherichia сoli (50% всех случаев АПЖ), за ней следуют Staphylococcus aureus, Pseudomonas aeruginosa, Klebsiella pneumoniae, Enterococcus faecalis, Streptococcus, Bukholderia pseudomalle, Brucella melitensis [18]. Также в большинстве зарегистрированных случаев АПЖ развивался спустя 6 месяцев и более после трансплантации. Однако у данного пациента АПЖ возник в течение первого месяца после АТТП. Это может быть связано с длительным периодом предшествующего диализа и анурией. Согласно результатам ряда исследований, хроническая почечная недостаточность с продолжительным диализом и анурией до трансплантации ассоциируется с повышенным риском развития инфекций мочевыводящих путей у реципиентов почечного трансплантата [19, 20].
Таблица 1. Абсцесс предстательной железы после трансплантации органов по данным литературы
Table 1. Prostate abscess after organ transplantation according to literature data
| Автор Author | Год Year | Орган трансплантации Transplanted organ | Время появления АПЖ после АТП (месяц) Time of PA onset after KT (months) | Возбудитель Pathogens | Лечение Treatment |
|---|---|---|---|---|---|
| Robert E.S. и соавт. [10] | 1994 | Сердце Heart | 69 | Cryptococcus neoformans | ТУРП TURP |
| Lee Y.S. и соавт. [11] | 2005 | Почка Kidney | 9 | Mycobacterium Tuberculosis | Трансректальное дренирование Transrectal drainage |
| Valerio M. и соавт. [12] | 2009 | Сердце Heart | 9 | Aspergillus fumigatus | Медикаментозное Pharmacological |
| Kindo A. и соавт. [13] | 2013 | Почка Kidney | 10 22 (рецидив) 22 (relapse) | Cladophialophora carrionii Cladophialophora carrionii | Трансректальная аспирация Transrectal aspiration Летальный исход после септического шока Fetal outcome after septic shock |
| Jana T. и соавт. [14] | 2014 | Печень Liver | 120 | Staphylococcus aureus | Медикаментозное Pharmacological |
| Harada H. и соавт. [15] | 2018 | Почка Kidney | 6 | Neisseria gonorrhoeae | Медикаментозное Pharmacological |
| Belga S. и соавт. [16] | 2019 | Почка Kidney | 24 | Pseudomonas aeruginosa | ТУРП TURP |
| Lolla D.P. и соавт. [17] | 2024 | Почка Kidney | 8 | Неизвестно Unknown | Антибиотики широкого спектра действия Broad-spectrum antibiotics |
Ранние клинические проявления АПЖ характеризуются вариабельностью и неспецифичностью. Наиболее часто наблюдаются лихорадка, дизурия, учащенное мочеиспускание и боль в области промежности. Неспецифичность клинических признаков значительно осложняет диагностику, поэтому решающую роль играют методы визуализации. Наиболее надежными инструментами диагностики являются ТРУЗИ и КТ органов мочевыделительной системы. Диагностическая точность ТРУЗИ достигает 80–100%, однако метод ограничен в оценке распространения абсцесса за пределы предстательной железы. КТ позволяет визуализировать поражения за пределами предстательной железы, оценивать состояние тазовых лимфатических узлов, а также дифференцировать газ и жидкость при эмфизематозных формах АПЖ. Однако КТ может быть менее эффективна в выявлении небольших абсцессов, которые сложно отличить от кистозных узлов при доброкачественной гиперплазии предстательной железы. В сложных случаях рекомендуется сочетание ТРУЗИ и КТ. Альтернативным методом является магнитно-резонансная томография, которая обладает более высоким разрешением мягких тканей и позволяет выявлять абсцессы на ранних стадиях с большей чувствительностью по сравнению с ТРУЗИ и КТ. У данного пациента при поступлении отмечались лихорадка и дизурия, которая не являлась характерным признаком АПЖ. В связи с этим была выполнена КТ органов мочевыделительной системы, в ходе которой было выявлено образование, подозрительное на абсцесс предстательной железы. Для подтверждения диагноза дополнительно проведено ТРУЗИ.
На сегодняшний день отсутствует единый стандарт лечения АПЖ в связи с редкостью заболевания. Выбор тактики терапии зависит от клинических симптомов, размеров абсцесса, тяжести состояния пациента, наличия сопутствующих заболеваний и предпочтений хирурга. Согласно ряду исследований, абсцессы диаметром менее 2 см в 83% случаев могут быть эффективно вылечены медикаментозной терапией. Однако большинство урологов предпочитают хирургические методы лечения, что связано с сокращением продолжительности антибиотикотерапии и госпитализации [18].
Существуют различные подходы к хирургическому лечению, включая трансректальную, трансперитонеальную аспирацию или дренирование абсцесса, трансуретральное дренирование (вскрытие крыши, резекция предстательной железы). Каждый из методов имеет свои преимущества и недостатки. После однократной аспирации частота рецидивов составляет 15–33% и около трети пациентов в дальнейшем нуждаются в трансуретральной резекции предстательной железы [8]. Трансуретральное дренирование ранее было основным методом лечения, особенно при крупных абсцессах или неэффективности аспирации. Однако эта процедура ассоциируется с риском послеоперационных осложнений, таких как недержание мочи, ретроградная эякуляция, и может быть недостаточно эффективной для мелких абсцессов. В настоящее время трансперитонеальное дренирование под контролем ТРУЗИ считается методом выбора для абсцессов любого размера [18]. Эта процедура выполняется под местной анестезией, имеет низкий риск осложнений и может быть легко повторена при необходимости. В случаях аспирации рекомендуется проводить повторные процедуры до полного очищения полости абсцесса.
ЗАКЛЮЧЕНИЕ
У реципиентов почечного трансплантата, получающих иммуносупрессивную терапию, абсцесс предстательной железы может развиваться в очень ранние сроки после трансплантации. Данный клинический случай подчеркивает важность комплексного подхода, включающего своевременную диагностику, использование малоинвазивных методов дренирования. Применение правильного подходов позволяет добиться благоприятных результатов, предотвратить осложнения и сохранить функцию трансплантированного органа.
ЛИТЕРАТУРА
- Granados EA, Riley G, Salvador J, Vicente J. Prostatic abscess: diagnosis and treatment. J Urol 1992;148(1):80–2. https://doi.org/10.1016/S0022-5347(17)36516-3
- Ha US, Kim ME, Kim CS, Shim BS, Han CH, Lee SD, Cho Y-H. Acute bacterial prostatitis in Korea: clinical outcome, including symptoms, management, microbiology and course of disease. Int J Antimicrob Agents 2008;31Suppl1:S96-101. https://doi.org/10.1016/j.ijantimicag.2007.07.041
- Pai MG, Bhat HS. Prostatic abscess. J Urol 1972;108(4):599-600. https://doi.org/10.1016/s0022-5347(17)60812-7
- Persky L, Austen G, Schatten We. Recent experiences with prostatic abscess. Surg Gynecol Obstet 1955;101(5):629–33.
- Youngen R, Mahoney SA, Persky L. Prostatic abscess. Surg Gynecol Obstet 1967;124(5):1043–6.
- Dajani AM, O’Flynn JD. Prostatic abscess. A report of 25 cases. Br J Urol 1968;40:736–9.
- Trapnell J, Roberts M. Prostatic abscess. Br J Surg 1970;57(8):565–9. https://doi.org/10.1002/bjs.1800570804
- Ackerman AL, Parameshwar PS, Anger JT. Diagnosis and treatment of patients with prostatic abscess in the post‐antibiotic era. Int J Urol 2018;25(2):103-10 https://doi.org/10.1111/iju.13451
- Bhagat SK, Kekre NS, Gopalakrishnan G, Balaji V, Mathews MS. Changing profile of prostatic abscess. Int Braz J Urol 2008;34(2):164-70. https://doi.org/10.1590/s1677-55382008000200006
- Case records of the Massachusetts General Hospital. Weekly clinicopathological exercises. Case 7-1994. A 55-year-old heart-transplant recipient with a tender, enlarged prostate gland. N Engl J Med 199417;330(7):490-6. https://doi.org/10.1056/NEJM199402173300710
- Lee YS, Huh KH, Kim SI, Kim YS. Prostatic abscess from tuberculosis in a renal transplant patient. J Korean Soc Transplant 2005;19(1):74-8.
- Valerio M, Fernandez-Cruz A, Fernández-Yañez J, Palomo J, Guinea J, Durán R, Sarmiento E, Carbone J, Bouza E, Muñoz P. Prostatic aspergillosis in a heart transplant recipient: case report and review. J Heart Lung Transplant 2009;28(6):638–46. https://doi.org/10.1016/j.healun.2009.03.002
- Kindo A, Ramalakshmi S, Giri S, Abraham G. A fatal case of prostatic abscess in a post-renal transplant recipient caused by Cladophialophora carrionii. Saudi J Kidney Dis Transpl 2013;24(1):76-9. https://doi.org/10.4103/1319-2442.106249
- Jana T, Machicado JD, Davogustto GE, Pan JJ. Methicillin-Resistant Staphylococcus aureus Prostatic abscess in a liver transplant recipient. Case Rep Transplant 2014;2014:854824. https://doi.org/10.1155/2014/854824
- Harada H, Mitsuke A, Fukuzawa N, Kodama F, Hirose T, Tanaka T, et al. Acute kidney injury caused by systemic Neisseria gonorrhoeae infection after successful kidney transplantation. Transpl Infect Dis 2018;20(6):e12987. https://doi.org/10.1111/tid.12987
- Belga S, Chen W, Low G, Cervera C. Xanthogranulomatous prostatitis presenting as Pseudomonas aeruginosa prostatic abscesses: An uncommon complication after kidney transplantation. IDCases 2019;17:e00559. https://doi.org/10.1016/j.idcr.2019.e00559
- Lolla DP, Krishna Mohan VS, Manthri R, Kalawat T, Lakshmi AY, Kumar VS. Prostatic abscess as a cause of pyrexia of unknown origin in posttransplant recipient detected on F18 fluorodeoxyglucose positron emission tomography/computed tomography. Indian J Transpl 2018;12(2):152-5. https://doi.org/10.4103/ijot.ijot_5_18
- Khudhur H, Brunckhorst O, Muir G, Jalil R, Khan A, Ahmed K. Prostatic abscess: A systematic review of current diagnostic methods, treatment modalities and outcomes. Turk J Urol 2020;46(54):262–73. https://doi.org/10.5152/tud.2020.19273
- Abbott KC, Swanson SJ, Richter ER, Bohen EM, Agodoa LY, Peters TG, et al. Late urinary tract infection after renal transplantation in the United States. Am J Kidney Dis 2004;44(2):353–62. https://doi.org/10.1053/j.ajkd.2004.04.040
- Wu YJ, Veale JL, Gritsch HA. Urological complications of renal transplant in patients with prolonged anuria. Transplantation 2008;86(9):1196–8. https://doi.org/10.1097/TP.0b013e318187bd37.








 Скачать
Скачать