ВВЕДЕНИЕ
Одной из частых причин люмбо-абдоминальной боли у беременных является почечная колика. Патогенетические механизмы развития болевого синдрома в течение гестации разнообразны: отек паренхимы почки и растяжение ренальной капсулы при гестационном пиелонефрите, который, в свою очередь, может протекать на фоне физиологического (гормонального) расширения полостной системы почки (дискинезия верхних мочевыводящих путей); суправезикальная обструкция, обусловленная сдавлением мочеточника в нижней трети увеличенной маткой; почечная колика, обусловленная обструкцией камнем верхних мочевыводящих путей на любом уровне. В настоящее время нет неинвазивных и полностью безопасных методов, позволяющих отличить патологическую ретенцию чашечно-лоханочной системы почки при беременности от физиологической, за исключением беременных с диагностированными камнями верхних мочевыводящих путей [1]. При наличии расширения чашечно-лоханочной системы по данным ультразвукового исследования (УЗИ) почек в большинстве случаев приходится опираться лишь на клиническую картину, анамнез и симптоматику заболевания, что приводит к большому числу необоснованных дренирований, значительно снижающих качество жизни пациенток.
Целью нашего исследования явилась ретроспективная оценка разработанного алгоритма ведения беременных с обструктивными уропатиями.
МАТЕРИАЛЫ И МЕТОДЫ
Проведен ретроспективный статистический анализ 290 историй болезни беременных с обструктивной уропатией за период с 1 января 2018 года по 31 декабря 2019 года. Все беременные находились на стационарном лечении в урологическом отделении ГБУЗ «ГКБ им. С. С. Юдина ДЗМ». Критериями включения пациенток были боль в поясничной области в сочетании или без признаков системной воспалительной реакции. Пациентки с гестационным пиелонефритом без нарушения уродинамики верхних мочевыводящих путей в настоящее исследование включены не были.
Статистическая обработка полученных результатов выполнена с помощью пакета прикладных программ «Statistica 10.2» (StatSoftInc., США). Качественные данные представлены абсолютными величинами (значениями) и относительными частотами (процентами). Описательная статистика количественных признаков представлена в виде центральной тенденции медианы (Me) и межквартильного размаха (25 и 75 процентили). Интервал значений определялся от минимального параметра (min) до максимального (max).
Стандартное обследование пациенток включало: сбор жалоб, анамнеза заболевания и жизни, акушерский анамнез, общий и биохимический анализы крови, общий анализ мочи и анализ мочи на бактериальную флору с определением чувствительности выявленных бактерий к антибактериальным препаратам (до начала проведения этиотропной терапии), осмотр уролога и гинеколога, комплексное УЗИ органов брюшной полости, почек и мочевого пузыря, в том числе допплеровское цветовое сканирование для определения выброса мочи из устьев мочеточников. Исследование системных маркеров бактериальной инфекции (прокальцитонин) проведено у 27 (9,3%) пациенток.
Средний возраст пациенток составил 27,4 лет (min – 17, max – 40). Средний срок беременности 21,4 недели (min – 5, max – 35). У 160 (55,2%) больных беременность была первая, у 76 (26,2%) – вторая, у 34 (11,7%) – третья, у 6 (2,1%) – четвертая, у 4 (1,3%) – пятая, у 6 (2,1%) – седьмая, у 2 (0,7%) – девятая и у 2 (0,7%) – одиннадцатая. У 158 (54,5%) пациенток в анамнезе родов не было, у 94 (32,4%) – одни роды в анамнезе, у 24 (8,3%) – двое, у 6 (2,1%) – трое, у 4 (1,3%) – четверо, у 2 (0,7%) – пять и у 2 (0,7%) – шесть родов. У 20 (6,9%) беременных в анамнезе был один выкидыш, у 4 (1,3%) – два, у 266 (91,7%) – выкидышей не было. У 20 (6,9%) больных в анамнезе был один аборт, у 6 (2,1%) – два, у 6 (2,1%) – три, у 2 (0,7%) – четыре, у 2 (0,7%) – шесть абортов и у 254 (87,6%) абортов не было.
При физикальном осмотре 238 (82,1%) пациенток предъявляли жалобы на боль в поясничной области справа, что коррелировало с данными УЗИ (пиелокаликоэктазия справа), в 44 (15,2%) случаях боль локализовалась слева. Обе стороны были вовлечены в процесс в 8 (2,8%) случаях.
При поступлении в стационар среднее количество лейкоцитов крови составило 13,9х109 /л (min – 5,04х109 /л, max – 26,8х109/л), среднее значение креатинина – 77,8 мкмоль/л (min – 52 мкмоль/л, max – 134 мкмоль/л).
Посев мочи выполнен в 276 (95,2%) случаях. В 182 (65,9%) случаях посев мочи оказался стерильным, в 94 (34,1%) – выявлена бактериурия. Микробиологические результаты: Escherichia coli – 50 (53,2%), Staphylococcus coagulase negative – 14 (14,9%), Klebsiella pneumoniae – 8 (8,5%), Candida albicans – 6 (6,4%), Pseudomonas aureginosa – 4 (4,3%), грамположительные кокки – 4 (4,3%), Lactobacillus sp. – 2 (2,1%), Proteus mirabilis – 2 (2,1%), Staphylococcus feacalis – 2 (2,1%), Staphylococcus aureus – 2 (2,1%). В 77 (81,9%) случаях бактериурия была клинически значимая (более 103 КОЕ/мл).
При инструментальном обследовании (УЗИ) у 6 (2,1%) пациенток выявлена сопутствующая патология мочевыводящей системы: у 2 (0,7%) – нефроптоз справа II степени, у 2 (0,7%) – неполное удвоение левой почки и у 2 (0,7%) – полное удвоение правой почки. У 4 (1,4%) пациенток с удвоением почки диагностирован ureter duplex.
После консультативного осмотра акушером-гинекологом у 6 (2,1%) пациенток выявлено низкое расположение плаценты, у 2 (0,7%) – преждевременное созревание плаценты и у 2 (0,7%) – ретрохориальная гематома.
Все пациентки согласно вариантам обструктивной уропатии были разделены на 3 группы. Группа I – беременные с клинической картиной гестационного пиелонефрита и наличием ретенции верхних мочевыводящих путей (n=162), из них в первом триместре (0 – 13 неделя) – 28 (17,3%), во втором (14 – 26 неделя) – 102 (63,0%), в третьем (27 неделя – рождение) – 32 (19,7%) женщины. Группа II – беременные с наличием ретенции верхних мочевыводящих путей без признаков системной воспалительной реакции (n=86), из них первый триместр был у 49 (57,0%), второй – у 27 (31,4%), третий – у 10 (11,6%) больных. Группа III – беременные с диагностированной мочекаменной болезнью (n=42), из них первый триместр – был у 2 (4,7%), второй – у 27 (64,3%), третий – у 13 (31,0%).
РЕЗУЛЬТАТЫ
В группе I (n=162) после комплексного обследования и оценки тяжести воспалительного процесса принято решение о консервативном лечении (без дренирования верхних мочевыводящих путей) у 56 (34,6%) пациенток. Эти случаи расценены как гестационный пиелонефрит на фоне дискинезии верхних мочевыводящих путей без обструкции. Через 72 ч проводимой консервативной терапии (антибактериальная и позиционная терапия) показания к дренированию почки (отсутствие эффекта от консервативной терапии) были выставлены у 8 (13,6%) пациенток. Им был установлен внутренний мочеточниковый стент и продолжена комплексная терапия гестационного пиелонефрита.
Решение о необходимости дренирования верхних мочевыводящих путей в экстренном порядке при поступлении было принято у 106 (65,4%) пациенток. Эти случаи расценены как гестационный пиелонефрит с наличием обструкции.
Установка внутреннего мочеточникового стента выполнена 98 (92,5%) пациенткам. 4 (3,8%) женщинам, в связи с технической невозможностью проведения стента, выполнена чрескожная пункционная нефростомия.
Отказ от дренирования верхних мочевыводящих путей был получен в 4 случаях, в связи с чем проводилась консервативная терапия. С этими пациентками проведена разъяснительная беседа о возможных последствиях и рисках осложнений. Ими был подписан информированный отказ от оперативного лечения.
После купирования воспалительного процесса и удаления дренажей верхних мочевыводящих путей через 3-4 недели повторное дренирование на весь период гестации с плановыми заменами дренажа потребовалось 12 (7,4%) пациенткам.
В группе II (n=86) всем пациенткам на инициальном этапе проводилась консервативная и позиционная терапия.
Через 72 ч проводимой терапии показания к дренированию почки (отсутствие эффекта от консервативной терапии) были выявлены у 32 (37,2%) пациенток – им был установлен внутренний мочеточниковый стент. Отказов от дренирования не было. При ретроспективном анализе после удаления внутреннего мочеточникового стента через 3-4 недели повторное дренирование на весь период гестации с плановыми заменами дренажа потребовалось 5 (5,8%) пациенткам.
В группе III диагностированы камни верхних мочевыводящих путей: у 14 (33,3%) – камень левого мочеточника, у 18 (43,0%) – камень правого мочеточника, у 6 (14,3%) – камень правой почки, у 4 (9,4%) – камень левой почки.
У 8 (19,1%) пациенток при поступлении диагностирован острый обструктивный пиелонефрит, обусловленный мочекаменной болезнью. Им всем в экстренном порядке был установлен внутренний мочеточниковый стент. Оперативное лечение для устранения причины обструкции (камня) и избавления от необходимости дренирования верхних мочевыводящих путей до конца срока беременности было проведено через 3-4 недели после купирования атаки пиелонефрита.
У 3 (7,1%) пациенток группы III на фоне проводимой литокинетической терапии и у 5 (11,9%), которым был установлен внутренний мочеточниковый стент по поводу обструктивного пиелонефрита, отмечено самостоятельное отхождение конкремента.
Контактная уретеролитотрипсия и удаление камня нижней трети без предварительного стентирования выполнено 11 (26,2%) пациенткам, которые были госпитализированы с клинической картиной почечной колики без признаков системной воспалительной реакции. 13 (31,0%) пациенткам данное оперативное вмешательство было выполнено через 10-14 дней после стентирования мочеточника (за исключением пациенток с обструктивным пиелонефритом). Во всех случаях использовался ригидный уретероскоп. Для фрагментации конкремента применялся гольмиевый лазер.
Показаниями к предварительному стентированию явились: локализация камня в верхней и средней третях мочеточника (n=7), размер камня более 10 мм по данным УЗИ (n=3), третий триместр беременности в сочетании с локализацией камня в средней трети мочеточника (n=9).
10 (24%) пациенткам с камнями чашечно-лоханочной системы после стентирования выполнена гибкая уретерореноскопия
В послеоперационном периоде всем больным проводилось дренирование почек наружными мочеточниковыми катетерами в течение двух дней. Операции проводились с применением спинномозговой анестезии.
Таким образом, во всех группах консервативное лечение проводилось у 109 (37,6%) пациенток, оперативное лечение в объеме установки внутреннего мочеточникового стен-та было выполнено у 166 (57,2%) женщин, чрескожной пункционной нефростомии – у 4 (1,4%) больных, а оперативное лечение мочекаменной болезни по срочным показаниям – в 11 (3,8%) случаях. Подавляющее большинство беременных с диагностированной мочекаменной болезнью (n=34; 81,0%) были оперированы в течение гестации (у 8 пациенток отмечено самостоятельное отхождение конкремента).
Осложнения после дренирования верхних мочевыводящих путей и оперативного лечения мочекаменной болезни были классифицированы по шкале ClavienDindo.
Первая степень осложнений была у 9 (5,0%) пациенток (субфебрильная температура, дискомфорт вследствие инородного тела), необходимости в применении медикаментозной терапии у таких больных не было.
Вторая степень отмечена у 26 (14,0%) беременных (пиелонефрит оперированной почки), потребовалась медикаментозная консервативная терапия.
Следует отметить, что из 26 пациенток 17 были из I, а 6 - из II группы. Атака пиелонефрита у них была ассоциирована с пузырно-мочеточниковым рефлюксом после удаления уретрального катетера в послеоперационном периоде. Из III группы атака пиелонефрита отмечена у 3 пациенток после оперативного лечения мочекаменной болезни на фоне предварительного стентирования.
Третья «А» степень осложнения встретилась у 4 (2,0%) пациенток (неэффективная функция внутреннего мочеточникового стента). Для купирования подобных осложнений применялись хирургические методы, проводимые под местной анестезией.
Пациенток с четвертой «A» степенью осложнений по Clavien-Dindo (угрожающее жизни состояние с полиорганной дисфункцией) было 4 (2,0%). Для терапии возникших осложнений потребовался перевод в отделение реанимации и интенсивной терапии. Каждая из больных провела там 3 койко-дня. При ретроспективном анализе все четыре пациентки были госпитализированы с клинической картиной гестационного пиелонефрита тяжелой степени, с наличием обструкции и длительностью заболевания до госпитализации более трех суток, в связи с чем необходимость госпитализации в отделение реанимации следует расценивать как течение сепсиса, а не осложнение дренирующей операции.
Без осложнений послеоперационный период протекал у 138 (77,0%) больных.
Единственное позднее осложнение, с которым мы встретились при ретроспективном анализе, был рефлюкс-пиелонефрит у стентированных беременных, отмеченному у 18 (11,0%) человек.
Средний койко-день больных из всех групп составил 4,2 (min – 1, max – 15). Все госпитализации завершились выпиской.
Для оценки осложнений течения беременности и родов в зависимости от имеющейся патологии требуется дополнительный анализ.
Таким образом, учитывая наш опыт и современные возможности эндоурологической техники, мы пересмотрели алгоритм ведения беременных пациенток с обструктивными уропатиями (рис. 1). Исходя из полученных в ходе исследования данных, очевидно, что не каждая беременная с наличием ретенции верхних мочевыводящих путей должна быть дренирована, а у большинства пациенток нет необходимости в длительном дренировании.
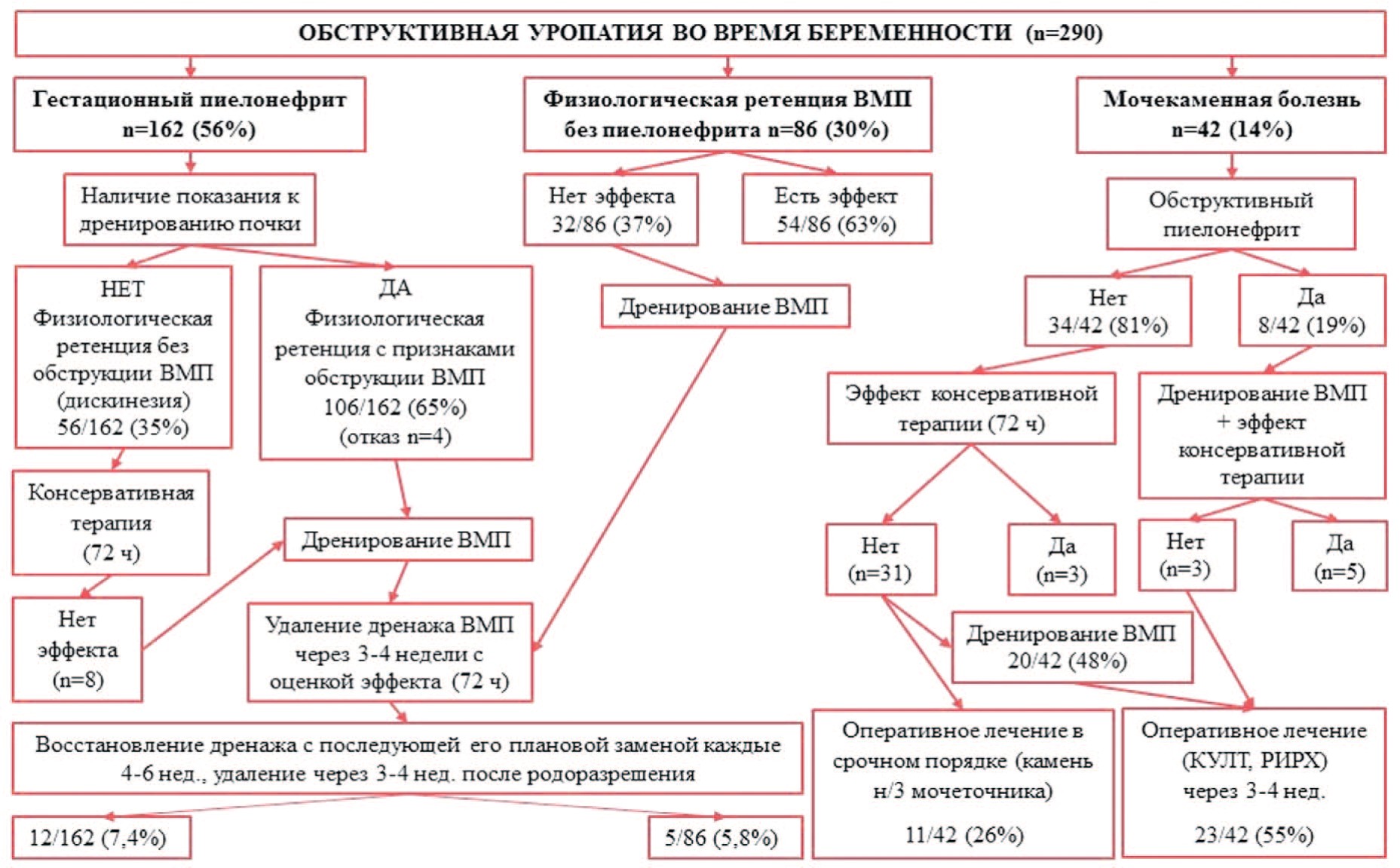
Рис. 1. Алгоритм ведения беременных с обструктивной уропатией
Fig. 1. Algorithm for the management of pregnant women with obstructive uropathy
ОБСУЖДЕНИЕ
На сегодняшний день во многих клиниках России наиболее распространены две тактики ведения беременных с обструктивными уропатиями. Ни одна из них не является идеальной и не может быть рекомендована для широкого применения.
Консервативная тактика (без дренирования верхних мочевыводящих путей), которую описали в своих работах D. A. Wing и J. B. Hill [2, 3], кажется очень рискованной и неоправданной ввиду высокого риска возможных фатальных осложнений.
Противоположная схема лечения – дренирование при наличии даже незначительных признаков ретенции полостной системы почки и системной воспалительной реакции также имеет ряд существенных недостатков. Если учесть, что физиологическая ретенция верхних мочевыводящих путей наблюдается у 90% беременных в третьем триместре беременности и сохраняется в течение трех недель после родоразрешения, большая часть дренирований, в том числе длительных (плановые смены дренажей на протяжении всей гестации) необоснована [4]. Кроме того, если дренирование выполнено на ранних сроках беременности, то пациентки вынуждены прибегать к дополнительным госпитализациям с целью плановой замены дренажа, что значительно снижает качество жизни пациенток, негативно сказывается на течении беременности и приводит к высокому риску нозокомиального инфицирования и антибиотикорезистентности.
Так в рандомизированном исследовании M. Teleb и соавт. оценивался риск возникновения инфекции верхних мочевыводящих путей в двух группах пациенток. В первой группе выполнялась установка внутреннего мочеточникового стента на весь период беременности (следует отметить, что 31% пациенток потребовалась плановая замена дренажа в виду его длительной экспозиции). Во второй группе всем беременным выполнено оперативное лечение мочекаменной болезни (контактная уретеролитотрипсия, эндоскопическая уретеролитоэкстракция) и, соответственно, необходимости в длительном дренировании не было. Клинически значимые инфекции верхних мочевыводящих путей в первой группе возникали достоверно чаще - 18,0% против 9,5% [5].
Также G. Bayar и соавт. в своем исследовании показали, что кроме инфекционных осложнений при длительном дренировании у 55,0% пациенток встречаются стент-ассоциированные симптомы, а в 27,0% случаев при длительном дренировании беременным требуется оперативное родоразрешение. Несмотря на то, что в указанных работах речь шла о мочекаменной болезни во время беременности, убедительно показано, что продолжительное стентирование беременных ведет к возрастающему риску инфицирования верхних мочевыводящих путей, повторным урологическим оперативным вмешательствам и родоразрешению путем кесарева сечения [6].
Если говорить о мочекаменной болезни в период гестации, то выбор длительного дренирования и оперативного лечения после родоразрешения в настоящее время также сомнителен. Наиболее полно проблема оперативного лечения мочекаменной болезни и беременности была описана в проведенном в 2014 году мета-анализе «Current status of ureteroscopy for stone disease in pregnancy» (Современное состояние уретероскопии при мочекаменной болезни при беременности, а также в аналогичной работе K.A. Laing «Outcomes of ureteroscopy for stone disease in pregnancy: results from a systematic review of the literature» (Исходы уретероскопии по поводу мочекаменной болезни при беременности) [7, 8]. Анализ литературы убедительно доказывает, что мочекаменная болезнь осложняет нормальное течение беременности в большом проценте случаев, поэтому ранее выявление и лечение последней в течение гестации оправдано [9-12].
Профиль применяемых инструментальных методов обследования во время беременности для диагностики причины обструкции резко ограничен. Согласно рекомендациям Европейской и Американской ассоциаций урологов, в течение беременности разрешена к применению только ультразвуковая диагностика, при этом чувствительность метода в отношении мочекаменной болезни не превышает 60%. При помощи ультразвукового исследования возможно выявить ретенцию верхних мочевыводящих путей, а также следить за динамикой последней, однако, установить ее патогенетический механизм удается не всегда.
Следует отметить, что ретенцию верхних отделов мочевыводящего тракта не всегда правомочно трактовать как обструкцию. В связи с этим в каждом случае должно проводится допплеровское цветовое сканирование, которое позволяет оценить скорость, объем и ритмичность выброса мочи из устьев мочеточников, при сохранном выбросе можно думать о дискинезии мочевыводящих путей без обструкции.
В качестве дополнительного метода обследования при беременности (не рутинно!) рекомендована магнитно-резонансная терапия (МРТ) мочевыводящей системы с контрастированием, которая позволяет выявлять конкременты мочевыделительной системы в виде «дефектов наполнения». В исключительных случаях, когда диагностическая ценность исследования превышает возможные риски, во время беременности может применяться низкодозная КТ.
При выборе метода дренирования большинство специалистов отдают предпочтение внутреннему мочеточниковому стенту, преимуществами которого является отсутствие наружного дренажа и меньшее негативное влияние на качество жизни, а также простота установки. Однако следует учитывать и негативные стороны внутреннего дренирования: плохая переносимость стента (болевой синдром, ирритативная симптоматика, гематурия), возможность ранней инкрустации в связи с повышенной экскрецией кальция с мочой у беременных, отсутствие визуального контроля за адекватной работоспособностью дренажа, риски развития рефлюкс-пиелонефрита при несоблюдении режима учащенных микций или при развитии стент-индуцированной гиперактивности мочевого пузыря.
Альтернативный метод дренирования во время беременности – пункционная нефростомия. Выбор в пользу нефростомического дренажа может быть обусловлен технической невозможностью установки внутреннего стента, наличием анатомических особенностей нижних мочевыводящих путей или плохой переносимостью внутреннего мочеточникового стента.
Пункционная нефростомия – более трудоемкий процесс, который сопряжен с высоким риском осложнений (паренхиматозное почечное кровотечение, как в процессе манипуляции, так и в отсроченном периоде в случае миграции дренажа). При значительном снижении качества жизни пациентки вследствие наличия наружного дренажа (необходимость ежедневного ухода, наличие мочеприемника) следует отметить и положительную сторону нефростомии – постоянный визуальный контроль работоспособности дренажа.
Следует отметить тот факт, что наличие обструктивной уропатии может оказывать влияние на течение беременности и родов. Так, по мнению ряда авторов, лихорадка на ранних сроках беременности напрямую ассоциирована с угрозой преждевременных родов или прерыванием беременности за счет повышенной сократимости миометрия при эндогенной интоксикации и составляет 10,3% против 7,9% у здоровых беременных (р<0,001) [2, 13-15]. Гипертермия во время беременности также обуславливает высокий риск хорионамнионита и необходимости оперативного родоразрешения.
У трети пациенток на фоне воспалительных осложнений верхних мочевыделительных путей развивается гемолитическая анемия [16].
С другой стороны, нет четкой взаимосвязи лихорадки в течение беременности с антенатальной и неонатальной гибелью плода, преэклампсией или рождением ребенка с крайне низкой массой тела [17].
S. Zhang и соавт. в 2016 году оценили риск прерывания беременности на фоне почечной колики [18]. Авторы проанализировали результаты течения беременности у 117 пациенток, которых они разделили на три группы в зависимости от продолжительности почечной колики. В первой группе длительность почечной колики до купирования была менее 12 часов и угроза прерывания составила 8,3%. Во второй группе продолжительность почечной колики колебалась от 12 до 24 часов, и риск прерывания беременности был менее 6,5%. В третью группу были включены беременные с продолжительностью колики более 24 часов, у них риск прерывания оценили в 29,4%. Суммарный риск прерывания беременности во всех группах составил 10,3%, что свидетельствует о высокой корреляции болевого синдрома и рисках осложнений течения беременности.
Основываясь на собственном опыте и других исследованиях, считаем, что у беременных с обструктивными уропатиями целесообразным краткосрочное дренирование по строгим показаниям, а не рутинно.
Подобный алгоритм ведения беременных описан в работе В.Н. Журавлева и М.А. Франка «Оказание специализированной медицинской помощи беременным с острым пиелонефритом» [19]. В работе представлены результаты лечения 258 пациенток. У 195 (75,6%) из них выполнена установка дренажа в верхние мочевыводящие пути, причем в 115 (58,9%) случаях это был наружный мочеточниковый катетер. Экспозиция мочеточникового катетера составила в среднем 4-5 дней, после чего он был удален. При длительном наблюдении рецидив пиелонефрита был зафиксирован лишь у 10,8% пациенток. Однако следует отметить, что применение наружного мочеточникового катетера доставляет ряд существенных неудобств, как для пациентки, так и для врача. Вынужденное положение пациентки в постели и минимизация активности не всегда идет на пользу, особенно в период гестации. Пациентка не способна полноценно себя обслуживать, что оказывает значительное влияние на ее психоэмоциональное состояние. С другой стороны, длительное наружное дренирование в условиях стационара повышает риск госпитального инфицирования. Врач часто сталкивается с проблемой миграции катетера, не говоря о том, что 4-5 дней недостаточно для полноценного стойкого купирования воспалительного процесса в почке. Если говорить о медико-социальных затратах, то данный вид дренирования значительно увеличивает необходимый срок пребывания пациентки в стационаре.
С учетом вышеизложенного, при поступлении беременной пациентки в стационар мы рекомендуем проводить скрининговое обследование, в том числе УЗИ с допплеровским цветовым сканированием для определения типа обструктивной уропатии. При выявлении гестационного пиелонефрита на фоне физиологической дискинезии верхних мочевыводящих путей рекомендуем на инициальном этапе ограничиваться позиционной терапией и начать проведение консервативной терапии без дренирования. Оценку эффекта рекомендуем проводить в течение 72 ч с момента начала лечения. При отсутствии эффекта консервативной терапии необходимо дренирование верхних мочевыводящих путей внутренним мочеточниковым стентом, также как и в случаях первичной диагностики гестационного пиелонефрита с признаками обструкции верхних мочевыводящих путей и некупирующейся почечной коликой без признаков пиелонефрита при неэффективности позиционной терапии также в течение 72 ч.
Пациентка может быть выписана из стационара после стойкой регрессии клинической симптоматики и нормализации лабораторных показателей, в зависимости от ситуации. Повторная госпитализация рекомендуется через 3-4 недели для удаления внутреннего мочеточникового стента. В течение 2-3 дней осуществляется динамическое наблюдение и клинико-инструментальный мониторинг. Следует помнить, что ретенция чашечно-лоханочной системы почки после удаления стента в большинстве случаев возобновляется, но не требует дополнительных инструментальных вмешательств. При отсутствии рецидива клинической картины в течение 72 ч беременная может быть выписана под динамическое наблюдение в женскую консультацию.
Если речь идет о мочекаменной болезни во время беременности, то тактика ведения не отличается от принятой в общей популяции – при неэффективности консервативной литокинетической терапии в течение 3 дней необходимо прибегать к оперативному удалению камня.
Операции выбора для лечения мочекаменной болезни у беременных – эндоскопическая ригидная или гибкая уретероскопия или фибропиелокаликоскопия. В зависимости от локализации и размера конкремента оперативное лечение может быть проведено в срочном порядке (при локализации камня в нижней трети мочеточника) или после стентирования в течение 10-14 дней с целью достижения эффекта пассивной дилатация мочеточника. Оперативное лечение мочекаменной болезни безопасно и может применяться на любом сроке гестации.
ВЫВОДЫ
В современных медицинских руководствах отсутствуют четкие показания к дренированию верхних мочевыводящих путей у беременных, сроках и методе дренирования и дальнейшей тактике наблюдения. В свою очередь любой дренаж значительно ухудшает качество жизни пациентки и оказывает негативное влияние на течение беременности. Врач-уролог вынужден выбирать оптимальный метод деривации мочи в каждой конкретной клинической ситуации, основываясь на личном опыте или интуиции, чаще всего прибегая к длительному дренированию с частыми госпитализациями пациентки для смены дренажей. Учитывая наш опыт и современные возможности эндоурологической техники, мы пересмотрели алгоритм ведения беременных пациенток с обструктивными уропатиями. Исходя из полученных в ходе исследования данных, очевидно, что не каждая беременная с наличием ретенции верхних мочевыводящих путей должна быть дренирована, а у большинства пациенток нет необходимости в длительном дренировании. Кроме того, оперативное лечение мочекаменной болезни у беременных эффективно и безопасно на любом сроке гестации.
ЛИТЕРАТУРА
- Локшин К. Л. Дренирование верхних мочевых путей при остром пиелонефрите у беременных: Кому? Зачем? Как долго? Вестник урологии 2019;7(2):35-40. [Lokshin KL. Drainage of the upper urinary tract in acute pyelonephritis in pregnant women: Why? Who? How long? Vestnik urologii= Bulletin of Urology 2019;7(3):35-40. (In Russian)]. https://doi.org/10.21886/2308-6424-2019-7-3-35-40
- Wing DA, Fassett MJ, Getahun D. Acute pyelonephritis in pregnancy: an 18-year retrospective analysis. Am J Obstet Gynecol 2014;210(3):219.e1-6. https://doi.org/ 10.1016/j.ajog.2013.10.006.
- Hill JB, Sheffield JS, McIntire DD, Wendel GD Jr. Acute pyelonephritis in pregnancy. Obstet Gynecol 2005;105(1):18-23. https://doi.org/10.1097/01.A0G.0000149154.96285.a0.
- Kroovand RL Stonesinpregnancy. In: Coe FL, Favus MJ, Pak CYC, Parks JH, Preminger GM, eds. Kidney Stones: medical and surgical management. Philadelphia: Lippincott-Raven Publishers, 1996:1059-1064.
- Teleb M, Ragab A, Dawod T, Elgalaly H, Elsayed E, Sakr A, Abdelhameed A, Maarouf A, Khalil S. Definitive ureteroscopy and intracorporeal lithotripsy in treatment of ureteral calculi during pregnancy. Arab J Urol 2014;12(4):299-303. https://doi.org/10.1016/j.aju.2014.08.005.
- Bayar G, Bozkurt Y, Acinikli H, Dagguli M, Cakmak S, NuriBodakci M, Kemal Hatipoglu N, Tanriverdi O. Which treatment method should be used in pregnant patients with ureteral calculi? Two center comparative study. Arch Esp Urol 2015;68(4):435-440.
- Ishii H, Aboumarzouk OM, Somani BK. Current status of ureteroscopy for stone disease in pregnancy. Urolithiasis 2014;42(1):1-7. https://doi.org/10.1007/s00240-013-0635-y.
- Laing KA, McClinton S, Cohen NP, Traxer O, Somani BK. Outcomes of ureteroscopy for stone disease in pregnancy: results from a systematic review of the literature. Urol Int 2012;89(4):380-386. https://doi.org/10.1159/000343732.
- Gorton E, Whitefield H. Renal calculi in pregnancy. Br J Urol 1997;80(1):4-9.
- Rodriguez PN, Klein AS. Management of urolithiasis during pregnancy. Surg Gynecol Obstet 1988;166(2):103-106.
- Drago JR, Rohner TJ Jr, Chez RA. Management of urinary calculi in pregnancy. Urology 1982;20(6):578-581. https://doi.org/10.1016/0090-4295(82)90302-8.
- Панферов А. С., Котов С. В. Сравнительный анализ результатов оперативного лечения пациентов с двусторонним нефролитиазом методом одномоментной билатеральной и этапной мини-перкутанной нефролитотомии в положении на спине. Урология 2019;(2):31-35. [Panferov AS, Kotov SV. A comparative analysis of the results of surgical treatment of patients with bilateral nephrolithiasis by the method of simultaneous bilateral and stage mini-percutaneous nephrolithotomy in the supine position. Urologiya=Urology 2019;(2):31-35. https://doi.org/10.18565/urology.2019.2.31-35. (In Russian)].
- Gilstrap LC, Ramin SM. Urinary tract infections during pregnancy. Obstet Gynecol Clin North Am 2001;28(3):581-591. https://doi.org/10.1016/s0889-8545(05)70219-9.
- Semins MJ, Matlaga BR. Kidney stones and pregnancy. Adv Chronic Kidney Dis 2013;20(3):260-264. https://doi.org/10.1053/j.ackd.2013.01.009.
- Millar LK, DeBuque L, Wing DA. Uterine contraction frequency during treatment of pyelonephritis in pregnancy and subsequent risk of preterm birth. J Perinat Med 2003;31(1):41-46. https://doi.org/10.1515/JPM.2003.006.
- Graham JM, Oshiro BT, Blanco JD, Magee KP. Uterine contractions after antibiotic therapy for pyelonephritis in pregnancy. Am J Obstet Gynecol 1993;168(2):577-580. https://doi.org/10.1016/0002-9378(93)90497-7.
- Cox SM, Shelburne P, Mason R, Guss S, Cunningham FG. Mechanisms of hemolysis and anemia associated with acute antepartum pyelonephritis. Am J Obstet Gynecol 1991;164(2):587-590. https://doi.org/10.1016/s0002-9378(11)80027-x.
- Zhang S, Liu G, Duo Y, Wang J, Li J, Li C. Application of ureteroscope in emergency treatment with persistent renal colic patients during pregnancy. PLoS One 2016;11(1):e0146597. https://doi.org/10.1371/journal.pone.0146597.
- Журавлев В.Н., Франк М.А. Оказание специализированной медицинской помощи беременным с острым пиелонефритом. Казанский медицинский журнал 2008;89(4):485-491. [Providing specialized medical care to pregnant women with acute pyelonephritis. Kazanskiy medicinskiy journal = Kazan Medical Journal 2008;89(4):485-491. (In Russian)]







