Генитальные свищи остаются одной из наиболее сложных и не решенных до конца проблем урогинекологии и тазовой хирургии. Несмотря на то, что за последние 30 – 40 лет значительно уменьшилось количество «акушерских» свищей, увеличилась доля травматических «гинекологических» и постлучевых свищей [1]. Это связано с тем, что лучевая терапия входит в схемы комбинированного лечения рака тела и шейки матки, а у пациенток, страдающих раком шейки матки, используется и как самостоятельный метод лечения. Поэтому вопросы хирургического лечения лучевых пузырно-влагалищных и кишечно-влагалищных свищей не теряют своей актуальности на протяжении многих десятилетий.
Основным препятствием к выполнению реконструктивных операций при лучевых свищах служат нарушения трофики тканей, прогрессирующее снижение емкости мочевого пузыря с исходом в микроцистис и формирование сужения прямой кишки на уровне прямокишечно-влагалищного свища за счет рубцовой «шпоры», часто формирующейся в области задней стенки прямой кишки под воздействием лучевой терапии. Поэтому стандартные хирургические методики при лучевых свищах малоэффективны [2].
Задача улучшения васкуляризации и трофики в зоне свища и создания «прокладки» между разобщаемыми органами обычно решается использованием лоскута на ножке, выкроенного из необлученных тканей. Основой лоскута может быть мышечная или жировая ткань, фасции. Иногда при необходимости в состав лоскута может быть включена кожа. Выбор донорской зоны и планирование размера лоскута должны проводиться с учетом особенностей кровообращения донорской зоны. Длина, диаметр и расположение осевого сосуда составляют основу для планирования геометрии лоскута, так как адекватное кровоснабжение лоскута является профилактикой послеоперационных осложнений, в первую очередь его некроза [3]. В настоящее время описано более 300 различных комплексов тканей с осевым кровоснабжением. Практически не осталось области тела, где не выкраивали бы какой-либо из видов сложных лоскутов [4].
Если у пациентки с лучевым пузырно-влагалищным свищом имеется снижение емкости и комплаентности мочевого пузыря, то это является показанием для выполнения фистулопластики и кишечной аугментации мочевого пузыря абдоминальным доступом [5]. Имеется небольшое количество научных публикаций, посвященных описанию особенностей выполнения аугментационной кишечной пластики мочевого пузыря у больных с лучевыми пузырновлагалищными свищами и микроцистисом [6-10].
Формирование ригидной рубцовой шпоры в области задней стенки прямой кишки в проекции прямокишечновлагалищного свища является сложной проблемой и исключает возможность выполнения лоскутной пластики свища ввиду высокого риска формирования сужения прямой кишки и риска рецидива свища. Для аугментации ампулы прямой кишки и фистулопластики E.M. Bricker и соавт. была предложена техника операции, заключающаяся в использовании проксимального необлученного отдела сигмовидной ободочной кишки в качестве «заплатки». В 1981 г. они сообщили об опыте 21 операции у больных с прямокишечно-влагалищными свищами и/или стриктурами прямой кишки [11,12]. В 1992 г. F.M. Steichen и соавт. модифицировали технику операции Bricker — Johnston, использовав механические сшивающие аппараты [13].
ОПИСАНИЕ КЛИНИЧЕСКОГО СЛУЧАЯ
В качестве иллюстрации приводим клинический случай многоэтапного хирургического лечения пациентки с лучевым пузырно-влагалищно-прямокишечным свищом.
С 2015 г. мы начали курировать пациентку Б., 45 лет. Диагноз: Сложный пузырно-влагалищно-прямокишечный свищ. Микроцистис. Хронический лучевой цистит. Хронический лучевой проктит. Петлевая сигмостома. Рак шейки матки II В ст. Сочетанная лучевая терапия в 2011 г. Сопутствующие заболевания: Гипертоническая болезнь. Последствия острого нарушения мозгового кровообращения (ОНМК) от 1994 г.
В январе 2011 г. выполнена биопсия шейки матки, обнаружен инвазивный плоскоклеточный рак шейки матки. При обследовании в онкодиспансере по месту жительства был поставлен диагноз «рак шейки матки II В ст.» С 21.02.2011 г. по 6.05.2011 г. проведена сочетанная лучевая терапия по расщепленному курсу (суммарная поглощенная доза двух этапов составила в точке «А» – 86,3 Гр., в точке «В» – 61 Гр.). С сентября 2011 г. стала отмечать боли внизу живота. При обследовании в онкодиспансере по месту жительства заподозрен рецидив заболевания, выполнена биопсия. Гистологическое заключение от 22.09.2011г.: фиброзно-лейкоцитарный детрит, колонии бактерий. На основании клинических данных и без гистологической верификации рецидива заболевания проведено 4 курса химиотерапии по схеме «гемзар + цисплатин». На фоне химиотерапии в феврале 2012 г. боли внизу живота усилились, стала отмечать дизурические явления, непроизвольное выделение мочи из влагалища. При обследовании диагностирован пузырно-влагалищный свищ. Химиотерапия была прекращена. В апреле 2012 г. стала отмечать боли в прямой кишке, частые позывы на дефекацию, на фоне которых появилось выделение кала из влагалища. Диагностирован прямокишечно-влагалищный свищ. В мае 2015 г. выполнена сигмостомия. При обследовании в онкодиспансере по месту жительства в июне 2013 г. данных за рецидив рака шейки матки не выявлено. 25.08.2014 г. в связи с ретракцией сигмостомы выполнена реконструкция сигмостомы. Пациентке неоднократно по месту жительства предлагалось отведение мочи методом уретерокутанеостомии, от которого пациентка отказывалась. В 2014 г. пациентка консультирована в нескольких медицинских учреждениях, в реконструктивной операции ей было отказано. С февраля 2015 г. мы начали курацию пациентки. При поступлении пациентка отмечала жалобы на непроизвольное выделение мочи из влагалища и забросы мочи из влагалища в прямую кишку и калоприемник. В результате обследования, проведенного в условиях стационара (осмотр в зеркалах, хромоцистоскопия и колоноскопия под наркозом) диагностирован пузырно-влагалищный свищ до 6 см, прямокишечно-влагалищный свищ до 4 см (рис. 1-4). После обследования было спланировано этапное лечение больной. 25.02.2015 г. в качестве I этапа выполнена реконструкция сигмосто-мы из петлевой в одноствольную. Это позволило полностью отключить дистальный отдел сигмовидной и прямую кишку, несущую свищ, прекратить забросы мочи в калоприемник. 14.12.2015 г. больной в качестве II этапа лечения выполнена операция – нижнесрединная лапаротомия, уретероилеокутанеостомия по Bricker (рис. 5). На III этапе 7.12.2016 г. выполнена нижнесрединная лапаротомия, адгезиолизис, гистерэктомия с придатками, пластика пузырно-влагалищного свища, пластика прямокишечно-влагалищного свища по Bricker-Johnston, пластика параколостомальной грыжи. Необходимость выполнения аугментационной пластики прямокишечно-влагалищного свища по Bricker-Johnston была обусловлена наличием у пациентки плотной рубцовой «шпоры» в области задней стенки прямой кишки, суживающей ее просвет. Через 1,5 месяца после операции отмечен рецидив пузырно-влагалищного и прямокишечно-влагалищного свищей. Несмотря на рецидив свищей, у пациентки реализовался эффект аугментационной пластики прямой кишки (рис. 6), что позволило 16.06.2017 г. выполнить IV этап операции – трансвагинальную фистулопластику с использованием лоскута Martius-Symmonds, аноректальный анастомоз в ¾ (рис. 7). В результате операции были ушиты пузырно-влагалищный и прямокишечно-влагалищный свищи (рис. 8–12). 05.03.2018 г. в качестве V этапа лечения выполнена нижнесрединная лапаротомия, закрытие сигмостомы, двуствольная трансверзостомия, аугментационная илеоцистопластика (конверсия илеумкондуита Bricker в ортотопический резервуар Studer), цистостомия, оментопексия (рис. 13). Эта операция позволила восстановить произвольное мочеиспускание. Учитывая, что был сохранен собственный мочевой пузырь и выполнена аугментационная цистопластика, у больной сохранились позывы на мочеиспускание. В дальнейшем планировалось закрытие сигмостомы, но пациентка от операции решила временно воздержаться.
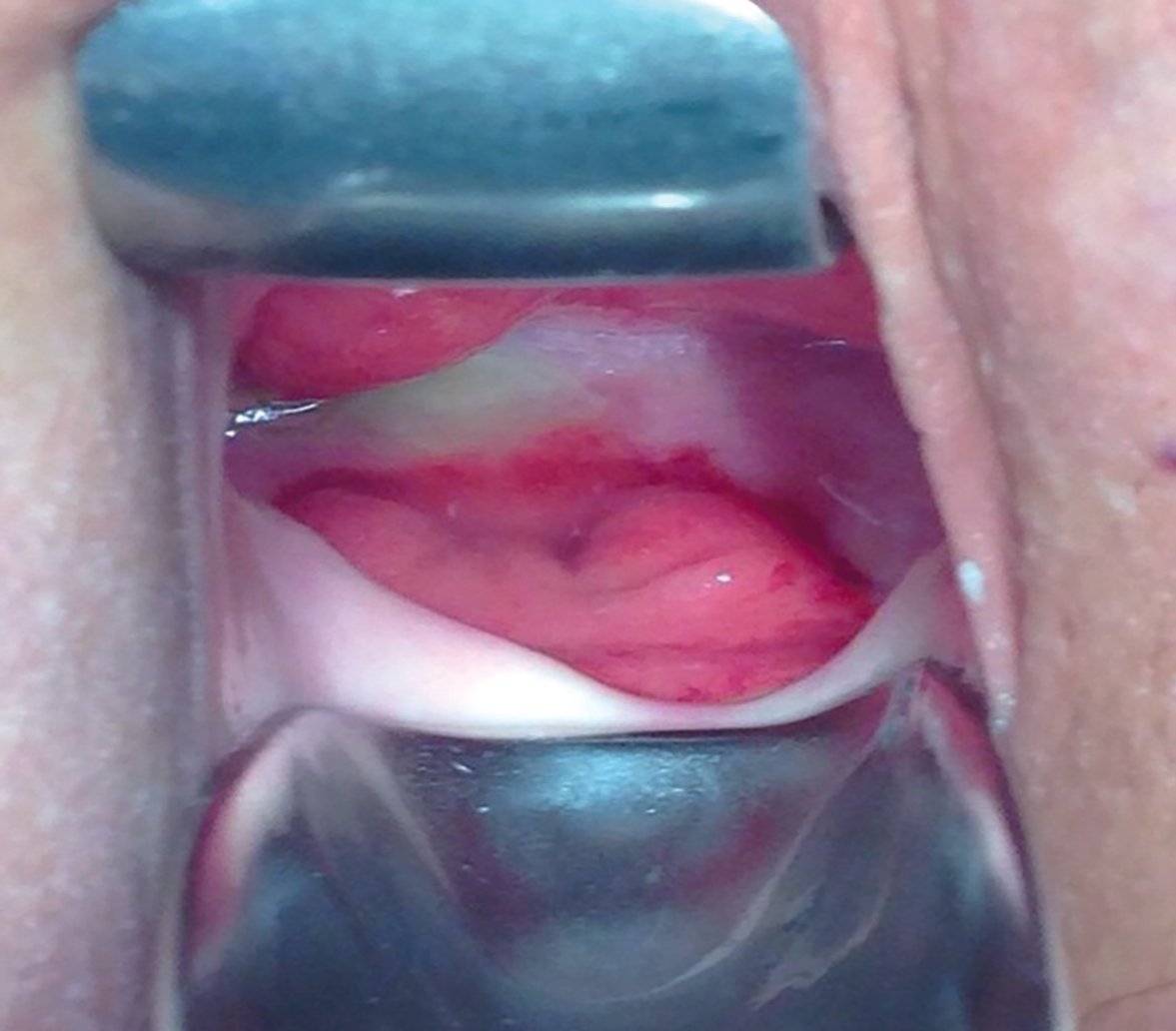
Рис. 1. Осмотр пациентки в зеркалах
Fig. 1. Examination of the patient in the mirrors
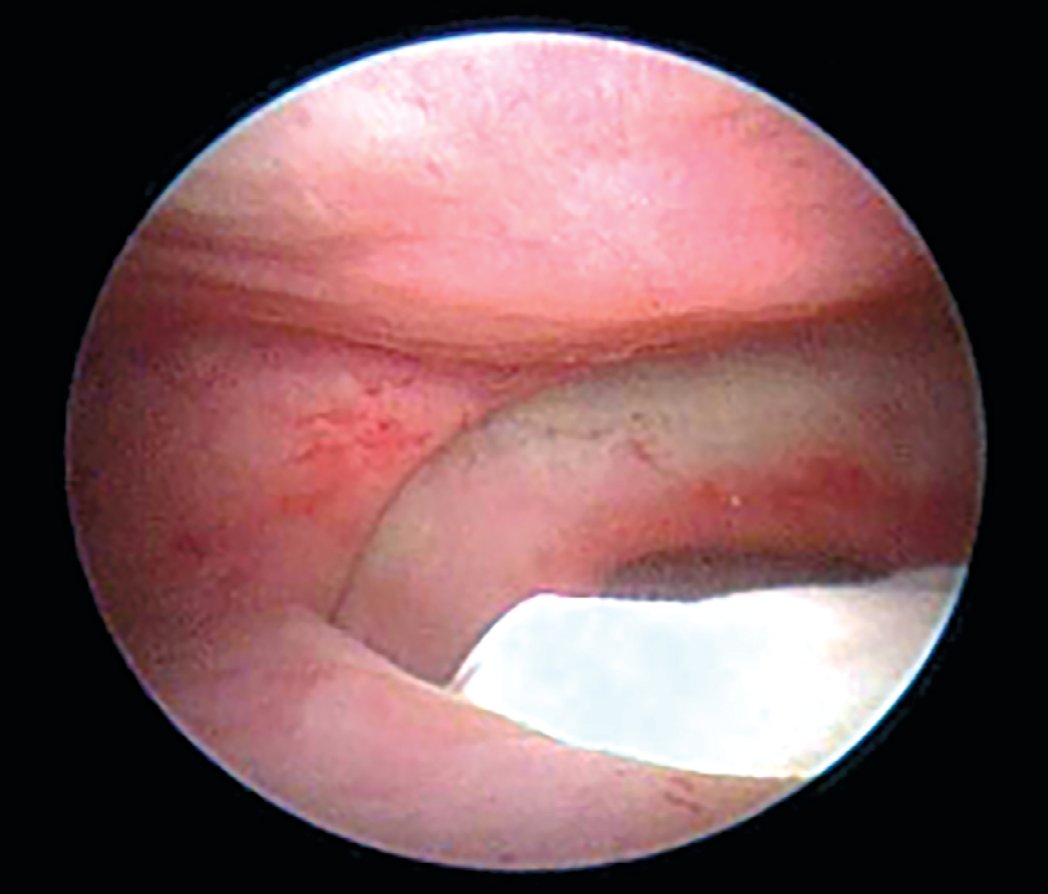
Рис. 2. Цистоскопия. Влагалище обтурировано перчаточно-марлевым тампоном
Fig. 2. Excretory urogram of patient S., 36 years old
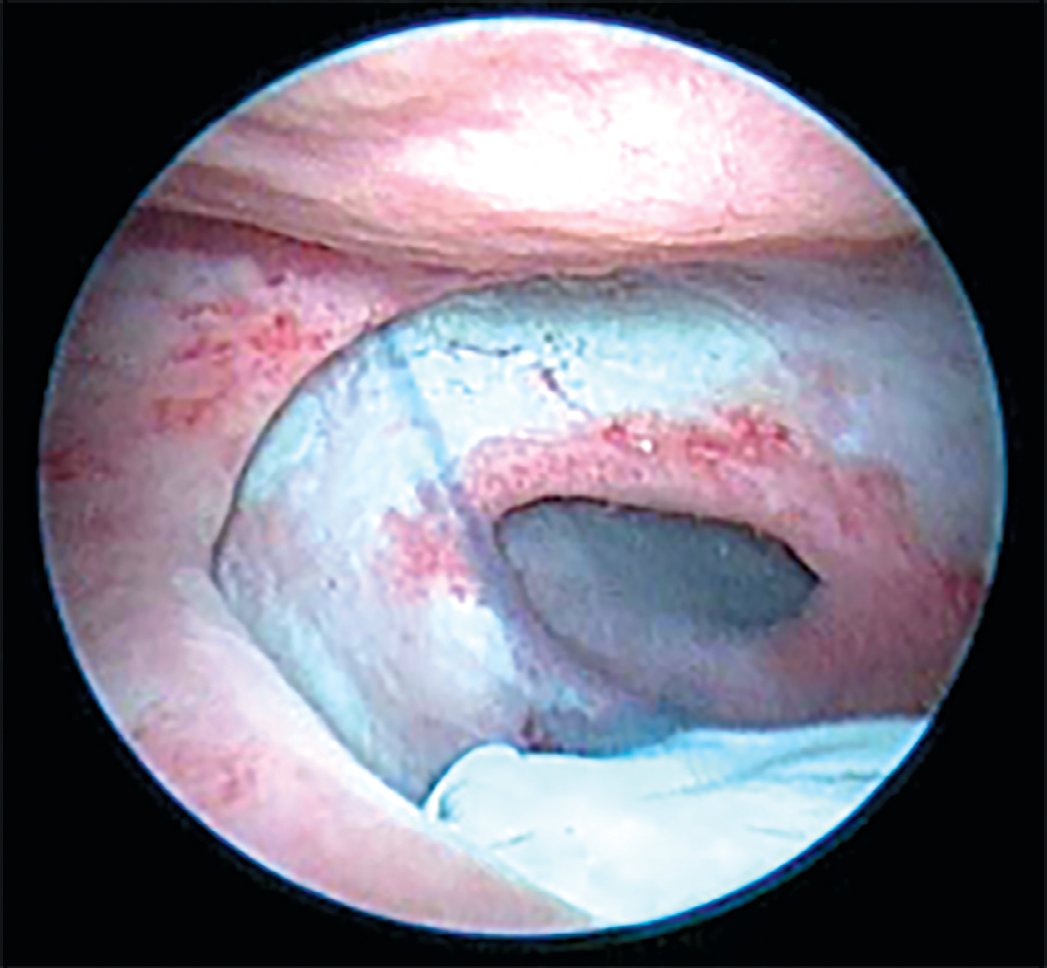
Рис. 3. Визуализация устьев мочеточников ниже уровня края пузырно-влагалищного свища после внутривенного введения индигокармина
Fig. 3. Visualization of the ureteral orifice below the level of the edge of the cystic-vagi- nal fistula after intravenous administration of indigo carmine
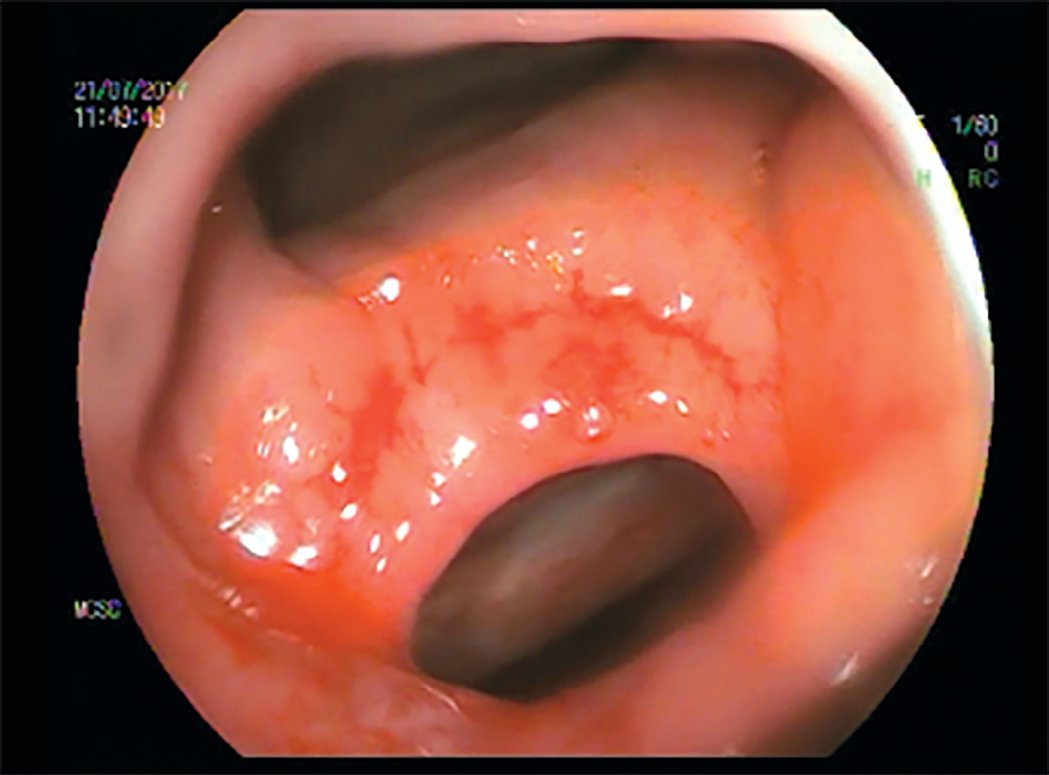
Рис. 4. Колоноскопия. Визуализируется прямокишечно-влагалищный свищ
Fig. 4. Colonoscopy. The recto-vaginal fistula is visualized
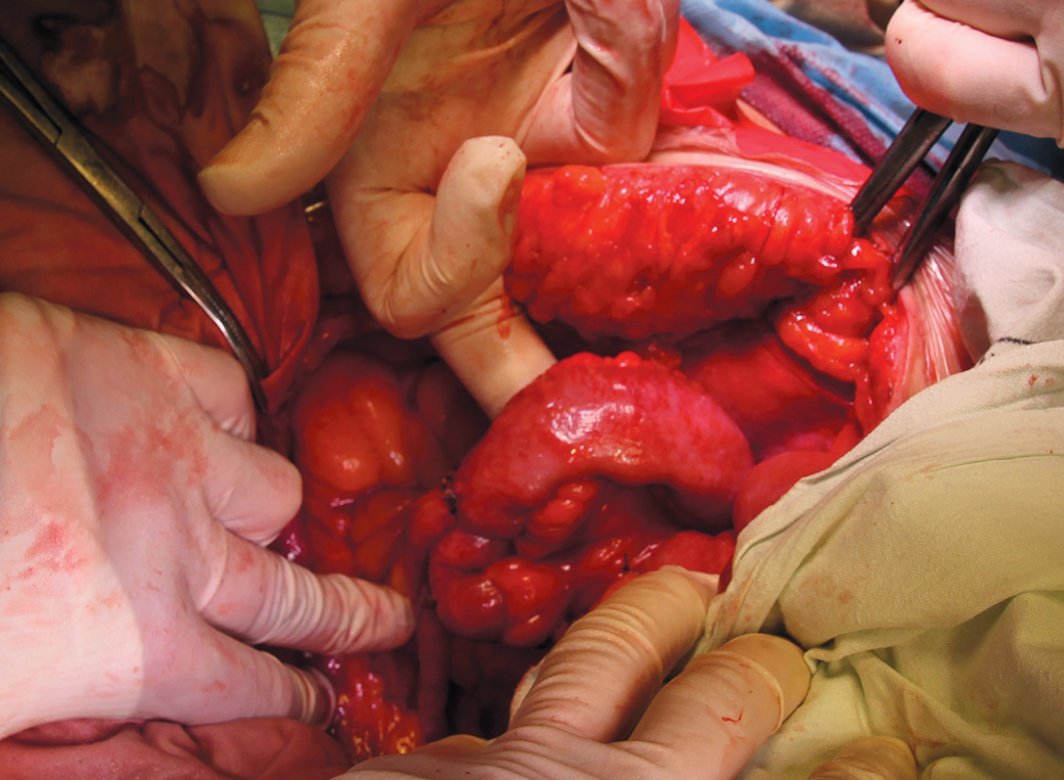
Рис. 5. Уретероилеокутанеостомия по Bricker. Сформированы уретероилеоанастомозы по типу «конец-в-бок» по Nesbit
Fig. 5. Ureteroileocutaneostomy by Bricker. Formed ureteroileoanastomoses of the type "end-to-side" according to Nesbit
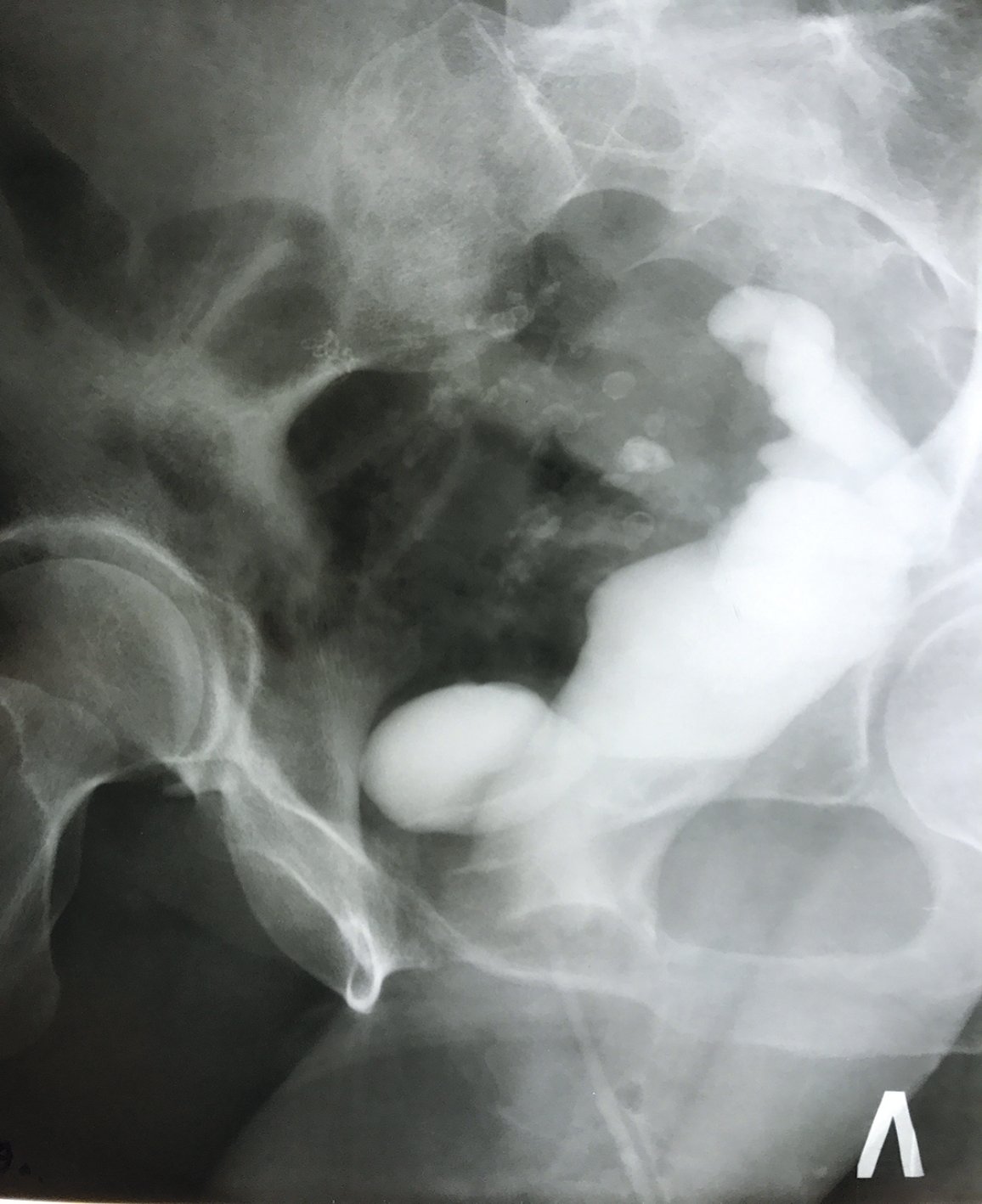
Рис. 6. Цистовагинопроктограмма в ¾. Визуализируется туго заполненный мочевой пузырь малой ёмкости и сигмо-ректальный резервуар, сообщающиеся с влагалищем
Fig. 6. Cystovaginoprogram in ¾. A tightly filled small bladder and a sigmorectal reservoir communicating with the vagina are visualized
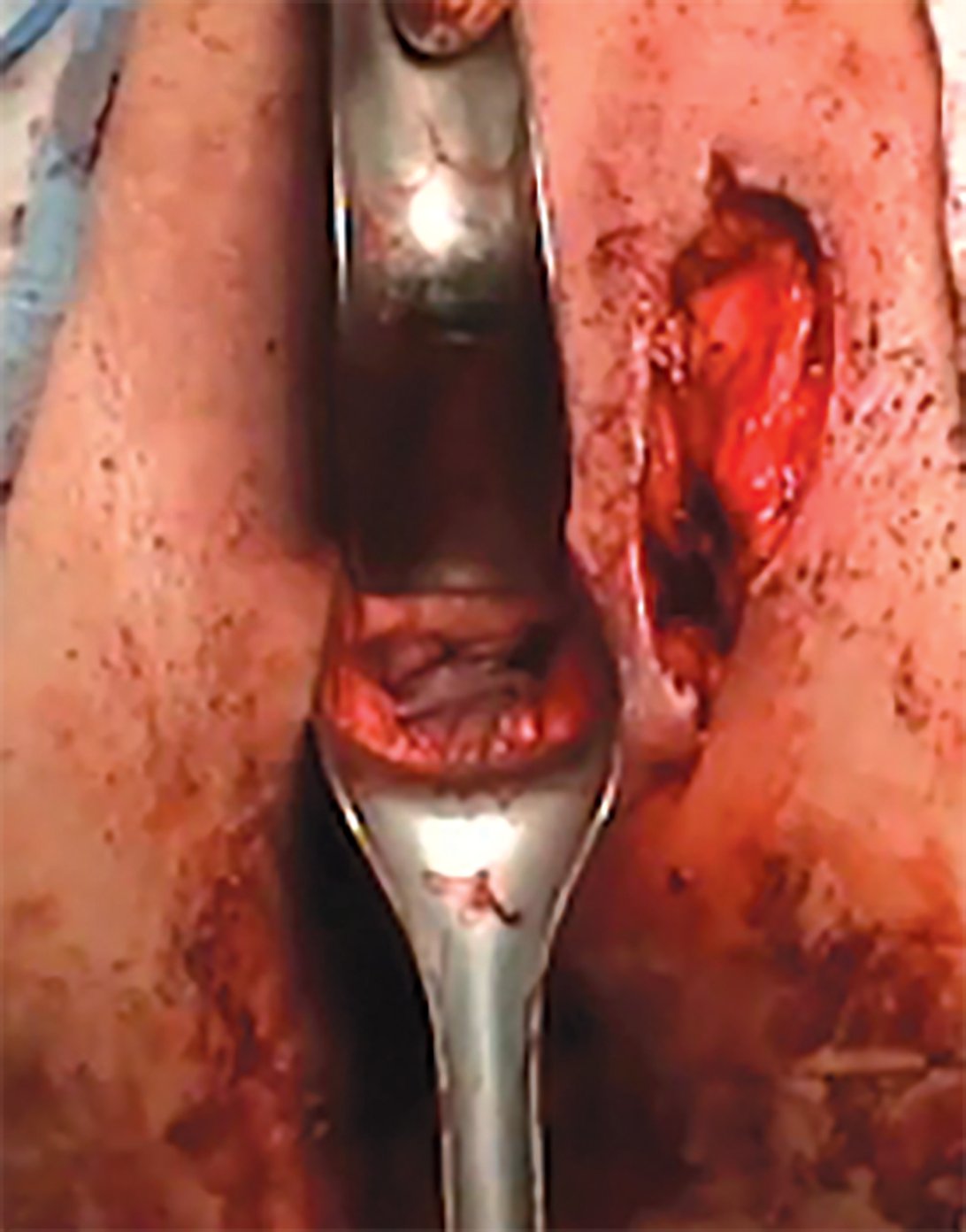
Рис. 7. Этап фистулопластики влагалищным доступом с использованием лоскута Mar- tius-Symmonds
Fig. 7. Vaginal access fistuloplasty using a Martius-Symmonds flap
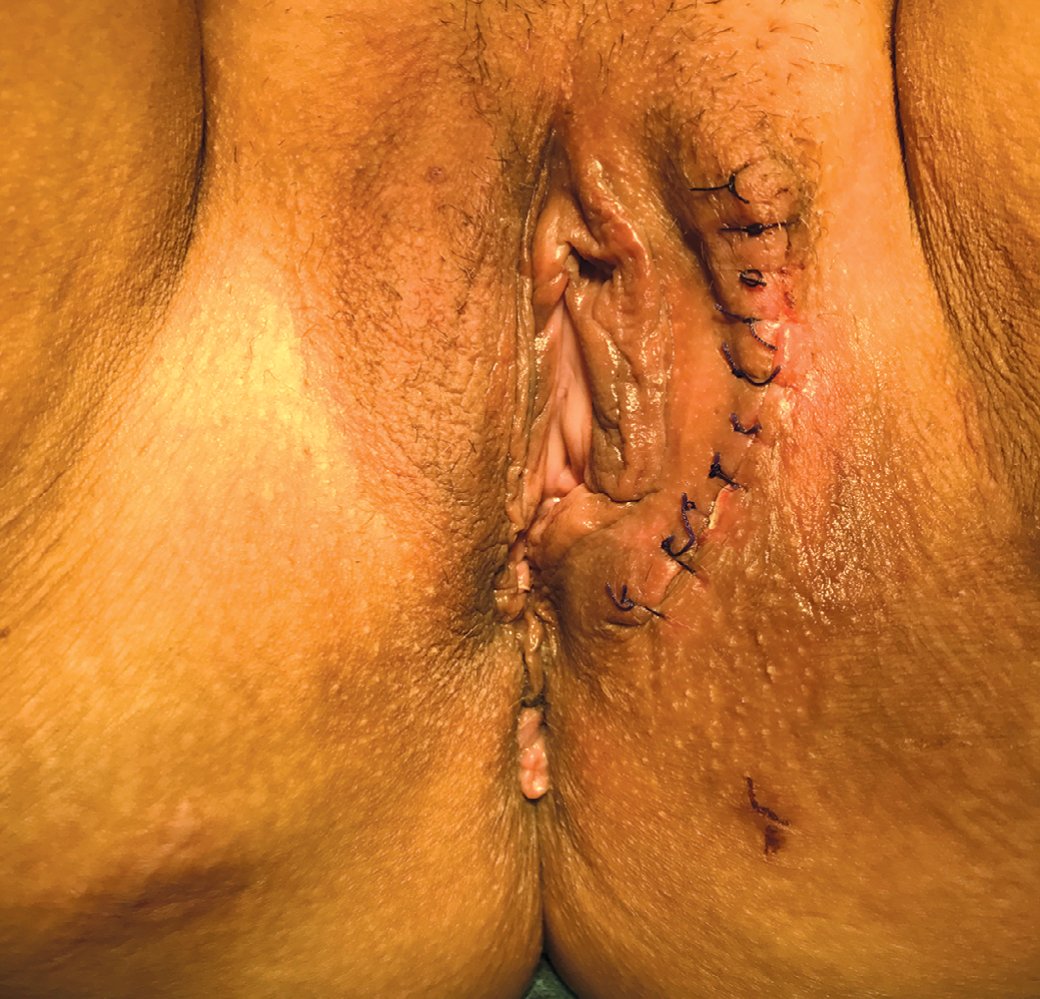
Рис. 8. Вид промежности после операции. Минимальная деформация донорской зоны
Fig. 8. Type of perineum after surgery. Minimum deformation of the donor zone
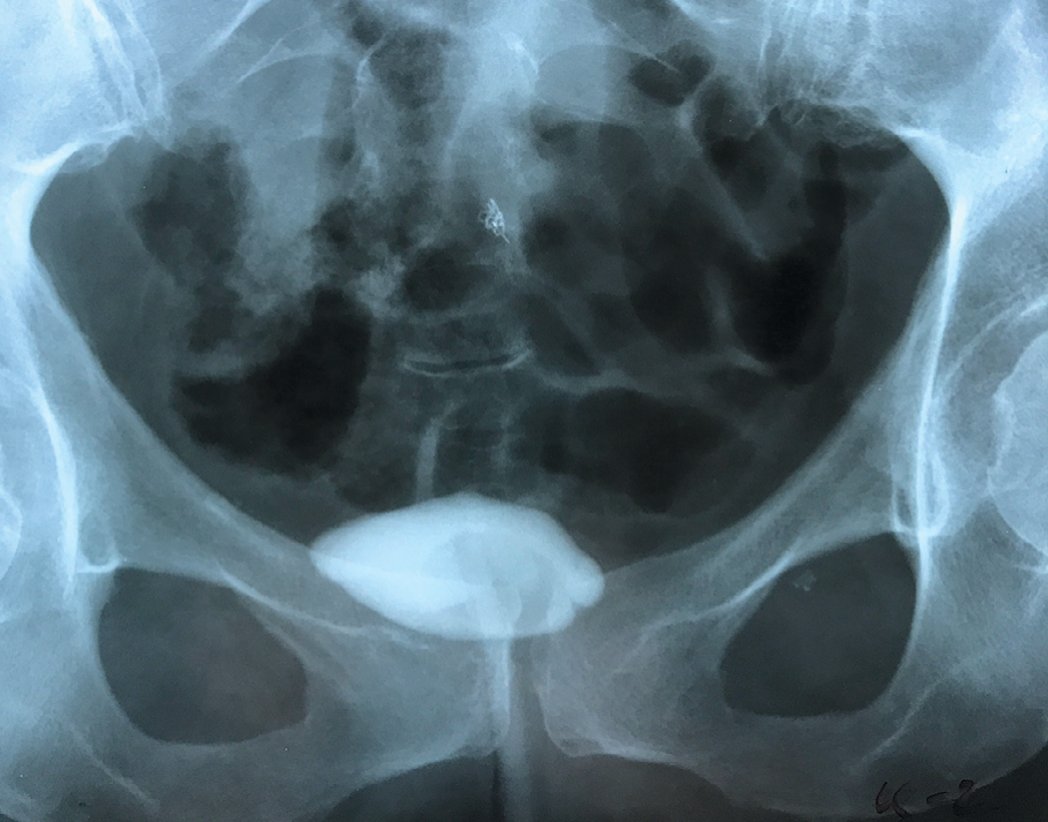
Рис. 9. Ретроградная цистограмма после трансвагинальной фистулопластики. Микроцистис
Fig. 9. Retrograde cystogram after transvaginal fistuloplasty. Microcystis
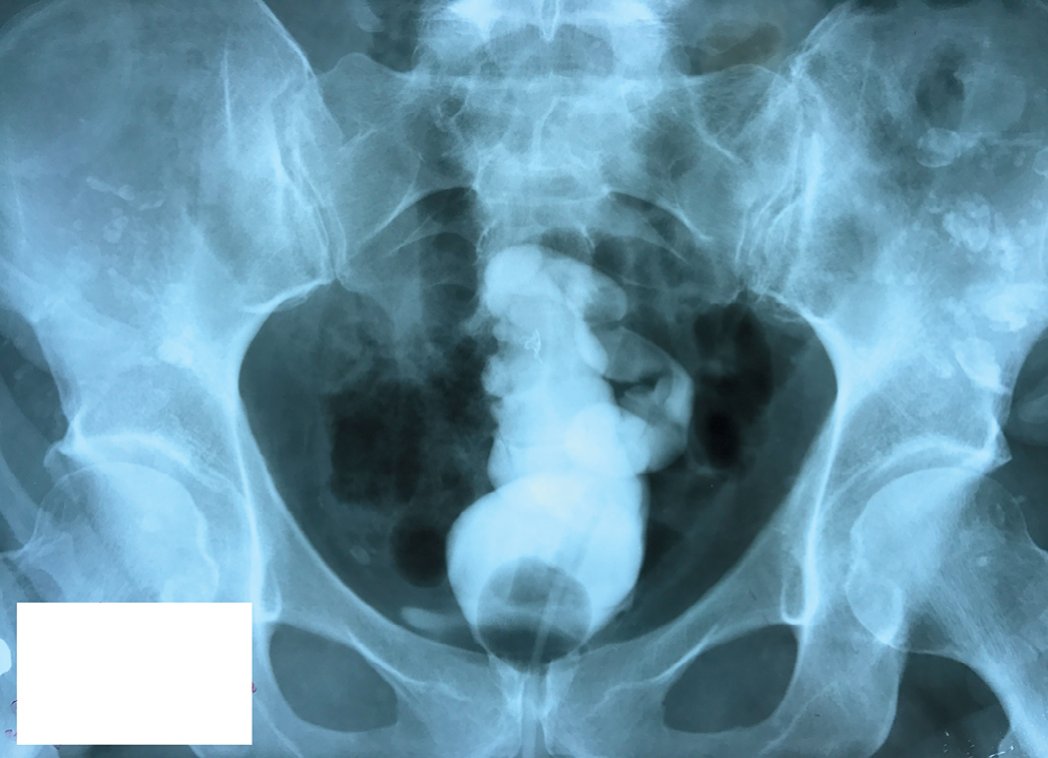

Рис. 10. Проктограмма в прямой проекции. Визуализируется туго заполненный замкнутый сигмо-ректальный резервуар
Fig. 10. Proctogram in direct projection. A tightly filled closed sigmo-rectal reservoir is visualized
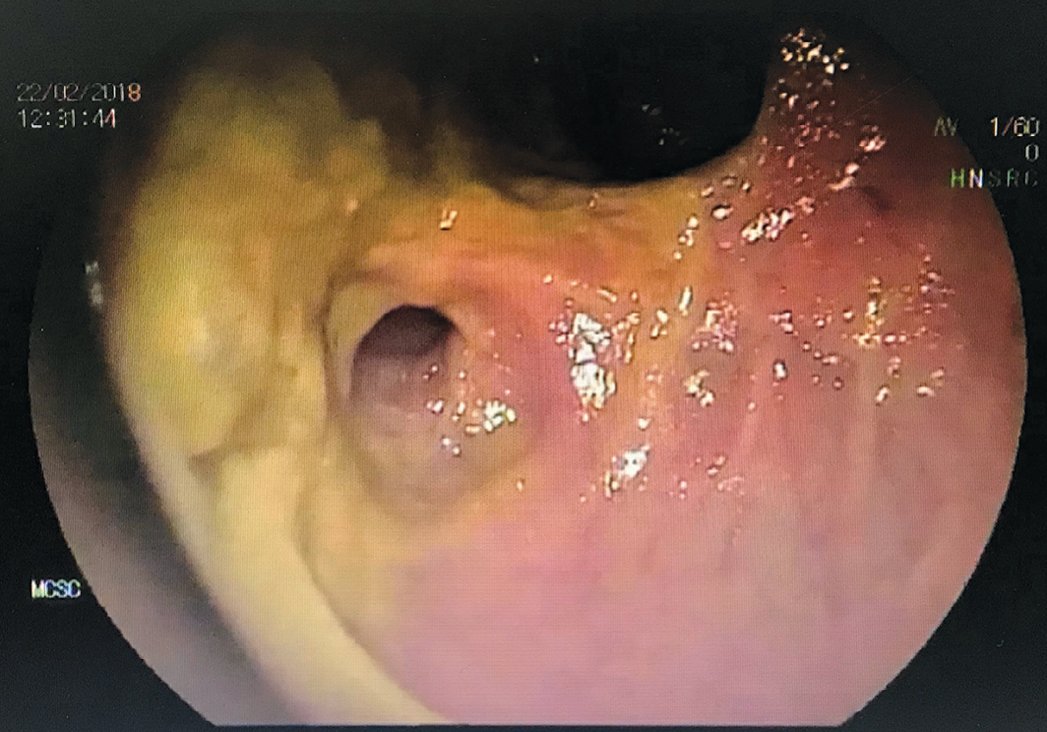
Рис. 11. Колоноскопия. Сигморектальный резервуар
Fig. 11. Colonoscopy. Sigmorectal reservoir
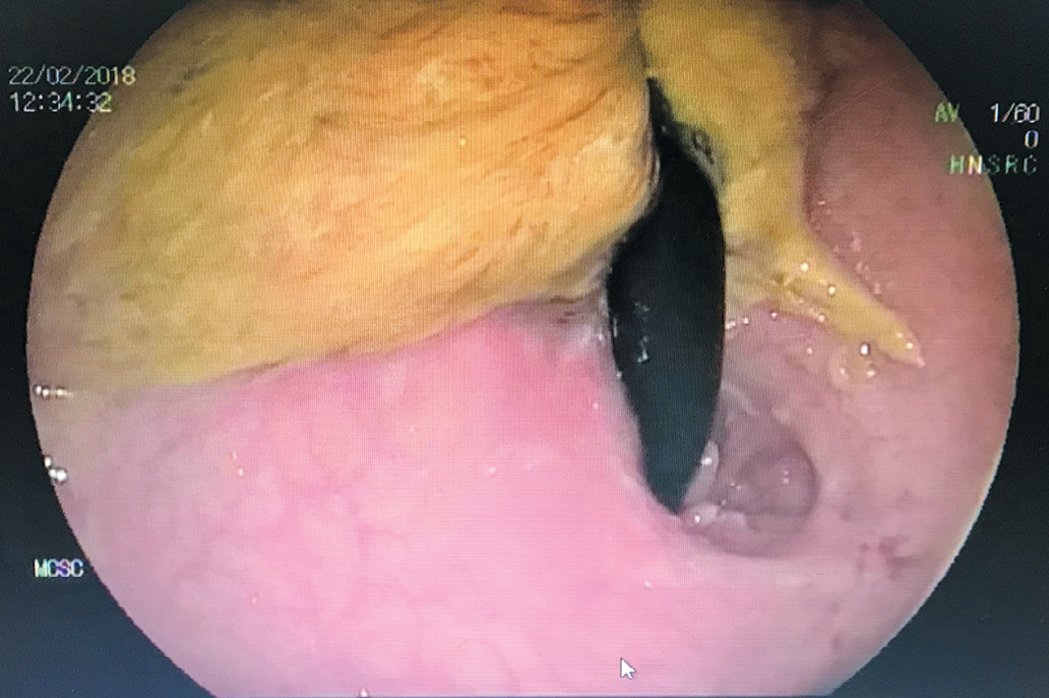
Рис. 12. Колоноскопия. Сигморектальный резервуар, вид на нижнеампулярный отдел прямой кишки и анальный канал после разворота колоноскопа в резервуаре
Fig. 12. Colonoscopy. Sigmorectal reservoir, view of the lower ampullar part of the rectum and anal canal after a colonoscope reversal in the reservoir
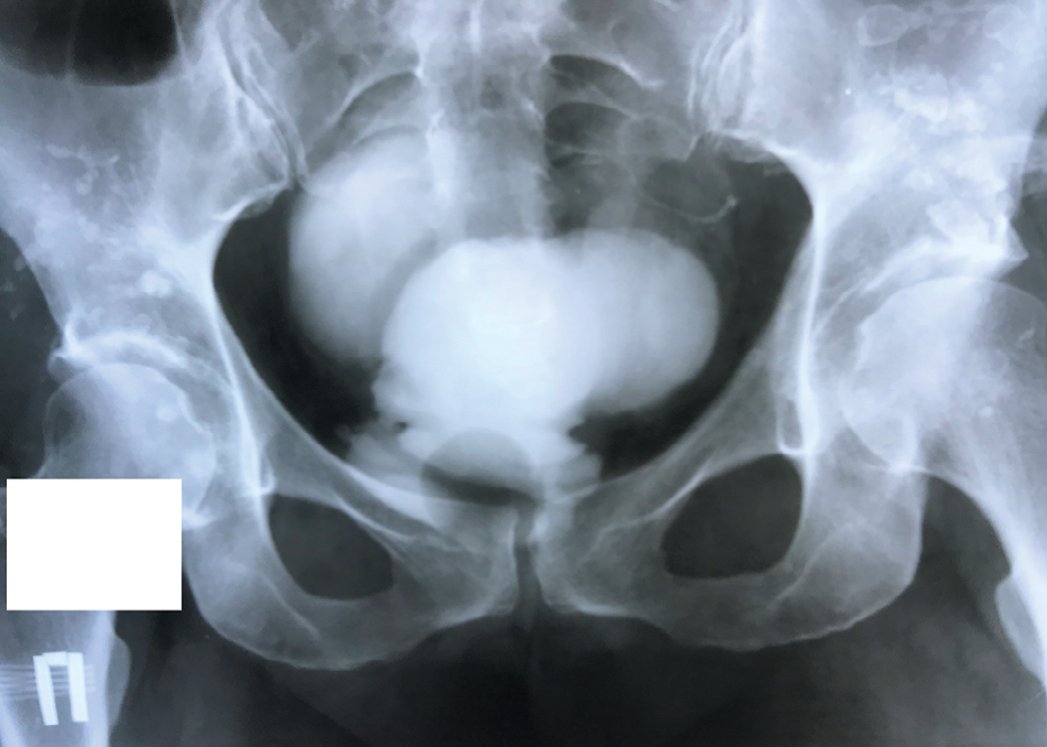
Рис. 13. Ретроградная цистограмма после конверсии илеумкондуита Bricker в ортотопический резервуар Studer
Fig. 13. Retrograde cystogram after conversion of Bricker ileumconduite to Studer orthotopic reservoir
ОБСУЖДЕНИЕ
Лучевые генитальные свищи остаются наиболее сложным заболеванием органов малого таза, вовлекающим в патологический процесс органы мочевой, половой системы и различные отделы кишечника. Каждая пациентка с лучевым генитальным свищом нуждается в полноценном предоперационном обследовании для оценки степени лучевого повреждения органов, участвующих в формировании свища, оценка и перспективы выполнения реконструктивной операции. Учитывая высокую диагностическую ценность и информативность лучевых и эндоскопических методов, мы убеждены в необходимости участия оперирующего хирурга во всех диагностических исследованиях, выполнения фото- и видеофиксации получаемых данных для планирования хирургической тактики.
Большая часть пациенток со сложными и комбинированными лучевыми генитальными свищами нуждаются в многоэтапном хирургическом лечении, что обуславливает необходимость разработки хирургической тактики до начала лечения, а также преемственность всех хирургических этапов. Этот аспект является критически значимым, поскольку каждый хирургический этап создает условия для последующих операций. Мы убеждены, что не должно быть взгляда уролога, гинеколога или колопроктолога на проблемы, находящиеся на стыке специальностей, а возможен только комплексный подход. Каждая операция у больной с лучевым свищом может включать «урологический», «гинекологический» и «хирургический» этапы. К тому же пациентки с лучевыми свищами и повреждениями органов малого таза нуждаются в персонифицированном подходе, использования специальных и нестандартных методик хирургических операций. В такой ситуации мультидисциплинарный подход одного специалиста имеет преимущества перед мультидисциплинарной командой специалистов. Только такой подход обеспечивает целостный взгляд на проблему, позволяет правильно планировать тактику лечения, реализовывать преимущества, а не исправлять недостатки предыдущих этапов.
Излечение опухолевого процесса не всегда приводит к полной медицинской и социальной реабилитации больных. Иногда курация последствий и осложнений хирургического или лучевого лечения намного труднее лечения первичной опухоли. В настоящее время возможности реконструктивной хирургии позволяют восстановить мочеиспускание и дефекацию у многих больных со сложными и комбинированными генитальными свищами. Но необходима подготовка тазовых хирургов, компетентных в лечении этой сложной категории больных.
ЛИТЕРАТУРА
- Елисеев Д.Э., Алексеев Б.Я., Качмазов А.А. Хирургическое лечение пузырно-влагалищных свищей: эволюция концепции. РМЖ 2017;(8):510 – 514. [Eliseev D.E.1, Alekseev B.Ya.1,2, Kachmazov A.A.Surgical treatment of vesicovaginal fistulas: Evolution of the concept. RMZH = RMJ 2017;(8):510 – 514. (In Russian)] Лоран О.Б., Серегин А.В., Довлатов З.А. Современные подходы к лечению постлучевых урогенитальных свищей у женщин: oбзор литературы. Экспериментальная и клиническая урология 2015;(4): 42-45. [Loran O.B., Seregin A.V., Dovlatov Z.A. Modern approach to therapy of the postradiation urogenital fistula in female patients: literature review. Eksperimental'naya i klinicheskaya urologiya = Experimental and clinical urology 2015;(4): 42-45. (In Russian)].
- Елисеев Д.Э., Елисеев Э.Н., Аймамедова О.Н., Грингауз В.Б., Черникова Е.Н., Огай Д.С. Хирургическое лечение ректовагинальных свищей. Опыт пластики лучевого ректовагинального свища лоскутом Martius-Symmonds. Онкогинекология 2015;(2):59-69. [Eliseev D.E., Eliseev E.N., Aymamedova O.N., Gringauz V.B., Chernikova E.N., Ogay D.S. Surgical treatment of rectovaginal fistulae. Experience of plasty For radiation-induced rectovaginal fistula. Onkoginekologiya = Oncogynecology 2015;(2):59-69. (In Russian)].
- Кичемасов С.Х., Скворцов Ю.Р. Кожная пластика лоскутами с осевым кровоснабжением при ожогах и отморожениях IV степени. — СПб.: Гиппократ, 2012. 288 c. [Kichemasov S.Kh., Skvortsov Yu.R. Skin grafts with flaps with axial blood supply for burns and frostbite of the IV degree. – St. Petersburg: Hippocrates, 2012. 288 p. (In Russian)].
- Пушкарь Д.Ю., Касян Г.Р. Ошибки и осложнения в урогинекологии. М., ГЭОТАРМедиа, 2017. 43 с. [Pushkar D.Yu., Kasyan G.R. Errors and complications in urogynecology. M., GEOTAR-Media, 2017. 384 p.(In Russian)]
- Vaso M, Betschart C, Egger H, Fink D, Schmidt AM. Surgical technique of a recurrent postradiation vesicovaginal fistula with a small intestine graft. Arch Gynecol Obstet 2015;292(3):485-8. doi: 10.1007/s00404-015-3754-6.
- Hsu TH, Rackley RR, Abdelmalak JB, Madjar S, Vasavada SP. Novel technique for combined repair of postirradiation vesicovaginal fistula and augmentation ileocystoplast. Urology 2002;59(4):597-9. doi: 10.1016/s0090-4295(01)01643-0
- Singh O, Gupta SS, Arvind NK. A case of extensive genitourinary tuberculosis: combined augmentation ileo-cystoplasty, ureteric ileal replacement and buccal mucosal graft urethroplasty. Updates Surg 2013;65(3):245-8. doi: 10.1007/s13304-012-0141-8.
- Mráz JP, Sutorý M. An alternative in surgical treatment of post-irradiation vesicovaginal and rectovaginal fistulas: the seromuscular intestinal graft (patch). J Urol 1994;151(2):357-9.
- Tabakov ID, Slavchev BN. Large post-hysterectomy and post-radiation vesicovaginal fistulas: repair by ileocystoplasty J Urol 2004;171(1):272-4. doi: 10.1097/01.ju.0000101801.95459.54
- Bricker EM, Johnston WD, Patwardhan RV. Repair of postirradiation damage to colorectum: a progress report. Ann Surg 1981;193(5):555-64. doi: 10.1097/00000658-198105000-00004
- Bricker EM, Johnston WD, Kraybill WG, Lopez MJ. Reconstructive surgery for the complications of pelvic irradiation. Am J Clin Oncol 1984;7(1):81-9. doi: 10.1097/00000421-198402000-00011
- Steichen FM1, Barber HK, Loubeau JM, Iraci JC. Bricker-Johnston sigmoid colon graft for repair of postradiation rectovaginal fistula and stricture performed with mechanical sutures. Dis Colon Rectum 1992;35(6):599-603. doi: 10.1007/bf02050543







