Инфекция, вызванная вирусом иммунодефицита человека (ВИЧ), является одной из наиболее актуальных проблем современного здравоохранения.В связи с ростом числа ВИЧ- инфицированных, остро возник вопрос об организации монопрофильной медицинской помощи этой категории пациентов. Эта проблема затрагивает интересы не только врачей-инфекционистов, непосредственно проводящих специфическую антиретровирусную терапию, но и врачей смежных дисциплин, в том числе и урологов [1, 2].
Согласно приказу № 404 Департамента Здравоохранения г. Москвы от 28.06.96 г. «О дополнительных мерах по совершенствованию профилактики ВИЧ-инфекции в г. Москве» Городская клиническая урологическая больница № 47 оказывает специализированную урологическую помощь ВИЧ- инфицированным больным. Между тем нередки ситуации, когда ВИЧ- инфицированные пациенты по витальным показаниям госпитализируются в другие урологические стационары. Современное законодательство обязывает специализированные отделения оказывать экстренную урологическую помощь всем больным, независимо от наличия сопутствующих заболеваний. Поэтому в современных условиях вопрос о фармакотерапии ВИЧ- инфицированного больного, страдающего инфекционно-воспалительным заболеванием органов мочеполовой системы, может встать перед каждым врачом-урологом [3].
Клинический материал и методы исследования
Анализ урологической заболеваемости ВИЧ- инфицированных пациентов
Всего за период с июня 1996 г. по май 2011 г. в больнице проведено лечение 352 ВИЧ-инфицированных пациентов с различными урологическими заболеваниями, из них 233 - мужчин, 119 - женщин.
Изучены статистические данные за 2007-2008 гг. В указанные сроки наметился резкий рост числа больных с ВИЧ (рисунок 1). За этот период на лечении находилось 89 ВИЧ- инфицированных пациентов с урологическими заболеваниями. Основная причина обращения в урологический стационар ВИЧ-инфицированных лиц - острые инфекционно-воспалительные заболевания мочеполовых органов (56,2% поступлений).
Частота встречаемости острых воспалительных поражений почек и мужских половых органов распределились практически поровну (27,0% и 29,2% соответственно). Важное место занимает мочекаменная болезнь без клинических проявлений острого воспалительного процесса (частота 23,6%). Доброкачественная гиперплазия предстательной железы (ДГПЖ) составляла малый процент (2,3%). Травма органов мочеполовой системы - 3,4%. Отмечена незначительная частота поступлений ВИЧ-инфицированных с новообразованиями мочеполовых органов - за 2 года под наблюдением находился только один больной с раком мочевого пузыря. Несмотря на литературные данные, подтверждающие увеличение частоты новообразований у ВИЧ-инфицированных, по всей видимости, большинство больных с этим заболеванием не доживают до рака и погибают от генерализованных инфекционных процессов [4, 5].
Подавляющее большинство ВИЧ-инфицированных больных были госпитализированы по срочным показаниям с экстренными урологическими заболеваниями, имевшими место в 82 наблюдениях, что составляет 92,1% от общего числа пролеченных за 2 года ВИЧ-инфицированных больных. В плановом порядке было госпитализировано всего 7 человек. Показаниями к плановой госпитализации послужили мочекаменная болезнь, ДГПЖ, гидронефроз. Необходимо отметить, что и эти заболевания нередко (острая задержка мочеиспускания, гематурия) могут потребовать экстренной госпитализации.
Учитывая большую социальную значимость и недостаточную изученность, целесообразно подробнее остановиться на заболеваниях нижних мочевых путей и мужских половых органов на фоне ВИЧ-инфекции.
С 1996 г. по настоящее время урологическая помощь была оказана 159 ВИЧ-инфицированным пациентам, страдающим заболеваниями нижних мочевых путей и мужских половых органов, из них 104 - мужчин, 55 - женщин. На рисунке 2 представлена динамика роста числа поступлений этой категории больных в ГКУБ № 47.
Распределение урологических заболеваний в изучаемой группе пациентов отражено на рисунке 3. Представленные данные позволяют предположить склонность ВИЧ- инфицированных к острым инфекционно-воспалительным заболеваниям мошонки, на долю которых приходится 51 % поступлений, что более чем вдвое (в 2,2 раза) превышает частоту острого простатита (23,7%). Согласно нашим данным за 2010 г. в общей популяции частота «первичного», то есть не связанного с инвазивными вмешательствами, острого простатита в 2,7 раза превышает частоту «первичного» острого эпидидимита и орхоэпидидимита вместе взятых. Выявлен сравнительно небольшой процент острого цистита в структуре урологической заболеваемости ВИЧ-инфицированных.
На рисунке 4 отражена динамика числа поступлений ВИЧ- инфицированных больных по наиболее распространенным у этой категории пациентов урологическим заболеваниям, которая наглядно демонстрирует ранее отмеченные тенденции. Рост числа ВИЧ- инфицированных лиц, требующих урологической помощи, происходит главным образом за счет острых инфекционно-воспалительных заболеваний - пиелонефрита, эпидидимита и эпидидимоорхита, в меньшей степени - простатита.
Таким образом, основная проблема лечения урологических больных с сопутствующей ВИЧ- инфекцией - это назначение адекватной эмпирической антимикробной терапии и оказание экстренной оперативной помощи [3, 6, 7].
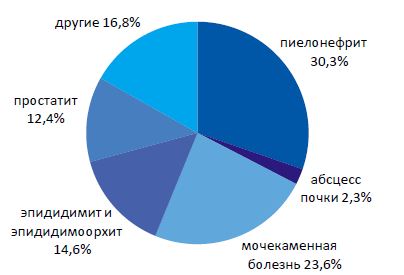 |
| Рисунок 1. Частота урологических заболеваний у ВИЧ-инфицированных больных ГКУБ № 47 2007-2009 год |
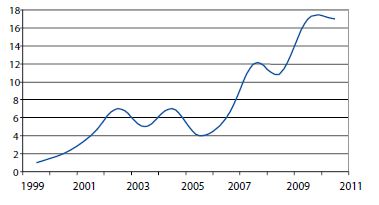 |
| Рисунок 2. Динамика числа ВИЧ-инфицированных пациентов, страдающих заболеваниями нижних мочевых путей, поступивших в ГКУБ № 47 |
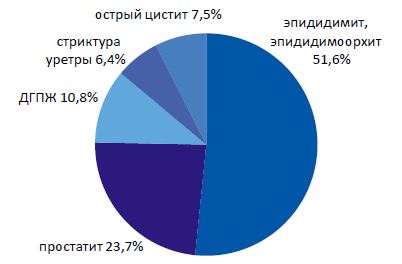 |
| Рисунок 3. Стуктура заболеваний нижних мочевых путей у ВИЧ-инфицированных больных |
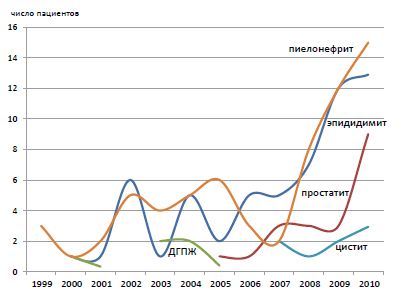 |
| Рисунок 4. Динамика поступлений ВИЧ-инфицированных пациентов в ГКУБ № 47 |
Особенности медикаментозного лечения заболеваний органов мочеполовой системы у ВИЧ- инфицированных
Иммунодефицит, обусловленный вирусом иммунодефицита человека, создает предпосылки для развития инфекционно-воспалительных процессов с атипичной клинической картиной и очень широким спектром возможных возбудителей [8, 9, 10]. Свою роль играет и внутривенная наркомания, регистрируемая у значительной части пациентов, которая также является фактором риска гематогенных инфекций, в том числе и органов мочеполовой системы [4].
Мы неоднократно наблюдали ВИЧ-инфицированных больных, у которых пиелонефрит был обусловлен зеленящим стрептококком, трихомонадами, гонококком и т.д. Для любого выраженного иммунодефицита характерны микробактериозы, в том числе и туберкулез. Возможны грибковые и вирусные поражения. Что касается микозов и микобактериозов при ВИЧ-инфекции, то эта проблема настолько актуальна, что в настоящее время инфекционистами разработаны четкие критерии начала специфической профилактики и методики лечения [2].
Основным принципиальным требованием к проведению эмпирической антибактериальной схемы является выбор препарата, обладающего наиболее широким спектром действия. При этом, если больной не принимал антибактериальные препараты в течение длительного времени, не подвергался оперативным вмешательствам и инвазивным методам исследования, то наличие полирезистентной микрофлоры маловероятно [3].
В настоящее время на первом этапе лечения эмпирически наиболее часто мы назначаем офлоксацин 200 мг внутривенно 2 раза в сутки в сочетании с метронидазолом 500 мг внутривенно или per os (в зависимости от тяжести состояния) 3 раза в сутки. При одновременном проведении антиретровирусной терапии доза метронидазола снижается до 500 мг 2 раза в сутки. Длительность терапии четко не регламентирована, однако в связи со склонностью инфекционно-воспалительных процессов на фоне ВИЧ-инфекции к затяжному течению с низкой активностью антибактериальные препараты назначаются на срок не менее 14 суток.
Вышеуказанная схема обладает широким спектром активности, включающим большинство грамотрицательных палочек, внутриклеточные возбудители, трихомонаду, анаэробы, негоспитальные грамположительные кокки, палочку Коха и атипичные микобактерии. За пределами спектра остаются полирезистентные грамотрицательные палочки, особенно неферментирующие, MRSA, MRSE и все виды энтерококков. Немаловажной особенностью выбранных препаратов является низкая токсичность и невысокая стоимость.
При наличии поверхностного кандидоза любой локализации и степени выраженности, а также при выявлении кандидурии одновременно назначается флуконазол внутривенно.
В качестве альтернативной схемы при низкой вероятности инфекций, передаваемых половым путем, рассматривается ингибиторзащищенный аминопенициллин в сочетании с амикацином. Резервными препаратами являются цефтазидим, карбопенемы и ванкомицин. Последний может быть назначен и в эмпирическом режиме, если пиелонефрит у больного развился на фоне рецидивирующего воспалительного заболевания предположительно стафилококковой этиологии, например, остеомиелита.
Особенности фармакокинетики и лекарственные взаимодействия антиретровирусных препаратов и лекарств, применяемых в урологической практике
Важной особенностью фармакотерапии урологических заболеваний на фоне ВИЧ-инфекции является необходимость учета лекарственных взаимодействий со специфическими антиретровирусными препаратами, назначаемыми по жизненным показаниям для подавления репликации ВИЧ [10, 11].
В настоящее время согласно инструкции НМЦ ПБ СПИД в качестве базовых рассматриваются следующие режимы антиретровирусной терапии: эфавиренз / зидовудин / ламивудин, эфавиренз / зидовудин / диданозин; в качестве альтернативных - эфавирен / фосфазид / ла мивудин (диданозин), эфавиренз / ставудин / ламивудин, зидовудин / ламивудин (диданозин) / атазановир.
Большинство препаратов, подавляющих репликацию ВИЧ, ме- таболизируются в печени системой цитохрома Р-450 до неактивных метаболитов, которые затем выводятся почками. Поэтому мы вправе ожидать увеличение частоты побочных реакций и токсических эффектов у больных, имеющих печеночную недостаточность (они крайне нехарактерны для урологической клиники) или при одновременном назначении ингибиторов цитохрома Р-450. Исключением является диданозин, значительный процент которого выводится почками в активном виде. Однако антиретровирусные средства в связи с их низкой эффективностью и быстрым развитием резистентности практически никогда не назначаются в режиме монотерапии, поэтому система цитохрома Р-450 в любом случае оказывается заинтересованной [2].
Урологические заболевания не являются показанием к отмене антиретровирусной терапии. Отсюда становится актуальным вопрос о возможных лекарственных взаимодействиях препаратов антиретровирусной терапии и лекарственных средств, назначаемых для лечения урологических заболеваний. Актуальность этого вопроса возрастает с каждым годом, если учесть, что антиретровирусные препараты достаточно токсичны и, прежде всего, в отношении костного мозга, печени, нервной системы. По токсическим эффектам указанная группа лекарственных средств как по частоте, так и по выраженности далеко превосходит антибиотики и сходна с противоопухолевыми средствами. Это неудивительно, так как нуклеозидные ингибиторы обратной транскриптазы по сути своей очень близки к антиметаболитам [4, 7].
Из антибактериальных препаратов, широко используемых в урологической практике, основная часть имеет почечный путь выведения, что существенно облегчает их назначение в описываемой ситуации. Особого внимания заслуживают антибактериальные препараты, проходящие биотрансформацию в печени. В многочисленной и широко применяемой группе цефалоспоринов большинство препаратов выводится почками в неизмененном виде. Цефотаксим - единственный из цефалоспоринов, который проходит биотрансформацию с образованием активного метаболита, что делает его плохо сочетаемым с антиретровирусными средствами. И проблема здесь не столько в токсичности, сколько в непредсказуемой и неуправляемой эффективности цефотаксима. Цефтриаксон и цефоперазон имеют двойной, но преимущественно печеночный путь выведения в неизмененном виде. Особенности фармакокинетики этих препаратов вынуждают ограничивать их использование главным образом в условиях печеночной недостаточности. Это же относится и к пефлоксацину - единственному фторхинолону, имеющему клинически значимый двойной путь выведения [3].
Проблемными препаратами у больных, получающих антиретровирусную терапию, являются макролиды и нитроимидазолы. Макролиды - одни из самых безопасных антибактериальных препаратов. Они малотоксичны и редко вызывают дисбактериоз, так как не подавляют энтерококк и кишечную палочку. Но они метаболизируются цитохромом Р-450 и выводятся с желчью. Это позволяет безопасно назначать их в полной дозировке при любой стадии почечной недостаточности, но при сочетанном назначении макролидов (особенно эритромицина) и препаратов антиретровирусной терапии значительно увеличивается риск токсичности последних [12].
Нитроимидазолы также метаболизируются печенью с образованием активных и неактивных метаболитов. Они могут конкурировать с противовирусными препаратами за ферментные системы печени.
Отметим, что макролиды и нитроимидазолы в урологической практике применяются главным образом при лечении воспалительных заболеваний нижних мочевых путей, вызванных, соответственно, внутриклеточными возбудителями и трихомонадой. ВИЧ-инфицированные пациенты поступают в стационар уже при развернутой клинике обострения, которое подразумевает экстренное начало эмпирической антибактериальной терапии. По этой причине бактериологическое исследование мочи, ПЦР-диагностика выполняются в более поздние сроки. Исходя из этого, от назначения макролидов (особенно эритромицина) больным, получающим антиретровирусную терапию, скорее всего, необходимо воздержаться. При подозрении на трихомониаз нитроимидазолы являются безальтернативными препаратами. Однако возможное развитие токсических реакций со стороны противовирусных препаратов вынуждает снижать дозировку нитроимидазолов.
В урологической практике есть еще одна область, где антиретровирусная терапия существенно усложняет выбор лекарственных препаратов. Это профилактика развития стрессовых язв желудка и двенадцатиперстной кишки (противоязвенная профилактика). В настоящее время нормативные документы, регламентирующие медицинскую помощь, не содержат требований обязательного проведения противоязвенной профилактики. Однако значительный риск развития стрессовых эрозивноязвенных поражений органов желудочно-кишечного тракта, а также существенные финансовые затраты на лечение этих осложнений диктуют необходимость широкого профилактического назначения противоязвенных средств [4]. В настоящее время в ГКУБ № 47 все оперативные вмешательства большого объема, тем более у осложненных пациентов, проводятся на фоне профилактического назначения Н2-блокаторов или ингибиторов протонной помпы. Все они в той или иной степени метаболизируются микросомальными ферментами печени, и могут увеличить риск опасных побочных эффектов от противовирусных средств. Решением проблемы является применение лекарственных препаратов с минимальным резорбтивным эффектом, действующих главным образом местно. Препаратами выбора являются сукральфат (Вентер) и соединения висмута (Де-нол).
ЗАКЛЮЧЕНИЕ
Анализ статистических данных показал, что рост числа ВИЧ- инфицированных лиц, требующих урологической помощи, происходит главным образом за счет острых инфекционно-воспалительных нозологий - пиелонефрита, эпидидимита и эпидидимоорхита, в меньшей степени - простатита. Частота острого эпидидимита и эпидидимоорхита на фоне ВИЧ-инфекции в 2,2 раза превышает частоту острого простатита.
Ключевые слова: ВИЧ-инфекция, урологическая заболеваемость, острый простатит, острый пиелонефрит, острый эпидидимит, эмпирическая антимикробная терапия, лекарственные взаимодействия.
Keywords: HIV infection, urological morbidity, acute prostatitis, acute pyelonephritis, acute epididymitis, empirical antimicrobial therapy, drug interactions.
Литература
- Мазо Е.Б., Попов С.В. Хронический простатит у ВИЧ-инфицированных. //Фарматека. 2008. № 19. С.18-22.
- Покровский В.В., Юрин О.Г., Беляева В.В. Клиническая диагностика и лечение ВИЧ инфекции. М., Медицина для Вас, 2003.
- Рациональная фармакотерапия в урологии. Под общей редакцией Н.А. Лопаткина и Т.С. Перепановой. М., Литтерра, 2006.
- Francum B.S., Savdie E. HIV and Renal Disease // Managing HIV / Ed. G. Stewart, 1997. P. 94.
- Santillo V.M., Lowe F.C. The management of chronic prostatitis in men with HIV // Curr Urol Rep. 2006.Vol. 4. P. 313-319.
- Рациональная антимикробная фармакотерапия. Под общей редакцией В.П. Яковлева и С.В. Яковлева. М., Литтерра, 2003.
- Шашкова Г.В., Перепанова Т.С., Бешлиев Д.А. Лекарственные стредства, применяемые в урологии. М., РЦ «ФАРМЕДИНФО», 2002.
- Грехам-Смит Д.Г., Аронсон Дж. К. Оксфордский справочник по клинической фармакологии и фармакотерапии. М., Медицина, 2000.
- Покровский В.И. ВИЧ-инфекция или СПИД? // Терапевтический архив. 1989. № 11. С.3-6.
- Практическое руководство по антиинфекционной химиотерапии. Под редакцией Л.С. Страчунского, Ю.Б. Белоусова, С.Н. Козлова. Смоленск, МАКМАКС, 2007. 464 с.
- Wyatt M.Ch., Morgello S., Katz- Malamed R., Wei C., Klotman M.E., Klotman P.E., D’Agati V.D. The spectrum of kidney disease with AIDS in the era of antiretroviral therapy // Kidney International. 2009. Vol. 75. P. 428-434.
- Briggs WA. HIV Nephropathy: to Teat or not to Treat? Baltimore: Hopkins HIV Report. 1996. Vol. 8, № 2. P.4.






