Сегодня хирургия дистальных форм гипоспадии у детей достигла значительных успехов. Имеется достаточно много публикаций, в которых авторы указывают на минимальное количество осложнений, приближающееся к 4-9% [1, 2]. Высокие требования к косметическому результату хирургической коррекции дистальных форм гипоспадии все чаще вынуждает детских урологов проводить пластику крайней плоти [3, 4, 5, 6]. Однако препуциопластика сама по себе может привести к осложнениям, которые имеют свои особенности. Данная работа посвящена осложнениям препуциопластики и их хирургической коррекции, а так же систематизации и анализу возможных причин возникновения осложнений.
МАТЕРИАЛЫ И МЕТОДЫ
В период с 1998 по 2012 годы в урологическом отделении ГУ Республиканская детская больница г. Сыктывкара наблюдался 261 мальчик с гипоспадией, в возрасте от 11 месяцев до 14 лет. В исследование включены 50 пациентов, у которых при операции сохранена крайняя плоть. Больные были разделены на группы в зависимости от применяемой пластики дистальной уретры.
Операция MAGPI (meatal advancement glanuloplasty inclusive) проведена у 5 (10%) детей, TIP (tubularized incised-plate) у 26 (52%), перемещающая уретропластика у 16 (32%). У троих (6%) детей пластика уретры не производилась, из них один оперирован по поводу искривления полового члена, и у двоих наблюдалось изолированное расщепление крайней плоти. Виды операции, применяемые в зависимости от формы гипоспадии, представлены в таблице 1.
Техника реконструкции крайней плоти применялась во всех случаях одинаковая вне зависимости от вида операции (рис. 1 а, б, в, г,). Производились разрезы по границе между внутренним и наружным листком крайней плоти на вентрально-боковой части, так чтобы они легко сводились и при сшивании не ущемляли головку полового члена. При закрытии раны сначала ушивался внутренний, а затем наружный листок крайней плоти. Мы использовали либо непрерывный, либо узловой шов нитью Vicril 6/0. Операцию заканчивали наложением циркулярной давящей повязки. Катетеризация мочевого пузыря при перемещающей уретропластике и методе MAGPI производилась 1-3 дня, при операции TIP – семь суток. В 3-х случаях, когда пластика уретры не производилась, катетеризация потребовалась на 1 сутки.
Таблица 1. Вид операции в зависимости от формы гипоспадии
| Вид операции | Форма гипоспадии | |||
|---|---|---|---|---|
| Нормальное расположение меатуса |
Головчатая | Венечная | Стволовая | |
| MAGPI (n=5) | – | 5 | – | – |
| TIP (n=26) | – | – | 19 | 7 |
| Перемещающая уретропластика (n=16) | – | 11 | 5 | – |
| Препуциопластика без уретропластики (n=3) | 3 | – | – | – |
| Всего (n=50) | 3 (6%) | 16 (32%) | 21 (42%) | 7 (14%) |
Накопив определенный опыт пластики крайней плоти, и получив ряд осложнений, мы внесли изменения в технику операции. При закрытии раны после сшивания внутреннего листка мы стали сшивать средний (мясистый) слой крайней плоти и лишь затем наружный листок. Подобным образом пластика крайней плоти произведена у последних 15 (30%) оперированных нами пациентов.
РЕЗУЛЬТАТЫ
Отдаленные результаты оценены у всех детей, включенных в исследование. Полученные данные показывают, что при проведении операций с реконструкцией крайней плоти нами не получено таких характерных осложнений, как свищ уретры, меатостеноз и расхождение головки. Однако мы столкнулись с рядом осложнений, связанных с пластикой крайней плоти, которые представлены в таблице 2. Достоверных отличий в количестве осложнений в зависимости от проведенной уретропластики нами не получено (р>0,05).
Полное расхождение крайней плоти получено у двух пациентов (рис. 2). Одному пациенту через 6 месяцев произведено обрезание крайней плоти, по настоянию родителей пациентов. Второму пациенту произведена повторная пластика крайней плоти, при этом использовали пластику, включающую сшивание среднего (мясистого) слоя крайней плоти, результат оценен через 3 и 6 месяцев, осложнений не отмечено.
Свищ крайней плоти отмечен так же у двух пациентов. Оба ребенка прооперированы через 6 месяцев после первой операции. Произведено иссечение рубцовой ткани по краю дефекта в крайней плоти на вентральной поверхности и сшивание кожи внутреннего листка, затем срединного слоя и наружного листка кожи крайней плоти. Результат операции нами оценен через 6 месяцев, осложнений не выявлено (рис. 3 а-ж).
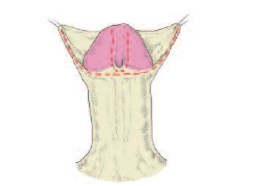
Рис.1а. Линия разреза по границе между внутренним и наружным листком крайней плоти на вентрально-боковой части полового члена
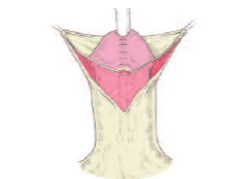
Рис.1б. Вид после произведенного разреза по границе между внутренним и наружным листком крайней плоти и законченной уретропластики и пластики головки полового члена
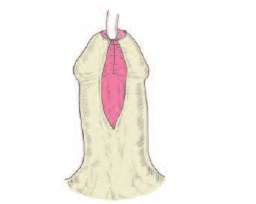
Рис.1в. Вид после сшивания внутреннего листка крайней плоти

Рис.1г. Окончательный вид после сшивания наружного листка крайней плоти
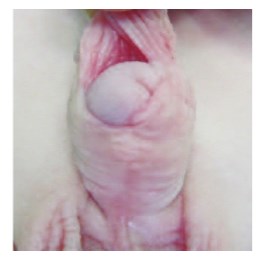
Рис.2. Расхождение крайней плоти
Неудовлетворительный косметический результат пластики крайней плоти выявлен у 5 детей. При этом стоит отметить, что у трех пациентов оценка результата операции производилась оперирующим хирургом, тогда как родителей пациентов не волновал внешний вид крайней плоти и от предложенной коррекции они отказались. У двух мальчиков внешний вид крайней плоти после операции не устраивал ни хирурга, ни родителей пациентов и им было произведено обрезание крайней плоти.
Формирования послеоперационного фимоза мы не наблюдали.
Таким образом, из 50 детей, которым производилась пластика крайней плоти, нами получены осложнения у 9 (18%), а повторное оперативное лечение потребовалось у 6 (12%) детям.
Таблица 2. Осложнения, связанные с проведением пластики крайней плоти при коррекции дистальной гипоспадии у детей
| Вид операции | Свищ крайней плоти |
Расхождение крайней плоти | Форма | Неудовлетвори тельный космети ческий результат |
Всего |
|---|---|---|---|---|---|
| MAGPI (n=5) | 0 | 0 | 0 | 0 | 0 |
| TIP (n=26) | 2(7,7%) | 2(7,7%) | 0 | 3(11,5%) | 7(26,9%) |
| Перемещающая уретропластика (n=16) |
0 | 0 | 0 | 1(6,3%) | 1(6,3%) |
| Препуциопластика без уретропластики (n=3) |
0 | 0 | 0 | 1(33,3%) | 1(33,3%) |
| Всего (n=50) | 2 (4%) | 2 (4%) | 0 | 5(10,0%) | 9(18,0%) |
ОБСУЖДЕНИЕ
Впервые реконструкцию крайней плоти описал Righini A. в 1969 г. [7]. С тех пор многие урологи используют восстановление крайней плоти при различных пластиках уретры по поводу гипоспадии [8, 9]. В последние десятилетия все больше публикаций по теме гипоспадии посвящены именно косметическому аспекту результатов операции, в том числе касающихся сохранения крайней плоти при желании родителей пациентов [10]. Целый ряд публикаций сообщает о довольно низком проценте осложнений после данной манипуляции [11, 12]. Мы выполнили 6 повторных операций. При этом три из них – это обрезание крайней плоти. Данная операция не является сложной даже для начинающих хирургов, только осваивающих хирургию полового члена, для пациентов не требуется длительное пребывание в стационаре, и сопровождается коротким послеоперационным периодом.
Еще в трех случаях мы произвели повторную реконструкцию крайней плоти с положительным результатом. Только у трех больных мы не смогли сохранить крайнюю плоть, несмотря на пожелания родителей. Тем не менее, у всех пациентов результат лечения гипоспадии положительный, т.к. осложнений уретропластики не отмечено ни у одного пациента.
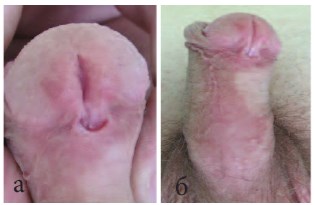
Рис.3 а, б. Венечная гипоспадия. Вид до операции.
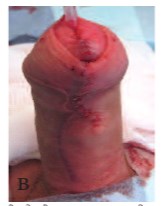
Рис.3 в. Венечная гипоспадия. Вид непосредственно после операции TIP с реконструкцией крайней плоти.
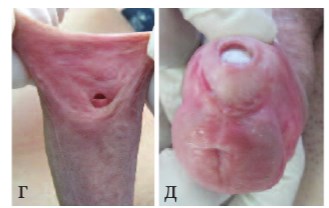
Рис.3 г, д. Венечная гипоспадия. Свищ крайней плоти
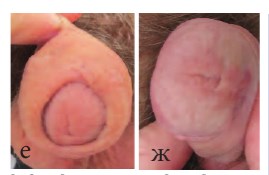
Рис.3 е, ж. Венечная гипоспадия. Внешний вид через 6 месяцев после устранения свища крайней плоти
Все вышеизложенное можно суммировать в несложном алгоритме действий, которого необходимо придерживаться при возникновении осложнений после проведения пластики крайней плоти, при условии успешной уретропластики (рис. 4). Как видно из данного алгоритма при возникновении осложнений их устранение возможно двумя несложными операциями: повторной пластикой крайней плоти или циркумцизией. Выбор любой из них не влияет на конечные данные, т.к. результат лечения гипоспадии в любом случае будет положительным.
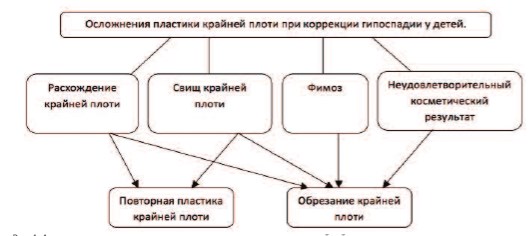
Рис.4. Алгоритм при осложнениях, возникающих после пластики крайней плоти при коррекции гипоспадии у детей
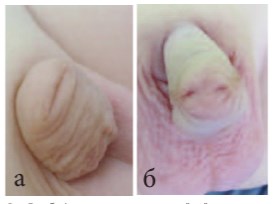
Рис.5 а, б. Форма расщепления крайней плоти, при которой не показана операция по ее сохранению
Отдельно хотелось бы отметить, что у наших больных не выявлено на данный момент ни одного случая фимоза, хотя публикации других авторов сообщают о нередком возникновении затруднения открытия головки полового члена после проведения препуциопластики [13, 14]. Мы считаем, что по мере взросления наших пациентов в пубертате у кого-то из них может возникнуть фимоз и им будет необходимо выполнить обрезание. Однако это произойдет после прохождения ими того критического возраста, когда важно ощущать себя в кругу сверстников полноценным, "таким же как все". А нормальный вид полового члена не будет способствовать формированию у них комплексов и психологической травмы.
По мере накопления опыта препуциопластики при коррекции гипоспадии у детей нами была выявлена форма расщепления крайней плоти, при которой, на наш взгляд, ее сохранение не показано (рис 5 а, б). Это стало возможно благодаря тщательному документированию с помощью фотографий внешнего вида полового члена в различных ракурсах до оперативного лечения. При ретроспективном анализе мы выявили, что неудовлетворительный косметический результат связан именно с этим вариантом неправильно сформированной крайней плоти.
В этом случае в центре капюшона крайней плоти может быть складка, которая как бы указывает на то место, где должна располагаться головка полового члена в случае окончательного формирования препуция. Но самое главное, мясистая срединная часть крайней плоти неравномерно распределена между наружным и внутренним листками крайней плоти, т.е. она как бы эктопирована в виде "комочка" на дорсальной поверхности. При проведении препуциопластики при таком варианте крайняя плоть получается в виде "горбика" над головкой на дорсальной поверхности полового члена, иногда даже создается ощущение имеющегося искривления головки. Края расщепленной крайней плоти при этом истончены, в виду отсутствия между наружным и внутренним листками среднего слоя и вследствие этого имеют скудное кровоснабжение. Недостаточное кровоснабжение в краях такой крайней плоти может являться причиной полного или частичного ее расхождения после пластики. В последние полтора года, когда сталкиваемся с таким вариантом развития крайней плоти, мы всегда отговариваем родителей от препуциопластики, чтобы не идти на заведомо неудовлетворительный косметический результат.
Как было уже сказано, последним 15 (30%) оперированным пациентам мы сшивали при препуциопластике крайнюю плоть в три слоя, при повторной пластике крайней плоти нами также соблюдался этот нюанс операции. Немаловажным так же являлся отбор пациентов в зависимости от строения крайней плоти. 4 пациентам было отказано в препуциопластике в связи с неблагоприятным строением препуция. При выполнении этих условий в последней серии не было ни одного осложнения.
ЗАКЛЮЧЕНИЕ
Пластика крайней плоти при коррекции дистальной гипоспадии у детей является не сложным дополнительным маневром к основной операции – уретропластике. При дифференцированном подходе к показаниям препуциопластики и проведении ее с сшиванием крайней плоти в три слоя риск осложнений минимален. Осложнения препуциопластики не требуют сложной повторной реконструкции и легко могут быть устранены.
ЛИТЕРАТУРА
1. Snodgrass WT, Bush N, Cost N. Tubularized incised plate hypospadias repair for distal hypospadias. // J Pediatr Urol. 2010. Vol. 6, N 4. P. 408-413.
2. Duckett JW, Snyder HM. The MAGPI hypospadias repair in 1111 patients. // Ann Surg. 1991. Vol. 213, N 6. P. 620–625.
3. Каганцов И.М. Реконструкция крайней плоти при оперативной коррекции дистальной гипоспадии у детей. // Урология, 2012.N 2. С. 75-78.
4. Ширяев Н.Д., Каганцов И.М. Очерки реконструктивной хирургии наружных половых органов у детей. (Часть I – гипоспадия).– Сыктывкар, 2012. 144 с.
5. Hayashi Y, Kojima Y, Mizuno K, Maruyama T, Tozawa K, Kohri K. Modified foreskin reconstruction for distal hypospadias and chordee without hypospadias. // Int J Urol. 2008. Vol. 15, N 7. P. 646–648.
6. Gray J, Boston V. Glanular reconstruction and preputioplasty repair for distal hypospadias: a unique day-case method to avoid urethral stenting and preserve the prepuce. // BJU Inter. 2003, Vol. 91, Iss 3. P. 268-270.
7. Righini A. Symposium sur l’hypospadias. // Ann Chir Infant. 1969. Vol. 10. P. 314.
8. Belloli G. The Mathieu Righini technique for mid-distal hypospadias repair. // J Pediatr Surg Int. 1994. Vol. 9. P. 99-102.
9. Leclair M, Benyoucef N, Heloury Y. La reconstruction du prepuce dans la chirurgie d’hypospade distal: quelle morbidite? // Progr Urol. 2008. Vol. 18. P. 475-479.
10. Mege J, Pelizzo G, Dubois R, Arcache J, Carlioz P, Dodat H. Technique de Duplay modifiee dans le traitement de l’hypospadias anterieur. Resultats immediats et a long terme a propos de 321 cas et revue de la literature. // Progr Urol. 1999. Vol. 9. P. 1136-1147.
11. Snodgrass W, Koyle M, Baskin L, Caldamone A. Foreskin preservation in penile surgery. // J Urol. 2006. Vol. 176. P. 711-714.
12. Antao B, Lansdale N, Roberts J, Mackinnon E. Factors affecting the outcome of foreskin reconstruction in hypospadias surgery. // J. Pediatr Urol. 2007. Vol. 3. P. 127-131.
13. Snodgrass W, Khavari R. Prior circumcision does not complicate repair of hypospadias with an intact prepuce J. Urol. July 2006. Vol. 176, 296-298.
14. Suoub M., Dave S., El-Hout Y., Braga L., Farhat W. Distal hypospadias repair with or without foreskin reconstruction: A single-surgeon experience. J. of Pediatric Urology. 2008. 4, N 5. P. 377-380.







