Пролапс гениталий (ПГ) является инвалидизирующим хроническим заболеванием, приносящим физические и психологические страдания, встречающимся у 11,4–41% женщин разных возрастов [1,2]. Наиболее распространенной формой ПГ является цистоцеле, при этом в 80% случаев имеется сочетание цистоцеле с апикальным пролапсом [3,4].
Одной из эффективных (эффективность – 90-96%) методик коррекции передне-апикального ПГ, основанной на восстановлении поврежденных структур, удерживающих матку в нормальном положении и замещающих поврежденную пузырно-влагалищную фасцию, является влагалищная установка сетчатого имплантата с фиксацией к обтураторному комплексу и к крестцово-остистым связкам [5-8].
Однако данные операции имеют ряд специфических наиболее часто встречающихся осложнений: эрозии слизистой влагалища (1–19%), возникновение хронического болевого синдрома (2,9–18,3%); диспареунии de novo (2,2– 27,7%) [9,10]. Повреждение мочеточников нечасто встречается в рутинной практике урогинекологических операций [11]. H.S. Pan и соавт. описали редкий случай возникновения стеноза мочеточника после устранения ПГ (выпадение культи шейки матки и цистоцеле III стадии) с помощью системы Upholds с сакроспинальной фиксацией [12]. При хирургическом лечении ПГ пациенты находятся в группе риска по развитию данного осложнения в связи с нарушением топографической анатомии тазовых органов, а отсроченная диагностика травмы мочеточника, является неблагоприятным фактором, влияющим на исход данного повреждения [11].
Цель демонстрации, представленного ниже клинического случая, показать редкое осложнение, с которым могут столкнуться урологи и гинекологи при реконструкции переднего и апикального отделов тазового дна полипропиленовой сеткой с сакроспинальной ее фиксацией и пути устранения этой проблемы.
КЛИНИЧЕСКИЙ СЛУЧАЙ
Пациентка Т., 69 лет поступила для планового оперативного лечения с диагнозом: Пролапс гениталий IV ст. (POPQ). Цистоцеле IV ст. Гипертоническая болезнь 3 ст., 2 ст., риск 3. В течение последнего полугодия пациентку беспокоило чувство неполного опорожнения мочевого пузыря, учащенное мочеиспускание, ощущение инородного тела во влагалище, дискомфорт в области влагалища. Из анамнеза – в течение последних 2-х лет эпизодически дизурические явления по типу странгурии и поллакиурии, неоднократные курсы лечения по поводу цистита. В течение года пациентка отмечает ощущение «инородного тела во влагалище». Пациентка в менопаузе с 50 лет, в анамнезе 2 беременности, 2 родов (плод 1 – 3600 г., плод 2 – 3600) без повреждения промежности. Пациентка живет половой жизнью с периодичностью 2-3 раза в месяц.
При объективном осмотре: общее состояние удовлетворительное. Индекс массы тела 20,8. По органам сердечно-сосудистой дыхательной систем и желудочнокишечного тракта без патологических отклонений. Костно-мышечная система – без видимой патологии. Периферические лимфоузлы не увеличены. Область почек визуально не изменена. Почки не пальпируются. Поколачивание поясничной области безболезненное с обеих сторон. Диурез адекватный. Дизурические явления – поллакиурия и обструктивная симптоматика. Стул – регулярный, ежедневный. Наружные половые органы сформированы правильно по женскому типу, половая щель зияет, за пределами вульварного кольца определяется передняя стенка влагалища с неизмененной слизистой, задняя стенка влагалища при натуживании не смещается, шейка матки чистая, патологической подвижности матки нет; меатус визуально не изменен, слизистая влагалища розового цвета, влажная, без высыпаний. Матка нормальных размеров, придатки не определяются, диастаза леваторов нет.
По данным дополнительных методов обследования: общие клинические анализы крови и мочи без патологии, биохимический анализ крови и коагулограмма в норме, эстрадиол крови – 37 пмоль/л, антитела к гепатиту В, С, ВИЧ не обнаружены, кровь на RW отрицательна; цитограмма с шейки матки без особенностей; флюорография органов грудной клетки – в пределах нормы; ультразвуковое исследование (УЗИ) органов малого таза – тело матки 28×27×30 мм, структура однородная, полость матки без дополнительных образований, шейка матки 35 мм, однородная, яичники не лоцируются, в проекции яичников данных за дополнительные образования не получены; УЗИ тазового дна – толщина леваторов 7,8 мм с обеих сторон, диастаза леваторов нет, высота сухожильного центра 7 мм, длина уретры 4 см, мочевой пузырь наполнен до 180 мл, стенка толщиной 3 мм, без дополнительных образований; УЗИ органов брюшной полости – без патологии; УЗИ почек – почки расположены обычно, контуры их ровные, размеры правая – 104×45 мм, толщина слоя паренхимы (ТСП) 15 мм, чашечно-лоханочная система (ЧЛС) не расширена, левая почка 100×46 мм, ТСП 15 мм, конкрементов нет.
Пациентке определены показания к оперативному лечению по поводу ПГ и под спинномозговой анестезией выполнена операция – влагалищная реконструкция переднего отдела тазового дна полипропиленовым имплантатом системой InGYNious DAS AMI. В послеоперационном периоде проводилось лечение – обработка влагалища раствором йодопирона, антибактериальная терапия (цефтриаксон, метрагил), гипотензивная терапия, обезболивание (кеторол).
На 11 сутки после операции у пациентки возник приступ почечной колики слева. При обследовании – на УЗИ – пиелоэктазия слева (лоханка слева 25 мм, чашечки 13 мм, в/отдел мочеточника 6 мм); на рентгеновской компьютерной томографии (РКТ) почек с внутривенным введением раствора ультрависта 300 – 20 мл картина гидронефроза слева (рис. 1).
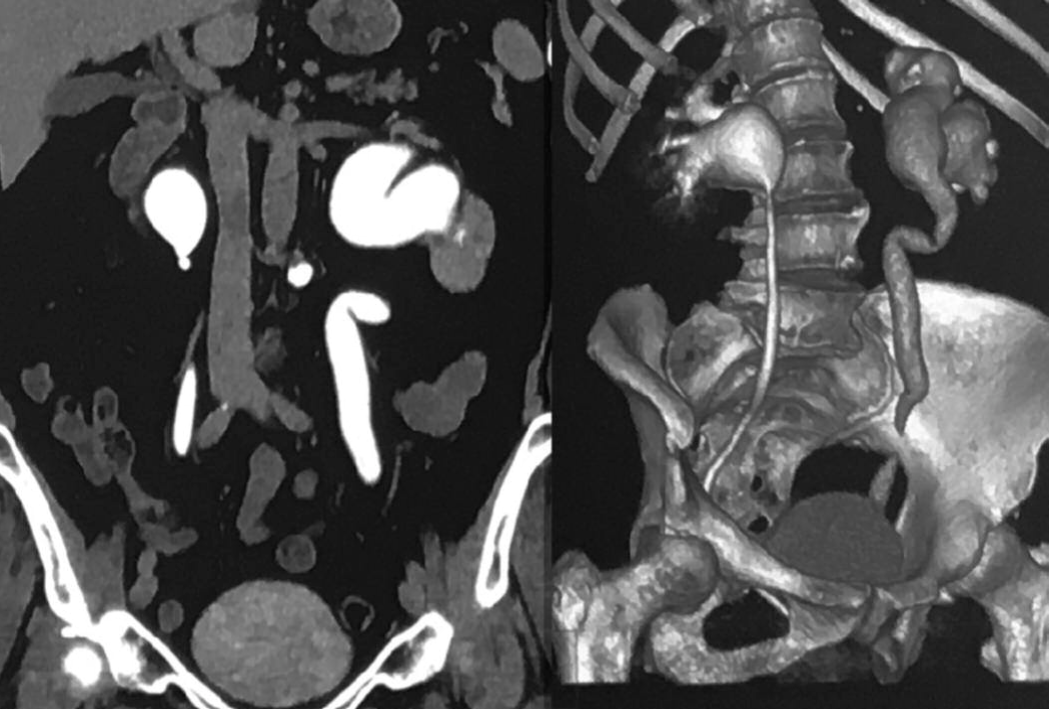
Рис. 1. Больная Т. Рентгеновская компьютерная томография почек через 30 минут после внутривенного введения 20 мл ультрависта 300 – уретерогидронефроз слева
Fig. 1. Person T. Х-ray computed tomography of the kidneys 30 minutes after intravenous administration of 20 ml of ultravist 300 - ureterohydronephrosis on the left
Выполнена уретероскопия слева, при которой в нижней трети левого мочеточника в 2-3 см от устья обнаружено сужение просвета, выполнена эндоуретеротомия, стентирование левого мочеточника стентом с двойным концом типа «pig tail» длиной 26 см и диаметром 6 по Шарьеру (рис. 2). При контрольном УЗИ после операции лоханка слева 16 мм, чашечки 8 мм.
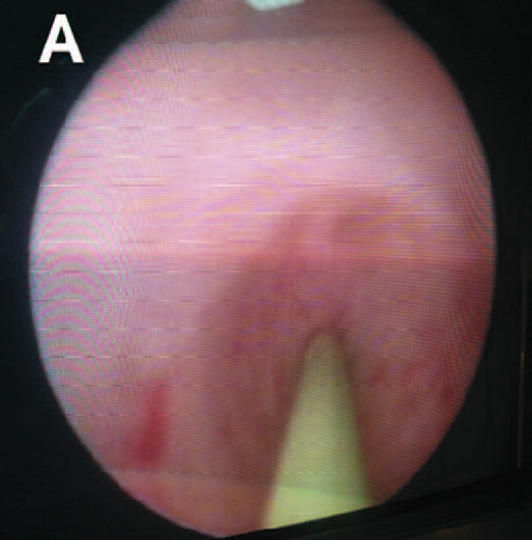

Рис. 2. Больная Т. Этапы операции уретероскопии слева: А – струна проведена за стриктуру мочеточника; Б – рассечение стриктуры мочеточника Fig. 2. Person T. The stages of the ureteroscopy operation on the left: A - the string is held for stricture of the ureter; B - section of the ureteric stricture
Через 1 месяц стент левого мочеточника удален, при контрольном УЗИ почек через 1, 3, 6 и 12 месяцев после извлечения стента расширения ЧЛС не выявлено. На РКТ забрюшинного пространства с внутривенным введением 20 мл ультрависта 300 через 12 месяцев после операции – почки обычной формы, положения и размеров, правая почка 60×43×93 мм, левая почка 51×47×97 мм, ЧЛС и мочеточники с обеих сторон не расширены, слева лоханка до 13 мм, выделительная функция почек сохранена (рис. 3).
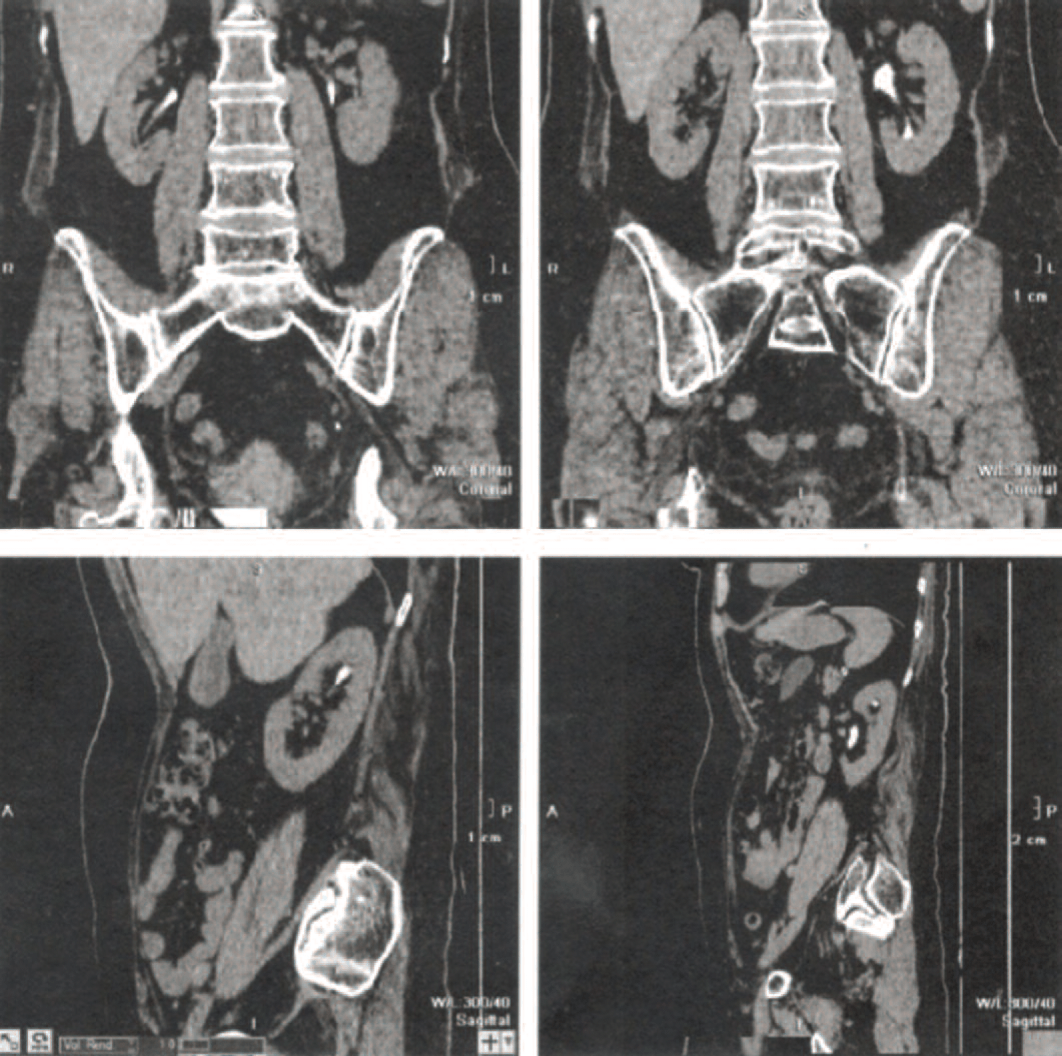
Рис. 3. Больная Т. Рентгеновская компьютерная томография почек выполненной через 12 месяцев после уретероскопии, уретеротомии и стентирования левого мочеточника на 10 минут после внутривенного введения 20 мл ультрависта 300
Fig. 3. Person T. X-ray computed tomography of the kidneys performed 12 months after ureteroscopy, ureterotomy and stenting of the left ureter 10 minutes after intravenous administration of 20 ml of ultravist 300
Рецидива ПГ у пациентки в срок наблюдения 1,5 года нет, жалоб пациентка не предъявляет.
ЗАКЛЮЧЕНИЕ
Влагалищная реконструкция переднего и апикального отделов тазового дна при ПГ полипропиленовой сеткой с сакроспинальной ее фиксацией ассоциирована с риском травмы мочеточника. Раннее распознавание повреждения мочеточника с соответствующей коррекцией позволяет уменьшить частоту развития мочеточниково-влагалищных свищей, терминального гидронефроза и предотвратить необходимость выполнения орган уносящей операции – нефрэктомии.
ЛИТЕРАТУРА
- Wu JM, Vaughan CP, Goode PS, Redden DT, Burgio KL, Richter HE, et al. Prevalence and trends of symptomatic pelvic floor disorders in U.S. women. Obstet Gynecol 2014;123(1):141-148. doi: 10.1097/AOG.0000000000000057.
- Nygaard I, Brubaker L, Zyczynski HM, Cundiff G, Richter H, Gantz M, et al. Long-term outcomes following abdominal sacrocolpopexy for pelvic organ prolapsed. JAMA 2013;309(19):2016– 2024. doi: 10.1001/jama.2013.4919.
- Rooney K, Kenton K, Mueller ER, FitzGerald MP, Brubaker L. Advanced anterior vaginal wall prolapse is highly correlated with apical prolapsed. Am J Obstet Gynecol 2006;195(6):1837-40. doi: 10.1016/j.ajog.2006.06.065
- Elliott CS, Yeh J, Comiter CV, Chen B, Sokol ER. The predictive value of a cystocele for concomitant vaginal apical prolapse. J Urol 2013;189(1):200–203. doi: 10.1016/j.juro.2012.08.177.
- Menahem N, Natalia S, Vladimir S, Jacob B. Anterior needle-guided mesh in advanced pelvic organ prolapse: apical fixation on sacrospinous ligaments. Eur J Obstet Gynecol Reprod Biol 2014;172:120-3. doi: 10.1016/j.ejogrb.2013.09.045.
- Maher C, Feiner B, Baessler K, Christmann-Schmid C, Haya N, Brown J Surgery for women with apical vaginal prolapse. Cochrane Database Syst Rev 2016. https://doi.org/10.1002/14651 858.CD012376.
- Castellani D, Galica V, Saldutto P, Galatioto GP, Vicentini C. Efficacy and safety of Elevate(R) system on apical and anterior compartment prolapse repair with personal technique modification. Int Braz J Urol 2017;43(6):1115-1121. doi: 10.1590/S1677-5538. IBJU.2016.0233.
- Шкарупа Д.Д., Кубин Н.Д., Попов Э.Н., Шаповалова Е.А., Ковалев Г.В., Писарев А.В. Передне-апикальная протезирующая реконструкция тазового дна вагинальным доступом с применением сверхлегкого сетчатого имплантата: 2 года наблюдения. Журнал акушерства и женских болезней 2018; 67(3):55–63. doi: 10.17816/JOWD67355-63. [Shkarupa D.D., Kubin N.D., Popov E.N., Shapovalova Ye.A., Kovalev G.V., Pisarev A.V.Vaginal apical and anterior reconstruction using ultralight weight mesh: two-year follow-up. Zhurnal akusherstva i zhenskih boleznej = Journal of Obstetrics and Women’s Diseases 2018;67(3):55-63. (In Russian)]
- Withagen MI, Milani AL, den Boon J, Vervest HA, Vierhout ME. Trocar-quided mesh compared with conventional vaginal repair in recurrent prolapse. Obstet Gynecol 2011;117(2 Pt 1):242-50. doi: 10.1097/AOG.0b013e318203e6a5.
- Шкарупа, Д.Д., Шпиленя Е.С., Кубин Н.Д. Основные проблемы, ассоциированные с применением синтетических сетчатых эндопротезов во влагалищной хирургии недержания мочи и тазового пролапса на современном этапе. Медицинский вестник Башкортостана 2013;8(3):172-175. [Shkarupa, D.D., Shpilenya E.S., Kubin N.D.The main problems associated with the use of synthetic mesh endoprostheses in vaginal surgery of urinary incontinence and pelvic prolapse at the present stage. Medicinskij vestnik Bashkortostana = Medical Bulletin of Bashkortostan 2013;8(3):172-175. (In Russian)].
- Пушкарь Д.Ю., Касян Г.Р. Ошибки и осложнения в урогинекологии. М. : ГЭОТАР-Медиа, 2017. – 384 с. [Pushkar' D.Yu., Kasian G.R. Errors and complications in urogynecology. M. : GEOTAR-Media, 2017. – 384 p. (In Russian)].
- Pan HS, Li W-J, Ko ML, Lu YF, Pan K, Pan C et al. Ureteral stenosis after uterine suspension using TVM (Transvaginal Mesh). W J Gynecol Women’s Health 2019; 2(2). doi: 10.33552/WJGWH.2019.02.000535.







