Среди современных, находящихся в стадии активного изучения и разработки, методов лечения злокачественных новообразований, наиболее перспективным является иммунотерапия.
Иммунная система способна распознавать и убивать аутологичные опухолевые клетки. Это предположение сделано на основании имеющихся сообщений о случаях спонтанной ремиссии различных опухолей. Было отмечено, что эти опухоли инфильтрируются лейкоцитами, большей частью Т-клетками [1]. Более того, существует прямая взаимосвязь между иммуносупрессией и увеличением частоты возникновения некоторых злокачественных опухолей, например, лимфом, вызванных вирусом Эпштейн-Барр, саркомы Капоши и рака шейки матки. С другой стороны, разнообразие опухолей и неминуемая их прогрессия без лечения показывает недостаточную эффективность этой природной системы защиты против злокачественных новообразований, также их способность избегать надзора иммунной системы. Таким образом, основная задача иммунотерапии рака - усилить эффективность иммунного ответа на злокачественные новообразования.
В последние годы интерес к данной проблеме переживает очередной подъем. В частности это связано с выходом на рынок противоракового вакцинного препарата Sipuleucel-T (Provenge) [2], который предназначен для терапии гормонорезистентного рака предстательной железы (ГР РПЖ). Несмотря на успехи радикальных методов лечения этого заболевания [3, 4, 5], у трети больных раком предстательной железы, диагностированным на ранней стадии, которые получили лечение стандартными методами, все же возникают метастазы [6].
Основными этапами противоопухолевого иммунного ответа являются дифференцировка Т-лимфоцитов, их активация после представления антигена антиген- презентирующими клетками (АПК) (дендритные клетки (ДК) и макрофаги), пролиферация лимфоцитов и цитотоксический эффект, направленный на клетки мишени. Иными словами, в отношении противоопухолевой активности, иммунный ответ представляет собой процесс, в котором Т-клеточная система распознает и уничтожает вновь возникшие канцерогенные клетки до того момента, как они размножились и превратились в опухоль. Направленность и выраженность иммунного ответа зависит от активности и взаимодействия цитотоксических Т-клеток (ЦТЛ), натуральных киллеров, макрофагов и ДК, а также цитокинового окружения (интерлейкинов, интерферонов, фактора некроза опухоли и других воспалительных ко-факторов). Клетки, задействованные в противостояние опухолевому процессу, секретируют интерферон, который подавляет деление опухолевых клеток и стимулирует деление иммунных клеток. В то же время этот механизм иногда дает сбой, а опухолевые клетки могут быть не распознаны иммунной системой. Считается, что опухолевые клетки могут не экспрессировать определяющие их антигены или же они могут быть окружены блокирующими Т-клеточный ответ антителами или рекрутированными опухолью иммунными клетками. Очевидно, что механизмы, направленные на предотвращение аутореактивности лимфоцитов, защищают и опухолевые клетки от действия иммунных факторов.
Сущность дифференцировки всякого лимфоцита заключается в экспрессии антигенраспознающего рецептора и необходимых дополнительных сервисных молекул. Эти молекулы как мембранные, так и секретируемые (цитокины) обеспечивают взаимодействие Т-лимфоцитов с другими клетками организма. Антигенраспознающий рецептор Т-лимфоцитов (TCR (T-cell receptor)) кодируется генами из суперсемейства иммуноглобулинов и является гетеродимером - состоит из двух равновеликих полипептидных цепей. Неоднократная перестройка и экспрессия генов α-цепи при одной и той же β-цепи в одном тимоците оставляет шанс на то, что одна клетка может нести более одного варианта TCR. В процессе созревания на мембране тимоцитов экспрессируется одна молекул: CD4 или CD8. Тимоциты, TCR которых имеет сродство к молекулам MHC-I, экспрессируют ко-рецептор CD8, и на периферии эти Т-лимфоциты на всю свою жизнь будут иметь «паспортную» характеристику CD8+ или ЦТЛ. На тимоцитах с TCR, имеющих сродство к МНС-II, экспрессируется ко-рецептор CD4, и на периферии такие Т-лимфоциты будут CD4+ или регуляторные Т-клетки (Т-хелперы). Созревшие Т-лимфоциты мигрируют в Т-зоны периферических лимфоидных органов.
Активация лимфоцита в периферических лимфоидных тканях - это инициированные внешними сигналами, биохимические реакции внутри клетки, приводящие к активизации транскрипции определённых генов, что в свою очередь приводит к пролиферации и дифференцировке лимфоцита. Активация Т-лимфоцита антигеном осуществляется при сочетанном взаимодействии некоторых молекул на поверхности Т-лимфоцита с комплементарными на поверхности АПК клетки, обеспечивая межклеточный интерфейс. Интерфейс между Т-лимфоцитом и АПК со стороны Т-лимфоцита состоит из TCR, CD4 или CD8, CD28, CD40L, CD45, а со стороны АПК: «комплекс пептид - MHC-I или II», В-7.1 и В-7.2, CD40, CD80.
Таблица 1. Сравнение различных видов иммунотерапии рака простаты
| За | Против | |
| Дендритно-клеточные вакцины | Антигенпрезентующие клетки Вызывает активный иммунный ответ | Необходимость афереза / in vitro манипуляций (увеличивается стоимость и время) Регуляторные барьеры в индивидуальном лечении |
| Вакцины клеток всей опухоли | Множество опухолевых антигенов Вызывает активный иммунный ответ Могут быть добавлены другие иммуностимулирующие гены (цитокины, костимулирующие молекулы) |
Сложность контроля за иммунным ответом на вакцину Множественные антигены могут конкурировать за сильный иммунный ответ |
| Векторсвязанные вакцины | Вызывает активный иммунный ответ Могут быть добавлены другие иммуностимулирующие гены (цитокины, костимулирующие молекулы) | Ограниченное количество опухолесвязанных антигенов Опухоли должны экспрессировать опухолеспецифические антигены |
| Векторсвязанные вакцины | Могут обеспечить летальную нагрузку на опухоль (лучевую или токсическую) | Вызывает пассивный иммунный ответ Мишенью могут быть только поверхностные антигены |
Мембранные молекулы МНС-I экспрессированы на поверхности всех ядросодержащих клеток организма, а МНС II - лишь на некоторых типах клеток - на ДК, В-лимфоцитах, моноцитах/макрофагах, эндотелии сосудов. Молекулы MHC-I представляют для распознавания Т-лимфоцитам внутриклеточно синтезированные пептидные антигены. В плане защиты от инфекций этот механизм работает применительно, в первую очередь к вирусным и бактериальным внутриклеточным инфекциям. Поэтому CD8+ Т-лимфоциты «рассчитаны» в первую очередь на обеспечение противовирусной защиты, так как только CD8+ Т-лимфоциты распознают пептидные антигены. В отсутствие инфекций молекулы MHC-I и МНС-II формируют комплексы с эндогенными пептидами. Т-лимфоциты способны связать только комплексы молекул МНС с пептидами, а сам антиген поглощают, перерабатывают и экспрессируют на своей поверхности АПК. В то же время, если после связывания с рецептором специфического антигена, Т-клетка не получит от АПК ко- стимуляторный сигнал «В-7 - CD28», то лимфоцит не будет активирован и перейдет в состояние анергии, в котором он рефрактерен к любой стимуляции. Этот механизм обеспечивает толерантность Т-лимфоцитов к тканям организма. По другому сценарию Т-лимфоцит выполняет несколько циклов пролиферации, после чего происходит экспрессия СD25 и CTLA-4 (характерных для Т-супрессоров, CD25+), который связывается с CD86 ДК, предотвращая активацию ЦТЛ. Данный механизм предотвращает развитие гипериммунной реакции.
Таким образом, основной задачей иммунотерапии рака является активация лимфоцитов специфичных для уничтожения раковых клеток, для чего проводятся попытки представления им антигенов опухолевых клеток различными способами. В частности, иммунотерапию рака простаты можно разделить на два основных направления: пассивная и активная иммунотерапия.
Пассивная иммунотерапия представляет собой введение активированных компонентов эффекторной иммунной системы пациентам с раком, например, введение раковоспецифических антител, лимфокин-активированных киллерных клеток и лимфоцитов, инфильтрирующих ткань опухоли [7]. Этот подход обычно комбинируется с введением цитокинов, усиливающих иммунную функцию, например, интерлейкин-2 (IL-2) или интерферон-γ[8].
Второй подход - активная иммунотерапия, включает в себя вакцинацию пациентов агентами, которые стимулируют активацию опухолеспецифических Т-клеток, основного эффекторного компонента иммунной системы. В ранних исследованиях, посвященных этой теме, использовались облученные образцы опухолей или клетки, полученные от пациента (аутологичные) или от других пациентов (аллогенные) чтобы «привить» пациентов с раком в надежде на возникновение терапевтической иммунной реакции. Характеристика антигенов опухоли позволяет определить четкие мишени для атаки Т-клеток.
Идеальные мишени для раковоспецифической иммунотерапии - антигены, экспрессиреумые клетками опухоли (раковоспецифические антигены), но не нормальными клетками. Антигены часто определяют как продукты мутантных онкогенов или генов супрессированных в опухоли (например, мутантные пептиды ras или р53). Тем не менее, большинство опухолевых антигенов в небольшом количестве экспрессируются нормальными клетками. Эти антигены можно классифицировать на тканеспецифичные и общие антигены для опухолей.
В отношении рака предстательной железы (РПЖ) в настоящее время известно несколько раковоспецифических антигенов, которые можно использовать для иммунотерапии. Это - ПСА, простатическая фосфатаза и простатспецифический мембранный антиген (PSMA). В то же время известны ряд общих для опухолей антигенов, например, MUC-1 - гликопротеид, секретируемый железистыми органами, такими как молочные железы, яичники, кишечник и предстательная железа. В клетках злокачественных опухолей MUC-1 ассоциирован с муцином, который гиперэкспрессируется на всей поверхности клетки. Клинические испытания введения вакцины муцина-1 пептида были проведены в клинике Memorial Sloan-Kettering Cancer Center in New York. В это исследование были включены двадцать пациентов с биохимическим рецидивом после ранее проведенного лечения. У всех пациентов отмечали ответ в виде секреции IgM и IgG после трех иммунизаций. Высокие титры MUC- 1 пептида поддерживались более 46 недель, и у некоторых пациентов было отмечено снижение уровня ПСА [9].
В ранних исследованиях рекомбинантной вакцины-ПСА (PROSTVAC), вводимой внутрикожно, было отмечено снижение уровня ПСА и формирование анти-ПСА антител [10], полученных in vitro путем антигенной стимуляции АПК тремя ЫХА-А2-ограниченными пептидами, полученных в результате перемещения аминокислот в секвенированной аминокислотной последовательности ПСА, что привело к стимуляции противоопухолевых ЦТЛ [11-14]. Correale P. выявил возникновение ПСА-специфической активности ЦТЛ при различных HLA-A2 - и HLA-АЗ-ограниченных эпитопов при применении олигопептидов, два из которых вызывали пептид-специфический цитотоксический иммунный ответ у пациентов РПЖ [15, 16]. Применение рекомбинантной вирусной вакцины, которая приводила к экспресии rV-ПСА у 33 мужчин с повышенным уровнем ПСА после циторедуктивной терапии, стимулировало ПСА-специфический ответ, при этом увеличивалось время до прогрессии заболевания [17].
Тем не менее, наилучшие результаты были получены после применения иммунных препаратов («вакцин»), содержащих ДК, презентующих ПСА. Были отобраны наиболее специфичные ПСА- пептиды, содержащие канонический HLA-A2-связывающий сегмент, на основании их способности стабилизировать экспрессию HLA-A2- антигенобладающей мутантной клеточной линии Т2 [18], к ним относят PSA141 (PSA-1 FLTPKKLQCV), 31 PSA146 (P-2 KLQCVDLHV) 32 и PSA154 (PSA-3 VISNDVCAQV) 31. Эти пептиды также способны активировать ЦТЛ, которые подавляют ПСА-экспрессирующие опухолевые клетки. Вакцина, состоящая из зрелых ДК и PSCA14, PAP299, PSMA4 и PSA154 была введена 6 пациентам с ГР РПЖ. У троих из них, которые получили шесть доз вакцины, отмечалось большее время удвоения концентрации ПСА притом, что in vitro иммунный ответ не был специфичен для ПСА154 пептида. Несколько отличающаяся вакцина, состоящая из зрелых ДК с ПСМА 14 и тремя ПСА- пептидами (ПСА-1, ПСА-2, ПСА-3) была применена у 12 пациентов с ГР РПЖ [19]. Иммунологический мониторинг показал наличие кожной реакции в виде гиперчувствительности замедленного типа (ГЧЗТ) у одного пациента при использовании одного из трех ПСА-пептидов, но при этом было зарегистрировано очень слабое образование лимфоцитов, специфичных к введенным ПСА-1-3 пептидам. Стабилизация заболевания отмечена у 6 пациентов, у одного достигнута полная ремиссия и регрессия ретропузырного лимфатического узла, несмотря на увеличение уровня ПСА. Некоторые объяснения и уточнения результатов данного исследования можно получить из другой работы, где использовался ПСА-2 146 пептид с рекомбинантным GM-CSF или внутривенным введением незрелых ДК с введенным ПСА-пептидом [20]. Выраженная реакция ГЧЗТ отмечалась более чем у 50% пациентов при применении обеих вакцин. Т-клетки у 4 из 5 пациентов демонстрировали ПСА-специфическую цитотоксиче- скую активность. В реакции с позитивным контрольным пептидом FluM-1 был продемонстрирован выраженный иммуногенный потенциал ПСА-пептидов, который оценивался по уровню секреции цитокинов Т-клетками, как полученных при биопсии кожи, в месте проявления ГЧЗТ, так и ПСА-пептид специфическими Т-клетками, полученными от того же пациента. При наблюдении специфического ответа, который становится явным через 14 недель и позже, было высказано предположение о наличии связи между введением вакцины и реакцией ГЧЗТ. Выраженность ГЧЗТ как параметр иммунологического ответа был оценен у 12 пациентов с ГР РПЖ при подкожном введении IFN-y и последующей инъекцией зрелых ДК, стимулированных ПСА-1, ПСА-2 или ПСА-3 пептидами. [21]. В начале исследов ания у 9 пациентов отмечалось метастатическое поражение лимфатических узлов, а у 6 имелись костные метастазы. После вакцинации у 1 пациента был зарегистрирован частичный ответ в виде 50% регрессии метастазов в лимфатических узлах, у 4 пациентов наблюдалась стабилизация заболевания, не было ответа на проводимое лечение у 1 пациента, а у 6 - констатировано прогрессирование заболевания. Снижение/стабилизация уровня ПСА выявлено у 6 пациентов. Важно, что у всех пациентов с установленным клиническим или биохимическим ответом, а также большим временем выживаемости был, в свое время, зарегистрирован выраженный ответ в виде ГЧЗТ. В заключение можно сказать, что вакцины с ПСА или ПСА-пептидами показывают выраженные, но эпизодические клинические эффекты.
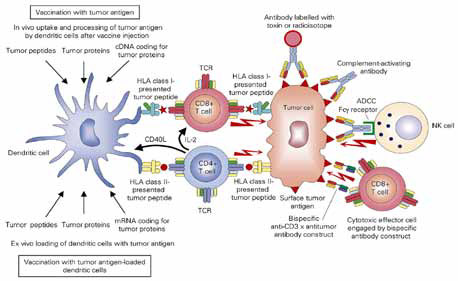 |
| Рисунок 1. (по Kiessling, 2008). Противоопухолевая вакцинация. Пациентам вводится опухолевые белки, опухолевые пептиды или ДНК, кодирующая опухолевые антигены. Они захватываются ДК, которые презентируют их Т-клеткам в региональным лимфатических узлах или ДК культивируются ex vivo после соответствующей антигенной подго- товки, затем они инъецируются пациенту. ДК активируют CD4+ и CD8+ клетки. Моноклональные антитела напрямую связываются поверхностными опухолевыми антигенами, вызывая цитолиз опухолевых клеток. |
Простатическая кислая фосфатаза (РАР) - строго простатспеци- фический белок. РАР экспрессируют более чем 95% клеток предстательной железы [22]. Она также экспрессируется в костных метастазах РПЖ [23, 24]. Повышение уровня РАР связано со значительно более коротким прогнозируемым временем выживаемости, тогда как снижение уровня коррелирует с ответом на терапию. В фазе I исследования рекомбинантного РАР в качестве вакцины у 6 из 21 пациентов с РПЖ отмечался Т-клеточный ответ и клиническая стабилизация ранее прогрессировавшего заболевания [25]. В недавно проведенной фазе I/II та же ДНК вакцина у 22 пациентов с биохимическим рецидивом заболевания вызвала трудно определяемый РАР-специфичный - клеточный ответ, но при этом значимо увеличилось время удвоения концентрации ПСА [26].
ПССА (PSCA) - простатспецифический стволовой антиген prostate stem cell antigen) - поверхностный антиген, относящийся к суперсемейству Ly-6/Th-1, его наиболее близкий аналог - стволовой клеточный антиген 2 (SCA-2), который является поверхностным маркером зрелых Т-клеток. ПССА экспрессируется в желудке, пищеводе, мочевом пузыре и предстательной железе. Была исследована вакцина, состоящая из нонапептидов PSCA14, PAP299, PSMA4 и PSA154 у 6 пациентов с ГР РПЖ. У трех из них отмечалось увеличение времени удвоения концентрации ПСА, и in vitro наблюдался прямой иммунный ответ против клеток, содержащих PSCA14, и против ПССА положительных клеток линии LNCaP. В другом исследовании вакцина, состоящая из зрелых ДК с PSCA14, была введена 6 пациентам химиорезистентной формой ГР РПЖ. Стабилизация заболевания отмечалась у 6 пациентов, у одного была зарегистрирована полная ремиссия. У всех отмечалось увеличение PSCAH-специфических ЦТЛ [19].
PTH-rp - фактор, который связывает рецепторы на остеобластах и вызывает формирование костной ткани. Его экспрессия повышена при РПЖ и других эпителиальных новообразованиях, считается, что он принимает участие в развитии костных метастазов [27]. Следовательно, он может быть многообещающим иммунотерапевтическим объектом у мужчин, страдающих РПЖ и костными метастазами. Четыре HLA-A2 эпитопа вызывают ответ опухоль-специфических ЦТЛ in vitro, а два из них - in vivo [28, 29].
Одно из достижений современного применения противораковых вакцин - использование аутологичных АПК в качестве адъювантов для презентации опухолевых антигенов Т-клеткам пациента. АПК являются членами гепатопоэтического семейства, которые обладают уникальными способностями представлять антигены Т-клеткам. ДК - это разновидность АПК, которые эффективно представляют антиген, и они недавно начали использоваться в качестве средства доставки антигенов в лечении некоторых опухолей, таких как меланома и фолликулярная В-лимфома [30].
ДК с использованием мРНК успешно прошли преклинические испытания на животных [14, 31]. В линическом исследовании с участием пациентов с метастатическим РПЖ (n = 20) вакцинация проводилась каждые три или шесть недель внутрикожно и составляла 1*107 ДК, содержащих мРНК обратной транскриптазы теломеразы (hTERT) с или без мРНК лизосомсвязанного мембранного протеина-1 (LAMP). Вакцина оказалась способна индуцировать экспансию hTERT специфических ЦТЛ у 19 из 20 пациентов. Вакцины хорошо переносились. Вакцины вызывали CD8+ и CD4+ T-клеточный ответ, однако, у пациентов получавших ДК, содержащие LAMP hTERT, hTERT-специфический CD4+ T-клеточный ответ был более выраженным, чем у пациентов, получавших только hTERT (р=0,004). Более того, ЦТЛ, выделенные от пациентов, получавших LAMP и hTERT вакцину, подавляли опухолевые клетки более точно, чем ЦТЛ, выделенные от пациентов, получавших только hTERT. У пяти из шести пациентов отмечалось транзиторное отсутствие ПСА-экспрессирующих циркулирующих опухолевых клеток. Кроме того, у 5-ти пациентов, которым провели 6 циклов терапии, было отмечено кратковременное улучшение времени удвоения ПСА.
В результате применения других вакцин отмечался сходный иммунный ответ, но при этом не было достигнуто клинически значимого результата. Была проведена фаза I исследования применения аутологичных ДК, транфицированных вирусными векторами, несущими мРНК ПСА у 13 пациентов [14]. Пациенты получали три различные дозы: 1, 3 или 5*107 ДК внутривенно (три цикла, каждые две недели) с добавлением 1*107 ДК введенных подкожно. При этом не было отмечено дозозависимой токсичности, и у всех пациентов был индуцированы ПСА- специфические Т-клетки. В этом небольшом исследовании было отмечено достоверное снижение уровня ПСА на порядок у 6 из 7, ответивших на лечение пациентов.
В другом исследовании пациентам вводились аутологичные ДК с рекомбинантной ПСА (дендритофаг- rPSA) [33]. В серии девяти инъекций (три недели, три каждые две недели, три каждый месяц) 24 пациента получили от 1,31*108 до 6,5*108 клеток. Ни у одного пациента не было зарегистрировано 50% снижения уровня ПСА, но транзиторное снижение ПСА от 6 до 39% было отмечено у 11 пациентов. У 6 пациентов не было выявлено циркулирующих опухолевых клеток через 6 месяцев.
В нескольких работах оценивали эффективность добавления белка к ДК/АПК ex vivo. В некоторых исследованиях конца 90-х годов были показаны интересные клинические результаты применения простатспецифического мембранного антигена (ПСМА) [34]. В фазе II клинического исследования пациентам с метастатическим РПЖ (n = 28) вводились от 2,1*107 до 4,23*107 ДК с пептидом ПСМА [34]. У трех пациентов с метастатическим раком наблюдался частичный ответ на лечение в виде снижения уровня ПСА, при этом у двух из них было отмечено уменьшение костных проявлений заболевания. В другом исследовании у 19 из 62 пациентов (31%) был также отмечен клинически значимый ответ (на основании уровня ПСА и сканирования костей) [35]. В другом исследовании использовались зрелые ДК, презентующие ПСМА4 для лечения пациентов с ГР РПЖ. У 4 из 8 пациентов отмечался ПСМА4 зависимый ЦТЛ ответ и транзиторное снижение уровня ПСА [36]. Завершено рандомизированное двойное слепое плацебо-контролируемое клиническое исследование III фазы (ClinicalTrials. gov:NCT00043212, NCT00005992) вакцины на основе ДК с ПСМА (DCVax, «Northwest Biotherapeutics», США) у больных ГР РПЖ, начатое в 2005 году [37].
Другая вакцина Sipuleucel-T (APC8015, Provenge®; «Dendreon», США) состоящая из аутологичных АПК с рекомбинантным фьюжнбелком простатической кислой фос- фатазы (РАР) (PA2024). РА2024 представляет собой рекомбинантный белок, состоящий из человеческого РАР к которому через С-конец присоединен Т-концом GM-CSF (гранулоцитарный фактор роста), который обеспечивает проникновение белка в ДК. В комбинированной фазе I/II (n = 12/19), у трех пациентов отмечалось 50%-ное и более снижение уровня ПСА, у еще трех пациентов уровень ПСА снизился на 25-49%[38].Эта вакцина показала низкую токсичность. У 10 из 26 пациентов были обнаружены новые Т-клетки, специфичные для РАР. Более того, у пациентов с выраженным иммунным ответом к РАР отмечалась тенденция уменьшения количества случаев прогрессирования заболевания. У 20 пациентов с выраженным иммунным ответом среднее время до прогрессии составило 34 недели, по сравнению с 13 неделями у 11 пациентов, у которых не было иммунного ответа (р < 0,027). В другом исследовании Sipuleucel-T у пациентов с метастатическим раком (n = 21) был отмечен один полный ответ на лечение[39].
У этого пациента уровень ПСА снизился с 221 нг/мл до неопределяемых значений, на этом уровне оставался в течение 4 лет. Более того, у пациента отмечена полная регрессия метастатического поражения ретроперитонеальных и тазовых лимфоузлов. У двух пациентов отмечалось транзиторное снижение уровня ПСА на 25-50%. Фаза III рандомизированного контролируемого исследования (NCT00065442, NCT01133704, NCT00005947, NCT00849290) 127 пациентов с ГР РПЖ показала, что время до прогрессии в группе лечения не отличается значимо от группы плацебо (11,7 vs 10,0 мес., р = 0,052). Однако общая выживаемость в группе применения вакцины была значимо больше по сравнению с плацебо [40].Также было показано, что 3-летняя выживаемость в группе применения вакцины составила 31,7%, тогда как в группе плацебо 23,0%.
Было установлено достоверное снижение риска смерти - в течение 3 лет было на 22% больше в группе получавших иммунотерапию против группы плацебо. В группе активной терапии было получено преимущество по медиане выживаемости 4,1 мес. по сравнению с плацебо (25,8 vs 21,7 мес., р = 0,03). выживаемости в групп [41, 1].
Таким образом, иммунотерапия с применением различных типов вакцин является перспективным методом, который обязательно займет свое место в лечении РПЖ. С другой стороны, требуется проведение большого числа исследований, направленных на определение эффективности различных вакцин, а также поиск новых подходов, раковоспецических молекул и адъювантов, которые бы позволили стимулировать выработку в организме человека опухолеспецифического иммунного ответа.
Ключевые слова: рак простаты, вакцина от рака простаты, противоопухолевая вакцинация, ПСА, MUC-1, PROSTVAC, РАР, PSCA, дендритофаг-rPSA, ПСМА, APC8015, Provenge®; Dendreon.
Keywords: prostate cancer, vaccination for prostate cancer, antitumor vaccine, PSA, MUC-1, PROSTVAC, РАР, PSCA, dendritofag-rPSA, PSMA, APC8015, Provenge®; Dendreon.
Литература
- Kantoff P.W, Higano C.S., Shore N.D., Berger E.R., Small E.J., Penson D.F., Redfern C.H., Ferrari A.C., Dreicer R., Sims R.B., Xu Y., Frohlich M.W, Schellhammer P.F.; IMPACT Study Investigators. Sipuleucel-T immunotherapy for castration-resistant prostate cancer // N. Engl. J. Med., 2010, Vol. 363, № 5. P. 411-422.
- Jones G.W, Mettlin C., Murphy G.P., Guinan P., Herr H.W, Hussey D.H., Chmiel J.S., Fremgen A.M., Clive R.E., Zuber-Ocwieja K.E. Patterns of care for carcinoma of the prostate gland;results of a national survey of 1984 and 1990 // J. Am. Coll. Surg. 1995. Vol. 180, № 5. P. 545-554.
- Hanks G.E., Krall J.M., Hanlon A.L., Asbell S.O., Pilepich M.V., Owen J.B. Patterns of care and RTOG studies in prostate cancer: longterm survival, hazard rate observations, and possibilities of cure // Int. J. Radiat. Oncol. Biol. Phys. 1994. Vol.28, № 1. P. 39-45.
- Middleton R.G., Smith J.A.Jr., Melzer R.B., Hamilton P.E. Patient survival and local recurrence rate following radical prostatectomy for prostatic carcinoma // J. Urol. 1986. Vol. 136, № 2. P. 422424.
- Walsh P.C., Partin A.W., Epstein J.I. Cancer control and quality of life following anatomic radical retropubic prostatectomy. Results at 10 years // J. Urol. 1994.Vol. 152, № 5, Pt 2. P 1831-1836.
- Mitropoulos D., Kooi S., Rodriguez-Villanueva J., Platsoucas C.D. Charaterization of fresh (uncultured) tumour-inflitrating lymphocytes (TIL) and TIL-derived T cell lines from patients with renal cell carcinoma //Clin. Exp. Immunol. 1994. Vol. 97, № 2. P 321-327.
- Melder R.J., Whiteside T.L., Vujanovic N.L., Hiserodt J.C., Herberman R.B. A new approach to generating antitumor effectors for adoptive immunotherapy using human adherent lymphokineactivated killer cells. // Cancer Res. 1988. Vol. 48, № 12. P. 3461-3469.
- Topalian S.L., Solomon D., Avis F.P., Chang A.E., Freerksen D.L., Linehan WM., Lotze M.T., Robertson C.N., Seipp C.A., Simon P Immunotherapy of patients with advanced cancer using tumor- infiltrating lymphocytes and recombinant interleukin-2: a pilot study // J. Clin. Oncol. 1988. Vol.6, № 5. P. 839-853.
- Slovin S.F., Kelly W.K., Scher H.I. Immunological approaches for the treatment of prostate cancer // Sem. Urol. Oncol. 1998. Vol. 16. P. 53-59.
- Sanda M.G., Ayyagari S.R., Jaffee E.M., Epstein J.I., Clift S.L., Cohen L.K., Dranoff G., Pardoll D.M., Mulligan R.C., Simons J.W. Demonstration of a rational strategy for human prostate cancer gene therapy //J Urol. 1994. Vol.151, № 3. P. 622-628.
- Xue B.H., Zhang Y., Sosman J.A., Peace D.J. Induction of human cytotoxic T lymphocytes specific for prostatespecific antigen // Prostate. 1997. Vol. 30. P. 73-78.
- Perambakam S., Xue B.H., Sosman J.A., Peace D.J. Induction of Tc2 cells with specificity for prostate-specific antigen from patients with hormonerefractory prostate cancer // Cancer Immunol Immunother. 2002. Vol. 51. P. 263-270.
- Terasawa H., Tsang K.Y., Gulley J., Arlen P., Schlom J. Identification and characterization of a human agonist cytotoxic T lymphocyte epitope of human prostate-specific antigen // Clin Cancer Res. 2002. Vol. 8. P. 41-53.
- Heiser A., Coleman D., Dannull J., Yancey D., Maurice M.A., Lallas C.D., Dahm P., Niedzwiecki D., Gilboa E., Vieweg J. Autologous dendritic cells transfected with prostate-specific antigen RNA stimulate CTL responses against metastatic prostate tumors.// J Clin Invest. 2002. Vol. 109, № 3. P. 409-417.
- Correale P, Walmsley K., Zaremba S., Zhu M., Schlom J., Tsang K.Y. Generation of human cytolytic T lymphocyte lines directed against prostate-specific antigen (PSA) employing a PSA oligoepitope peptide // J Immunol. 1998. Vol. 161, № 6. P. 3186-3194.
- Harada M., Kobayashi K., Matsueda S., Nakagawa M., Noguchi M., Itoh K. Prostate-specific antigen-derived epitopes capable of inducing cellular and humoral responses in HLA-A24+ prostate cancer patients // Prostate. 2003. Vol. 57. P. 152-159.
- Eder J.P, Kantoff P.W, Roper K., Xu G.X., Bubley G.J., Boyden J., Gritz L., Mazzara G., Oh W.K., Arlen P., Tsang K.Y., Panicali D., Schlom J., Kufe D.W. A phase I trial of a recombinant vaccinia virus expressing prostate-specific antigen in advanced prostate cancer //Clin Cancer Res. 2000. Vol. 6, № 5. P. 1632-1638.
- Corman J.M., Sercarz E.E., Nanda N.K.. Recognition of prostatespecific antigen peptide determinants by human CD4 and CD8 T cells // Clin Exp Immunol. 1998. Vol.114. P. 166-172.
- Thomas-Kaskel A.K., Zeiser R., Jochim R., Robbel C., Schultze-Seemann W, Waller C.F., Veelken H. Vaccination of advanced prostate cancer patients with PSCA and PSA peptide-loaded dendritic cells induces DTH responses that correlate with superior overall survival // Int J Cancer. 2006. Vol. 119, № 10. P. 2428-2434.
- Perambakam S., Hallmeyer S., Reddy S., Mahmud N., Bressler L., DeChristopher P., Mahmud D., Nunez R., Sosman J.A., Peace D.J. Induction of specific T cell immunity in patients with prostate cancer by vaccination with PSA146-154 peptide // Cancer Immunol Immunother. 2006. Vol. 55, № 9. P. 1033-1042.
- Hildenbrand B., Sauer B., Kalis O., Stoll C., Freudenberg M.A., Niedermann G., Giesler J.M., Jut- tner E., Peters J.H., Haring B., Leo R., Unger C., Azemar M. Immunotherapy of patients with hormone-refractory prostate carcinoma pretreated with interferongamma and vaccinated with autologous PSA-peptide loaded dendritic cells - a pilot study // Prostate. 2007. Vol. 67, № 5. P.500- 508.
- Schellhammer P.F., Hershberg R.M. Immunotherapy with autologous antigen presenting cells for the treatment of androgen independent prostate cancer // World J Urol. 2005. Vol. 23. P.47-49.
- Gutman E.B., Sproul E.E., Gutman A.B. Significance of increased phosphatise activity of bone at the site of osteoblastic metastases secondary to carcinoma of the prostate gland // Am J Cancer. 1936. Vol. 28. P. 485.
- Gutman A.B., Gutman E.B. An «acid» phosphatase occurring in the serum of patients with metastasizing carcinoma of the prostate gland //J Clin Invest. 1938. Vol. 17. P. 473-478.
- Fong L., Brockstedt D., Benike C., Breen J.K., Strang G., Ruegg C.L., Engleman E.G.. Dendritic cell-based xenoantigen vaccination for prostate cancer immunotherapy // J Immunol. 2001. Vol. 167, № 12. P.7150-7156.
- McNeel D.G., Dunphy E.J., Davies J.G., Frye T.P., Johnson L.E., Staab M.J., Horvath D.L., Straus J., Alberti D., Marnocha R., Liu G., Eickhoff J.C., Wilding G. Safety and immunological efficacy of a DNA vaccine encoding prostatic acid phosphatase in patients with stage D0 prostate cancer //J. Clin Oncol. 2009. Vol. 27, № 25. P. 4047-4054.
- Guise T.A. Parathyroid hormone-related protein andbone metastases.// Cancer. 1997. Vol. 80. P. 1572-1580.
- Francini G., Scardino A., Kosmatopoulos K., Lemonnier F.A., Campoccia G., Sabatino M., Pozzessere D., Petrioli R., Lozzi L., Neri P., Fanetti G., Cusi M.G., Correale P. High-affinity HLA-A(*) 02.01 peptides from parathyroid hormone-related protein generate in vitro and in vivo antitumor CTL response without autoimmune side effects // J Immunol. 2002. Vol. 169, № 9. P. 4840-4849.
- Yao A., Harada M., Matsueda S., Ishihara Y., Shomura H., Takao Y., Noguchi M., Matsuoka K., Hara I., Kamidono S., Itoh K. New epitope peptides derived from parathyroid hormone-related protein which have the capacity to induce prostate cancer-reactive cytotoxic T lymphocytes in HLA-A2+ prostate cancer patients // Prostate. 2005. Vol.62, № 3. P. 233-242.
- Tjoa B.A., Murphy G.P. Development of dendritic-cell based prostate cancer vaccine // Immunol Lett. 2000. Vol.74, № 1. P 87-93.
- Boczkowski D., Nair S.K., Snyder D., Gilboa E. Dendritic cells pulsed with RNA are potent antigen-presenting cells in vitro and in vivo // J Exp Med. 1996. Vol. 184, № 2. P. 465-472.
- Su Z., Dannull J., Yang B.K., Dahm P, Coleman D., Yancey D., Sichi S., Niedzwiecki D., Boczkowski D., Gilboa E., Vieweg J. Telomerase mRNA-transfected dendritic cells stimulate antigenspecific CD8+ and CD4+ T cell responses in patients with metastatic prostate cancer // J Immunol. 2005. Vol. 174, № 6. P 3798-3807.
- Barrou B., Benoit G., Ouldkaci M., Cussenot O., Salcedo M., Agrawal S., Massicard S., Bercovici N., Ericson M.L., Thiounn N. Vaccination of prostatectomized prostate cancer patients in biochemical relapse, with autologous dendritic cells pulsed with recombinant human PSA // Cancer Immunol Immunother. 2004. Vol. 53, № 5. P. 453-460.
- Murphy G.P., Tjoa B.A., Simmons S.J., Rogers M.K., Kenny G.M., Jarisch J. Higherdose and less frequent dendritic cell infusions with PSMA peptides in hormone-refractory metastatic prostate cancer patients // Prostate. 2000. Vol. 43, № 1. P. 59-62.
- Tjoa B.A., Simmons S.J., Elgamal A., Rogers M., Ragde H., Kenny G.M., Troychak M.J., Boynton A.L., Murphy G.P. Followup evaluation of a phase II prostate cancer vaccine trial // Prostate. 1999. Vol. 40, № 2. P. 125-129.
- Fuessel S., Meye A., Schmitz M., Zastrow S., Linne C., Richter K., Lobel B., Hakenberg O.W, Hoelig K., Rieber E.P., Wirth M.P Vaccination of hormone-refractory prostate cancer patients with peptide cocktail-loaded dendritic cells: results of a phase I clinical trial // Prostate. 2006. Vol. 66, № 8. P. 811-812.
- Prostate cancer vaccine-Northwest Biotherapeutics: CaPVax, DC1/HRPC, DCVax-Prostate // BioDrugs. 2002. Vol. 16, № 3. P. 226-227.
- Small E.J., Fratesi P., Reese D.M., Strang G., Laus R., Peshwa M.V., Valone F.H. Immunotherapy of hormone-refractory prostate cancer with antigen-loaded dendritic cells // J Clin Oncol. 2000. Vol. 18, № 23. P. 3894-3903.
- Burch P.A., Croghan G.A., Gastineau D.A., Jones L.A., Kaur J.S., Kylstra J.W, Richardson R.L., Valone F.H., Vuk-Pavlovic S. Immunotherapy (APC8015, Provenge®) targeting prostatic acid phosphatase can induce durable remission of metastatic androgen-independent prostate cancer: A phase 2 trial // Prostate. 2004. Vol. 60, № 3. P. 197-204.
- Small E.J., Schellhammer P.F., Higano C.S., Redfern C.H., Nemunaitis J.J., Valone F.H., Verjee S.S., Jones L.A., Hershberg R.M. Placebo-controlled phase III trial of immunologic therapy with sipuleucel-T (APC8015) in patients with metastatic, asymptomatic hormone refractory prostate cancer // J Clin Oncol. 2006. Vol. 24, № 19. P 3089-3094.
- Higano C.S., Schellhammer P.F., Small E.J., Burch P.A., Nemunaitis J., Yuh L., Provost N., Frohlich M.W. Integrated data from 2 randomized, double-blind, placebo-controlled, phase 3 trials of active cellular immunotherapy with sipuleucel-T in advanced prostate cancer // Cancer. 2009. Vol. 115, № 16. P 3670-3679.






