ВВЕДЕНИЕ
Ведение беременных с сопутствующими урологическими заболеваниями остается сложной задачей как для гинекологов, наблюдающих женщину во время беременности, так и для урологов, которые консультируют данную категорию пациенток [1]. Некоторые практикующие урологи недостаточно осведомлены об особенностях физиологических и анатомических изменений в организме беременной женщины и мало знакомы с акушерской патологией. При этом неправильно выбранная лечебная тактика может привести к тяжелым последствиям, представляющим реальную угрозу не только для здоровья беременной, но и жизни ребенка.
Беременность сопровождается целым рядом физиологических изменений в мочеполовой системе. Уровень клубочковой фильтрации повышается на 50%, снижается канальцевая реабсорбция, изменяется водно-электролитный обмен, и, как следствие, – осмолярность плазмы крови, что приводит к задержке жидкости [2]. Повышается экскреция мочевой кислоты и кальция, отмечаются протеинурия и глюкозурия, снижается уровень креатинина, мочевины и мочевой кислоты плазмы крови. Почки увеличиваются в размерах (в среднем на 1,0-1,5 см) и объеме за счет задержки жидкости, а также физиологического уретерогидронефроза, который встречается от 43 до 100% женщин, а степень его выраженности усиливается по мере прогрессирования беременности, достигая максимума к ее 28 неделе [2].
Нарушение уродинамики у беременных нередко приводит к необходимости принятия решения об дренировании мочевых путей, с учетом возможной пользы и потенциальных рисков этого вмешательства.
МАТЕРИАЛЫ И МЕТОДЫ
Нами приведено клиническое наблюдение бездренажного ведения пациентки с уретерогидронефрозом, наличием бактериурии, но без клинической картины пиелонефрита.
В обсуждении авторы привели ссылки на научные исследования по этой теме. Всего было найдено 87 источников, для обсуждения отобраны 29 из них – 10 отечественных и 19 зарубежных.
КЛИНИЧЕСКОЕ НАБЛЮДЕНИЕ
Женщина 35 лет, впервые обратилась к одному из авторов статьи 03.02.2021 г., на 23-й неделе беременности, с жалобами на учащенное болезненное мочеиспускание, а также периодическую боль в поясничной области. Повышенной температуры не было. Беременность первая.
Анамнез заболевания. Симптомы появились в декабре 2020 г. Тогда же в посеве мочи выявлен рост Escherichia coli 4х107 КОЕ/мл. По рекомендации уролога по месту жительства принимала фосфомицина трометамол и канефрон.
После проведенного антибактериального лечения в контрольном посеве мочи от 23.01.2021 г. сохраняется рост Escherichia coli 108 КОЕ/мл и Streptococcus 106 КОЕ/мл. После этого пациентка не принимала никаких антибиотиков и увеличила питьевую нагрузку до 2л/сутки.
Посев мочи от 30.01.2021 г. – рост Escherichia coli 105 КОЕ/мл.
Осмотр урологом 03.02.2021 г. Объективно. Состояние удовлетворительное. Температура тела нормальная. Область почек не изменена, безболезненная. Поколачивание по поясничной области также безболезненное с обеих сторон. По данным УЗИ правая почка размерами 122 х 71 x 68 мм, положение и форма типичные, контуры ровные, четкие, паренхима толщиной 18-20 мм, однородная, равномерно гипоэхогенная, чашечно-лоханочная система расширена – лоханка до 31 мм, все группы чашечек – до 12 мм. Мочеточник в верхней трети расширен до 5 мм, прослеживается на протяжении 4 см. Левая почка размерами 90 х 48 x 50 мм, положение и форма типичные, контуры волнистые, четкие, паренхима толщиной 18-20 мм, однородная, равномерно гипоэхогенная, имеется расширение верхней чашечки до 7 мм. В общем анализе мочи – повышенное количество лейкоцитов (36 в п/зр), нитриты (+), лейкоцитарная эстераза (+++). Лейкоциты крови – 11,09 тыс./мкл. Температура тела нормальная. Был назначен фосфомицина трометамол 3,0 г 1 раз в день в течение 10 дней, рекомендованы обильное питье, исключение острой, соленой, кислой пищи.
С целью динамического наблюдения пациентке был выдан портативный мочевой анализатор мочи на тестполосках АМП-01, с помощью которого пациентка самостоятельно выполняла общий анализ мочи в домашних условиях 2 раза в день (утром и вечером). Данные с анализатора через смартфон передавались на телемедицинскую платформу Nethealth.ru и могли быть оценены лечащим врачом-урологом. По результатам анализа врач или сама пациентка могли инициировать телемедицинскую консультацию.
Tелемедицинская консультация 07.02.2021 г. – на фоне проводимого лечения у пациентки отмечена положительная динамика в виде купирования дизурии, нормализации частоты мочеиспускания, отсутствия боли в поясничной области. Дополнительно назначена фитотерапия (клюквенный морс).
Общий анализ мочи от 10.02.2021 г. – количество лейкоцитов в норме, нитритов нет.
В дальнейшем, 13.02.2021 г., у пациентки вновь появились дизурия, лейкоцитурия и нитритурия. Температура тела 36,5°С. В посеве мочи – рост Escherichia coli 106 КОЕ/мл. Назначен цефиксим (Супракс) 400 мг/сут в течение 7 дней, на фоне приема которого у пациентки вновь отмечена положительная клиническая (купирование дизурии и поллакиурии) и лабораторная (нормализация общего анализа мочи) динамика.
Контрольный посев мочи от 09.03.2021 г. – роста микрофлоры не обнаружено.
В дальнейшем пациентка находилась под динамическим наблюдением с регулярным дистанционным контролем общего анализа мочи.
При осмотре в клинике 05.04.2021 г. пациентка жалоб не предъявляла. Беременность 32 недели. Состояние удовлетворительное. Температура тела нормальная. Область почек не изменена. Поколачивание по поясничной области безболезненное с обеих сторон.
При контрольном УЗИ отмечено увеличение степени расширения чашечно-лоханочной системы справа: лоханки – до 34 мм, всех групп чашечек – до 26 мм. Мочеточник в его верхней трети – до 5 мм (прослеживался на протяжении 4 мм), паренхима правой почки прежней толщины – 18-20 мм (рис. 1). Слева сохранялось изолированное расширение верхней чашечки прежних размеров.
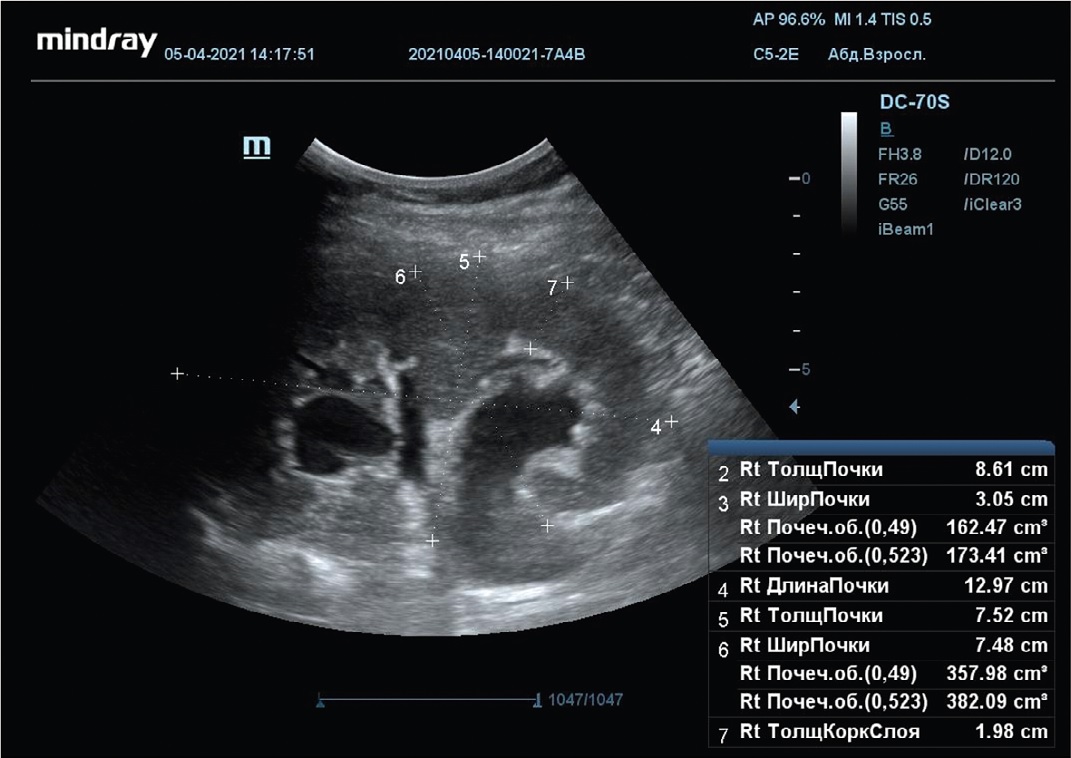
Рис. 1. Уретеропиелокаликоэктазия справа. Беременность 32 недели
Fig. 1. Ureteropyelocalycoectasy. Right side. Pregnancy, 32 week
Продолжено дистанционное наблюдение за пациенткой с ежедневным анализом мочи в домашних условиях. До конца апреля 2021 г. выполнено несколько анализов мочи. Все они оставались в пределах нормы.
В связи с появлением у пациентки боли в поясничной области справа и однократной рвоты 26.04.2021 г. вновь проведена телемедицинская консультация. Боль купирована самостоятельным приемом но-шпы. Температура тела 36,9°С. В анализе мочи отмечено повышение количества лейкоцитов (до 500 в мкл) и эритроцитов (до 125 в мкл), а также появление нитритов (+). Пациентке был назначен амоксиклав 650 мг 3 раза день в течение 7 дней, а также рекомендован позиционный дренаж. На 3-и сутки лечения отмечено улучшение ее общего состояния, общий анализ мочи нормализовался.
Продолжено наблюдение за пациенткой с регулярным контролем общего анализа мочи, в котором эпизодически отмечались незначительное повышение количества лейкоцитов и нитриты.
На очном приеме в клинике 17.05.2021 г. (беременность 38 недель) пациентка предъявляла жалобы на периодически возникающую невыраженную боль в поясничной области справа и тошноту. При УЗИ отмечено дальнейшее нарастание пиелокаликоэктазии: лоханка увеличилась до 40 мм, чашечки – до 35 мм (мочеточник в верхней трети – до 4 мм), паренхима – прежней толщины; моча в просвете лоханки с небольшими гиперэхогенным включениями (рис. 2).
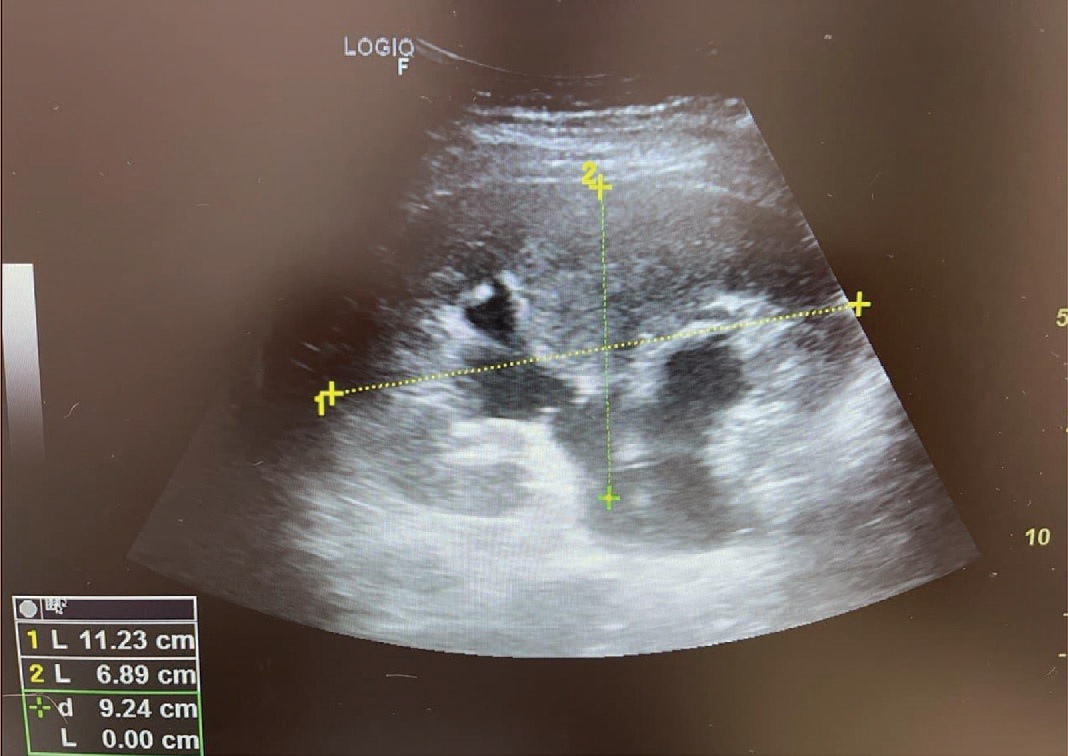
Рис. 2. Беременность 38 недель. Уретеропиелокаликоэктазия справа
Fig. 2. Pregnancy, 38 week. Ureteropyelocalycoectasy, right side
Слева сохранялось расширение верхней группы чашечек до 7 мм, а также появилась расширение чашечек средней группы (до 5 мм). Повторно проведен курс лечения цефиксимом 400 мг/сутки в течение 7 дней. В связи с отсутствием признаков обструктивного пиелонефрита и почечной недостаточности, а также выраженной боли в поясничной области на момент осмотра показаний для дренирования правой почки не было.
В результате продолженной консервативной терапии отмечено улучшение состояния пациентки и нормализация общего анализа мочи, что сохранялось до 26.05.2021 г.
Пациентка поступила для планового родоразрешения в одну из клиник города Москвы. При плановой консультации урологом ей было предложено выполнить дренирование правой почки путем установки стента. Пациента обратилась за телемедицинской консультацией к лечащему урологу, под наблюдением которого она находилась с 03.02.2021 г. На момент консультации боли и лихорадки не было, общий анализ мочи в пределах нормы, УЗИ почек (выполнены в клинике) без динамики, таким образом, данных за обструктивный пиелонефрит не получено. Пациентке дано разъяснение, что на данный момент показаний для дренирования мочевых путей нет и она отказалась от предложенного ей в клинике стентирования почки.
Пациентке 26.05.2021 г. произведено родоразрешение хирургическим путем по акушерским показаниям, не связанным с урологическим заболеванием. В ходе родов рекомендовалось применять антибактериальную терапию, учитывая непрерывное рецидивирующее течение инфекции мочевых путей во время беременности.
При контрольном осмотре 18.06.2021 г. пациентка жалоб не предъявляла. По данным УЗИ признаков нарушения уродинамики верхних мочевыводящих путей нет (рис. 3).
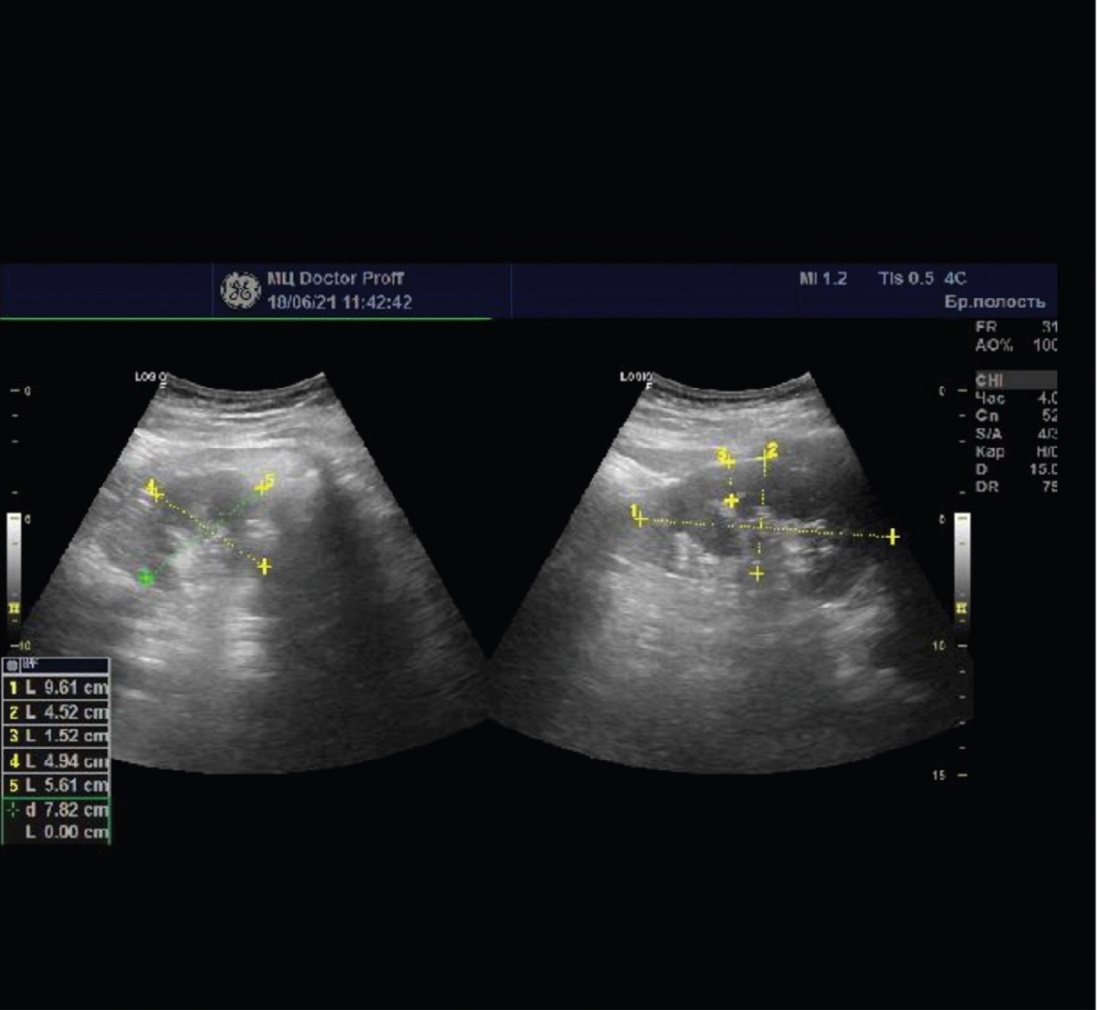
Рис. 3. Ультразвуковая картина правой почки через 3 недели после родов
Fig. 3. Ultrasound. Rigt kidney, 3 weeks after childbirth
ОБСУЖДЕНИЕ
Уретерогидронефроз беременных развивается вследствие механической компрессии мочеточника беременной маткой и повышения уровня прогестерона, хотя взгляды исследователей на роль изменений гормонального фона в генезе данного состояния неоднозначны [3]. Гидронефроз и гидроуретер во время беременности, по мнению P. E. Rasmussen, можно считать физиологическим явлением, так оно возникает более, чем в 80% беременностей. Как правило, процесс дилатации мочевых путей начинается со второго семестра, достигая максимума к последним месяцам беременности, и исчезает после родов. Клиническое значение гидронефроза, как считают авторы, заключается в связи между обструкцией мочеточника и высокой частотой восходящей инфекции мочевыводящих путей во время беременности, которая может быть скорректирована положением тела беременной [3].
H.F. Traut и C.M. McLane в 1934 г. выявлено снижение мышечного тонуса мочеточников и снижение амплитуды их сокращения у беременных женщин, что развивалось с третьего месяца гестации, достигая максимума к восьмому [4].
В 1939 г. G. Van Wagenen и R. H. Jenkins, а в 1943 г. G. Van Wagenen и W.H. Newton выполнены экспериментальные исследования, в ходе которых у беременных человекообразных обезьян удаляли плод, оставляя при этом плаценту [5, 6]. В ходе последующего наблюдения за животными у них сохранялась дилатация верхних мочевыводящих путей. Это исследование стало основой для гормональной теории развития физиологического уретерогидронефроза при беременности.
R.W. TeLinde было выяснено, что у женщин, перенесших оперативные вмешательства с деривацией мочи, у которых мочеточники не пересекают linea terminalis, уретерогидронефроз при беременности не развивается [7].
B.R. Harrow с соавт. выполнялась внутривенная урография небеременным женщинам, в ходе которой осуществлялась компрессия мочеточника. Авторами отмечено, что уретеропиелокаликоэктазия развивалась в течение нескольких минут после сдавления мочеточника и немедленно разрешалась после его декомпрессии [8].
В 1967 г. N.L. Sala и R.A. Rubí изучали сократимость мочеточников у небеременных (32 женщины) и здоровых беременных (54 женщины). В каждом мочеточнике на разной высоте регистрировали три параметра: среднее сократительное давление, частоту и тонус. Среднее сократительное давление не изменялось по всему органу у небеременных пациенток, а у беременных пациенток с начала беременности наблюдалось снижение его в нижней части мочеточника. Периодичность сокращений не изменяется во время беременности, и тонус увеличивается по мере продвижения беременности, достигая максимума в последнем триместре. Эти три параметра связаны с патологией беременности и механизмами проведения мочи [9].
В 1971 г. J.A. Roberts и R.H. Wolf повторили эксперимент G. Van Wagenen и R.H. Jenkin с участием экспериментальных животных. Ими были подтверждены полученные ранее данные, однако также отмечено, что, если матка во время операции поднималась выше linea terminalis, уретерогидронефроз не развивался. Это наблюдение позволило авторам прийти к выводу, что матка с оставшейся плацентой достаточно велика для создания компрессии мочеточников [10].
В ходе экспериментальных исследований также было подтверждено значение перекреста правого мочеточника с подвздошными и яичниковыми сосудами, как фактора, способствующего развитию уретерогидронефроза преимущественно справа [11].
Таким образом, на сегодняшний день наиболее вероятная причина возникновения уретерогидронефроза при беременности – компрессия мочеточников беременной маткой. Разница в частоте правостороннего и левостороннего уретерогидронефроза также ставит под сомнение гормональную теорию его возникновения. Большая (до 86%) частота правостороннего уретерогидронефроза связана со смещением беременной матки вправо, а также экранированием левого мочеточника сигмовидной кишкой, содержащей газ [12].
Следует также отметить, что назначение прогестерона небеременным женщинам не приводило к развитию у них уретерогидронефроза. Также не выявлено корреляции между уровнями эстрадиола, прогестерона и степенью выраженности уретерогидронефроза, а сам гидронефроз не коррелировал с весом плода. Единственным значимым положительным результатом была более высокая частота умеренного и тяжелого гидронефроза, встречающегося у пациентов с правосторонней плацентой, по сравнению с левосторонней. Также это исследование показало, что инфекции мочевыводящих путей и снижение клиренса креатинина у пациенток с умеренной или тяжелой тазово-чашечной дилатацией не были частой находкой [13].
J. Grosjean с соавт. при выполнении серии МРТ беременным женщинам отметили меньшую степень развития подвздошно-поясничной мышцы у пациенток с уретерогидронефрозом [14].
D. Mandal с соавт. провели проспективное когортное исследование 66 беременных, которые наблюдались на протяжении всего периода гестации. Уретерогидронефроз выявлен авторами у 72,72% женщин (умеренный – у 63,63%, выраженный – у 9,09%), а гидроуретер – у 60,6%. Уретеропиелокаликоэктазия развивалась к 6 неделе беременности, чаще справа, достигала максимума к началу третьего триместра и разрешалась в течение 4-6 недель после родов. Боль в поясничной области отмечалась у всех 66 пациенток, дизурия – у 90,9% из них, а лихорадка – у 33,33%. Пиелонефрит диагностирован у 15,15% беременных. Лечение начиналось с консервативной терапии (внутривенные инфузии и антибактериальные препараты). Абсолютными показаниями к хирургическому лечению считались обструктивный пиелонефрит, единственная почка или развитие острой почечной недостаточности. Большинству (72,72%) женщин был установлен внутренний мочеточниковый стент [15].
С момента своего появления в 1967 г. внутренний мочеточниковый стент приобрел широкую популярность среди урологов [16].
Несмотря эффективность и безопасность, установка внутреннего мочеточникового стента все же сопряжена с риском возникновения ранних (стент-ассоциированные симптомы, гематурия, рефлюкс-нефропатия и пр.) и поздних (миграция, инкрустация, фрагментация стентов, «забытые» стенты и т.д.) осложнений, которые могут значительно ухудшать качество жизни пациентки [17-19]. Так, по данным A. Ringel и соавт. у 32% пациенток потребовалось удаление мочеточниковых стентов из-за их плохой переносимости [19].
Выраженные стент-ассоциированные симптомы нередко требуют применения лекарственных препаратов с целью их облегчения [17]. При этом известно, что любое медицинское вмешательство, в том числе медикаментозное, может оказать неблагоприятное воздействие как на течение беременности, так и жизнь, и здоровье плода [20].
Большинство исследований по проблеме проведены в прошлом веке, в настоящее время в связи с этическими проблемами проведения исследований с участием беременных ощущается нехватка современных научных данных, отвечающих требованиям доказательной медицины. Как следствие этого, проведение у беременных дифференциальной диагностики между физиологическим уретерогидронефрозом и патологической дилатацией верхних мочевых путей остается непростой задачей, за исключением тех ситуаций, когда выявлена обструкция мочеточника конкрементом [21].
Изменения в почках и мочевыводящих путях – лишь часть тех изменений, которые происходят в организме женщины при нормальном течении беременности. Дилатация верхних мочевыводящих путей позволяет им приспособиться к повышению внутрибрюшного давления, обусловленному увеличением по мере прогрессирования беременности матки. То есть, физиологический уретерогидронефроз – это адаптационный процесс, который необходим для нормального течения беременности [22].
Следует признать, что на сегодняшний день существует проблема гипердиагностики пиелонефрита. Диагноз, как правило, устанавливается на основании наличия дизурии, данных анамнеза, результатов исследования осадка мочи и УЗИ, а также из-за опасения «пропустить» это заболевание у беременной женщины. Установленный диагноз влечет за собой лекарственные назначения, которые далеко не всегда безвредны для беременной и ее будущего ребенка [23].
Проблему гипердиагностики пиелонефрита у беременных подтверждает исследование К. Л. Локшина с соавт. Из 104 обследованных ими женщин пиелонефрит диагностирован лишь у 4 из них. Его наиболее частыми возбудителями оказались Escherichia coli (67,3%) и Enterococcus faecalis (50,0%) [24]. Данный микробный спектр более характерен для необструктивного пиелонефрита [22]. Физиологическая дилатация верхних мочевыводящих путей у беременных не сопровождается повышением внутрилоханочного давления, что также позволяет считать гестационный пиелонефрит необструктивным [22].
Исходя из этого, при лечении беременных с пиелонефритом легкой и средней тяжести целесообразно бездренажное их ведение в течение 3-4 суток и лишь тяжелое течение заболевания или его прогрессия несмотря на адекватно проводимое лечение должно рассматриваться как показание к установки мочеточникового стента [22].
По мнению Л.А. Синяковой с соавт. антеградное дренирование почки у беременных предпочительно на сроках с 31 недели гестации и/или при коленообразной девиации верхней трети мочеточника, а ретроградное – при пиелонефрите с выраженным нарушением уродинамики на более ранних сроках [25]. Так Л.А. Синяковой с соавт. обследовано 1122 беременных в возрасте от 16 до 41 года, госпитализированных по поводу гестационного пиелонефрита. Дренирование верхних мочевыводящих путей выполнено 131 (11,7%) из них: 94 – стентирование мочеточника (в 3 случаях – билатеральное), 36 пациенткам выполнена нефростомия, одной – установка внутреннего мочеточникового стента с одной стороны и нефростомы – с другой [25].
Основываясь на ретроспективном анализе 290 историй болезни беременных с обструктивной уропатией за период с 1 января 2018 года по 31 декабря 2019 года, находившихся на стационарном лечении в урологическом отделении ГБУЗ «ГКБ им. С.С. Юдина ДЗМ», Котов С.В. и соавт. пересмотрели методы ведения беременных пациенток с обструктивными уропатиями. Исходя из полученных в ходе исследования данных, очевидно, что не каждая беременная с наличием ретенции верхних мочевыводящих путей должна быть дренирована, а у большинства пациенток нет необходимости в длительном дренировании [26]. Разработанный авторами собственный алгоритм ведения беременных пациенток с обструктивными уропатиями может стать полезным для урологов, занимающихся консультированием пациенток в период их беременности [26].
На сегодняшний день стандартной практикой считается удаление дренажа из мочевыводящих путей после родоразрешения. К недостаткам такой тактики относят персистирующую дренажную инфекцию и необходимость частой смены дренажей. Следует также подчеркнуть плохую переносимость стентов беременными. Около половины из них отмечают выраженную дизурию. Кратковременное стентирование при остром гестационном пиелонефрите может быть приемлемым решением в данной ситуации, поскольку оно не снижает эффективности проводимого лечения и не связано с повышением частоты рецидива пиелонефрита и риска возникновения акушерской патологии. Анализ опыта ведения таких пациенток подталкивает к снижению длительности нахождения стента в мочевыводящих путях до 7-10 дней, а также к необходимости ограничения показаний к дренированию верхних мочевых путей [21]. Однако все больше авторов считают, что в современных условиях рутинное дренирование мочевых путей у беременных при уропатиях не отвечает персонализированному подходу и недопустимо [18].
Нами продемонстрировано успешное применение бездренажной тактики у беременной с физиологическим уретерогидронефрозом справа, с эпизодом боли в проекции почки, а также с рецидивирующим циститом и бактериурией.
С целью мониторинга состояния ее здоровья нами была применена тактика дистанционного контроля общего анализа мочи в домашних условиях с помощью портативного анализатора и регулярные телемедицинские консультации по результатам выполненных анализов и жалобам пациентки. Такой подход позволяет оперативно реагировать на изменения в состоянии здоровья пациентки и обеспечивает ей психологическую поддержку в сложной клинической ситуации [27, 28].
Стоит отметить, что телемедицинское сопровождение беременной увеличило нагрузку на лечащего врача-уролога за счет увеличения числа ее обращений и потребовало более оперативного реагирования (в течение нескольких часов после запроса пациентки). Также применение аппаратных решений и тест-полосок требует дополнительного ресурсного обеспечения [29]. Все это стоит учитывать при использовании телемедицинских технологий при ведении пациенток с аналогичной клинической картиной.
При выборе лечебной тактики нами учитывались возраст и ментальный статус пациентки, ее информированное согласие на использование такого подхода и готовность к сотрудничеству, а также возможность проведения тщательного динамического наблюдения за ней.
ЗАКЛЮЧЕНИЕ
1. Определение оптимальной тактики ведения беременных с уретерогидронефрозом, обструктивными уропатиями и инфекцией мочевых путей остается далекой от разрешения проблемой.
2. Необходимо разработать алгоритмы и закрепить в Федеральных клинических рекомендациях возможность консервативного ведения беременных пациенток с данным состоянием, а также четкие показания для дренирования мочевых путей.
3. Дренирование мочевых путей беременных с уретерогидронефрозом на рутинной основе недопустимо.
4. Использование телемедицинских технологий с домашним контролем общего анализа мочи для бездренажного ведения беременных пациенток с уретерогидронефрозом является перспективной технологией, позволяющей оперативно реагировать на изменяющую клиническую картину, что может повышать их приверженность и лояльность к проводимой длительной терапии.
ЛИТЕРАТУРА
1. Bres-Niewada E. Ureteral obstructruction in pregnancy – the «stone mountain» for the urologist. Cent European J Urol 2017;70(1):101-2. https://10.5173/ceju.2017.1314.
2. Cheung K, Lafayette RA. Renal physiology of pregnancy. Adv Chronic Kidney Dis 2013:20(3):209-14. https://10.1053/j.ackd.2013.01.012.
3. Rasmussen PE, Nielsen FR. Hydronephrosis during pregnancy: a literature survey. Eur J Obstet Gyneacol Reprod Biol 1988;27(3):249-59. https://doi.org/10.1016/0028-2243(88)90130-x.
4. Traut HF, McLane CM. Physiological changes in the ureter associated with pregnancy. Surg Gynecol Obst 1934(62):65-71.
5. Van Wagenen G, Jenkins RH. An experimental examination of factors causing ureteral dilatation of pregnancy. J Urol 1939(42):1010-20.
6. Van Wagenen G, Newton WH. Pregnancy in the monkey after removal of the fetus. Surg Gynecol Obst 1943(77):539-52.
7. Te Linde RW. Urological aspects of gynecology. Am J Obstet Gynecol 1950;60(2):273-84. https://doi.org/10.1016/0002-9378(50)90469-8.
8. Harrow BR, Sloane JA, Salhanick L. Etiology of the hydronephrosis of pregnancy. Surg Gynecol Obst 1964(119):1042-8.
9. Sala NL, Rubí RA. Ureteral function in pregnant woman. II: ureteral contractility during normal pregnancy. Am J Obstet Gynecol 1967;99(2):228-36. https://doi.org/10.1016/0002-9378(67)90324-9.
10. Roberts JA, Wolf RH. Hydronephrosis of pregnancy: a naturally occurring disorder in non-human primates closely resembling that in man. Folia Primatol (Basel) 1971;15(2):143-7.
11. Roberts JA. The ovarian vein and hydronephrosis of pregnancy. Experimental studies in the rhesus monkey (Macaca mulatta). Invest Urol 1971;8(6):610-21.
12. Shulman A, Herlinger H. Urinary tract dilatation in pregnancy. Br J Radiol 1975;48(572):638-45. https://doi.org/10.1259/0007-1285-48-572-638.
13. Au KKL, Woo JSK, Tang LCH, Liang ST. Aetiological factors in the genеsis of pregnancy hydronephrosis. Aust N Z J Obstet Gyneacol 1985;25(4):248-51. https://doi.org/10.1111/j.1479-828x.1985.tb00737.x.
14. Grosjean J, Cannie M, de Meyer JM. L’hydronéprose physiologique durant la grossesse: prévalences et causes possible. Une étude basée sur l’IRM. Prog Urol 2017;27(12):603-8. [Physiological hydronephrosis in pregnancy: occurrence and possible causes. An MRI study. (In France)]. http://dx.doi.org/10.1016/j.purol.2017.07.241.
15. Mandal D, Saha MM, Pal DK. Urological disorders and pregnancy: an overall experience. Urol Ann 2017;9(1):32-6. https://doi.org/10.4103/0974-7796.198901.
16. Zimskind PD, Felter TR, Wilkerson JL. Clinical use of long-term indwelling silicon rubber ureteral splints inserted cystoscopically. J Urol 1967;97(5):840-4. https//doi.org/10.1016/s0022-5347(17)63130-6.
17. Zhou L, Xiang C, Li H, Wang KJ. Effects of α-blockers, antimuscarines, or combination therapy in relieving ureteral stent-related symptoms: a metaanalysis. J Endourol 2015;29(6):650-6. https://doi.org/10.1089/end.2014.0715.
18. Базаев В.В., Никольская И.Г., Бычкова Н.В., Уренков С.Б., Иванов А.Е., Климова И.В., и др. Осложнения стентирования мочеточников при мочекаменной болезни и обструктивном пиелонефрите беременных. Российский вестник акушера-гинеколога 2016;16(3):52-59. [Bazaev V.V., Nikolskaya I.G., Bychkova N.V., Urenkov S.B., Ivanov A.E., Klimova I.V., et al. Complications of ureteral stenting in urolithiasis and obstructive pyelonephritis of pregnant women. Rossiiskii vestnik akushera-ginekologa = Russian Bulletin of the obstetrician-gynecologist 2016;16(3):52-59. (In Russian)]. https://doi.org/10.17116/rosakish201616352-59.
19. Ringel A, Richter S, Shalev M, Nissenkorn I. Late complications of ureteral stents. Eur Urol 2000;38(1):41-4. https://doi.org/10.1159/000020250.
20. Sharma AK, Mis FJ, Vo TD, Grossman VGA. Percutaneous nephrostomy tube placement in pregnancy: care of the mother and unborn child. J Rad Nur 2016;35(2):85-96. http://dx.doi.org/10.1016/j.jradnu.2016.02.003.
21. Локшин К.Л. Дренирование верхних мочевых путей при остром пиелонефрите у беременных: 3ачем? Кому? Как долго? Вестник урологии 2019;7(3):35-40. [Lokshin K.L. Drainage of the upper urinary tract in acute pyelonephritis in pregnant women: why? To whom? How long? Vestnik urologii = Bulletin of Urology 2019;7(3):35-40. (In Russian)]. https://doi.org/10.21886/2308-6424-2019-7-3-35-40.
22. Коган М.И. Пиелонефрит во время беременности (мнение главного редактора о проблеме). Вестник урологии 2020;8(2):5-9. [Kogan M.I. Pyelonephritis during pregnancy (opinion of the editor-in-chief about the problem). Vestnik urologii = Bulletin of Urology 2020;8(2):5-9. (In Russian)]. https://doi.org/10.21886/2308-6424-2020-8-2-5-9.
23. Елисеева Е.В., Феоктистова Ю.В., Поддубный Е.А., Воронин С.В., Гельцер Б.И. Фармакоэпидемиология применения лекарственных средств у беременных. Вестник семейной медицины 2015(1-2):36-39. [Eliseeva E.V., Feoktistova Yu.V., Poddubny E.A., Voronin S.V., Geltser B.I. Pharmacoepidemiology of drug use in pregnant women. Vestnik semeinoi meditsiny = Bulletin of Family Medicine 2015(1-2):36-39. (In Russian)].
24. Локшин К.Л., Ширшов В.Н., Попко А.С., Демидко Ю.Л., Лученкова Н. Д. Современное состояние антибиотикорезистентности и состав возбудителей инфекций мочевых путей у беременных. Вестник урологии 2018;6(2):13-20. [Lokshin K.L., Shirshov V.N., Popko A.S., Demidko Yu.L., Luchenkova N. D. The current state of antibiotic resistance and the composition of pathogens of urinary tract infections in pregnant women. Vestnik urologii = Bulletin of Urology 2018;6(2):13-20. (In Russian)]. https://doi.org/10.21886/2308-6424-2018-6-2-13-20.
25. Синякова Л.А., Лоран О.Б., Косова И.В., Колбасов Д.Н., Цицаев Х.Б. Выбор метода дренирования мочевых путей при гестационном пиелонефрите. Вестник урологии 2019;7(4):35-42. [Sinyakova L.A., Laurent O.B., Kosova I.V., Kolbasov D.N., Isaev H.B. The choice of the method of drainage of the urinary tract in gestational pyelonephritis. Vestnik urologii = Bulletin of Urology 2019;7(4):35-42. (In Russian)]. https://doi.org/10.21886/2308-6424-2019-7-4-35-42.
26. Котов С.В., Перов Р.А., Беломытцев С.В., Пульбере С.А., Низин П.Ю. Лечение обструктивной уропатии у беременных: опыт многопрофильного московского стационара. Экспериментальная и клиническая урология 2020;13(5):106-112. [Kotov S.V., Perov R.A., Belomyttsev S.V., Pulbere S.A., Zinin P.Yu. Treatment of obstructive uropathy in pregnant women: experience of a multidisciplinary Moscow hospital. Eksperimentalnaia i klinicheskaia urologiia = Experimental and Clinical Urology 2020;13(5):106-112. (In Russian)]. https://doi.org/10.29188/2222-8543-2020-13-5-106-112.
27. Шадеркин И.А., Шадеркина В.А. Дистанционные медицинские консультации пациентов: что изменилось в России за 20 лет. Российский журнал телемедицины и электронного здравоохранения 2021;7(2):7-17. [Shaderkin I.A., Shaderkina V.A. Remote medical consultations of patients: what has changed in Russia in 20 years. Rossiiskii zhurnal telemeditsiny i elektronnogo zdravookhraneniia = Russian Journal of Telemedicine and E-Health 2021;7(2):7-17. (In Russian)]. https://doi.org/10.29188/2712-9217-2021-7-2-7-17.
28. Шадеркин И.А., Шадеркина В.А. Удаленный мониторинг здоровья: мотивация пациентов. Журнал телемедицины и электронного здравоохранения 2020(3):37-43. [Shaderkin I.A., Shaderkina V.A. Remote health monitoring: patient motivation. Zhurnal telemeditsiny i elektronnogo zdravookhraneniia = Journal of Telemedicine and E-Health 2020(3):37-43. (In Russian)]. https://doi.org/10.29188/2542-2413-2020-6-3-37-43.
29. Шадеркин И.А. Экономические аспекты телемедицины. Российский журнал телемедицины и электронного здравоохранения 2021;7(3):65-72. [Shaderkin I.A. Economic aspects of telemedicine. Rossiiskii zhurnal telemeditsiny i elektronnogo zdravookhraneniia = Russian Journal of Telemedicine and E-Health. (In Russian)]. https://doi.org/10.29188/2712-9217-2021-7-3-65-72.







